Гемолитическая болезнь новорожденных |
||
 |
 |
Оглавление
|
Гемолитическая болезнь новорожденныхГемолитическая болезнь новорожденных (morbus haemolyticus neonatorum; греческий haima кровь + lysis разрушение, растворение; синонимы: icterus neonatorum gravis, erythroblastosis fetalis, эритробластоз плода и новорождённого) — гемолитическая анемия новорожденных, обусловленная несовместимостью крови матери и плода по резус-фактору, группе крови или другим факторам крови; наблюдается у детей с момента рождения или выявляется в первые часы и дни жизни. Различают три клинические формы заболевания, которые раньше описывали как самостоятельные болезни: врождённая анемия новорожденных (анемическая форма), желтуха новорожденных (желтушная форма) и врождённая водянка (отёчная форма). Развитие той или иной формы Гемолитическая болезнь новорожденных зависит от типа и титра антител. Тяжёлые формы (отёчная, желтушная) зависят от титра неполных антител, а анемическая — агглютинирующих (полных) антител. Истинная природа заболевания стала понятна после открытия в 1940 г. К. JIандштейнером и А. Винером в эритроцитах большинства людей резус-фактора (смотри) и работ Левина, Катцина и Бернхема (P. Levine, Е. Katzin, L. Burnham, 1941) об эритробластозе плода. Резус-конфликт наблюдается у 2— 3 на 1000 новорожденных, конфликт по системе АВО — у 5—6 из 1000 новорожденных (К. Г. Соколова-Акулова). Этиология и патогенезВ основе Гемолитическая болезнь новорожденных лежит несовместимость крови плода с кровью матери, следствием чего является гемолиз (смотри), возникающий у плода внутриутробно и резко усиливающийся сразу после рождения. Патогенез: эритроциты плода содержат резус-фактор (Rh), унаследованный от «резус-положительного» отца, который может быть гомозиготом (Rh Rh) или гетерозиготом (Rh rh); мать — «резус-отрицательная» (rh), её эритроциты не содержат резус-фактора, в связи с чем он по отношению к организму матери является антигеном. Через плаценту резус-фактор попадает от плода в кровь матери и вызывает у неё образование анти-Rh-агглютининов. Происходит изоиммунизация «резус-отрицательной матери» «резус-положительным плодом». Образовавшиеся анти-Rh-агглютинины поступают через плаценту от матери к плоду и вызывают у него гемолиз с последующим развитием анемии. В этом случае говорят о «резус-конфликте» между матерью и плодом. Во время родов, когда нарушается целость плацентарного барьера, в кровь рождающегося ребёнка поступает особенно много анти-Rh-агглютининов, резко усиливается гемолиз его эритроцитов и нарастают клин, явления Гемолитическая болезнь новорожденных Анти-Rh-агглютинины, получаемые ребёнком с молоком матери, ещё более усиливают у него гемолиз. Нарушение билирубинового обмена, обусловленное интенсивным гемолизом, начинающимся ещё в период внутриутробного развития, усугубляется несовершенством процессов конъюгации непрямого билирубина вследствие незрелости в печени фермента , глюкуронилтрансферазы, в результате чего нарушается детоксикация непрямого билирубина и превращение его в нетоксичный прямой билирубин (диглюкуронид-билирубин). Анти-Rh-агглютинины образуются приблизительно у 3—5% женщин с резус-отрицательной кровью при беременности плодом с резус-положительной кровью. Повторные беременности «резус-отрицательной женщины» плодами с резус-положительной кровью, а также сделанные такой женщине раньше, иногда даже в детстве, повторные внутривенные или внутримышечные трансфузии резус-положительной крови способствуют более интенсивному образованию у неё анти-Rh-агглютининов при беременности «резус-положительным плодом». Имеют значение также состояние реактивности организма «резус-отрицательной матери», проявляющееся в повышении чувствительности к иммунизации резус-фактором, состояние эндокринной системы, имеющиеся хронический или перенесённые в период беременности острые заболевания, повышающие проницаемость сосудистой стенки, особенно сосудов плаценты, частые искусственные прерывания беременности и так далее. |
Имеет также значение и так называемый иммунологическая толерантность к резус-фактору: у «резус-отрицательных женщин», родившихся от «резус-положительных матерей», редко бывает изоиммунизация при беременности «резус-положительным плодом» (Р. А. Авдеева, 1965).
По-видимому, с этими факторами связано то, что Гемолитическая болезнь новорожденных развивается не у каждого ребёнка, рождённого от «резус-отрицательной матери» и «резус-положительного отца», а только у одного из 25—30.
Резус-фактор не является однородным, имеется несколько наиболее частых типов, обозначаемых Rh0, Rh0′, Rh0″, по А. Винеру, или cDe, CDe, cDE, CDE, по Фишеру — Рейсу. Резус-конфликт возникает чаще всего при несоответствии по Rh0(D), реже по другим, более слабым, антигенам. Гемолитическая болезнь новорожденных возможна при несоответствии крови матери и плода по другим факторам: М, N, Hr, Kell, Kidd, Duffy. Несоответствие эритроцитов по основным группам крови АВ0 также может вести к серологические конфликту: чаще всего конфликт наступает, когда ребёнок (плод) имеет группу крови А или В, а мать группу 0 (смотри Группы крови).
Патологическая анатомия. Патологоанатомические изменения при внутриутробной смерти плода при сроке беременности V—VII месяцев (ранняя фетопатия) скудные. Изучение их затрудняется из-за аутолиза и мацерации.
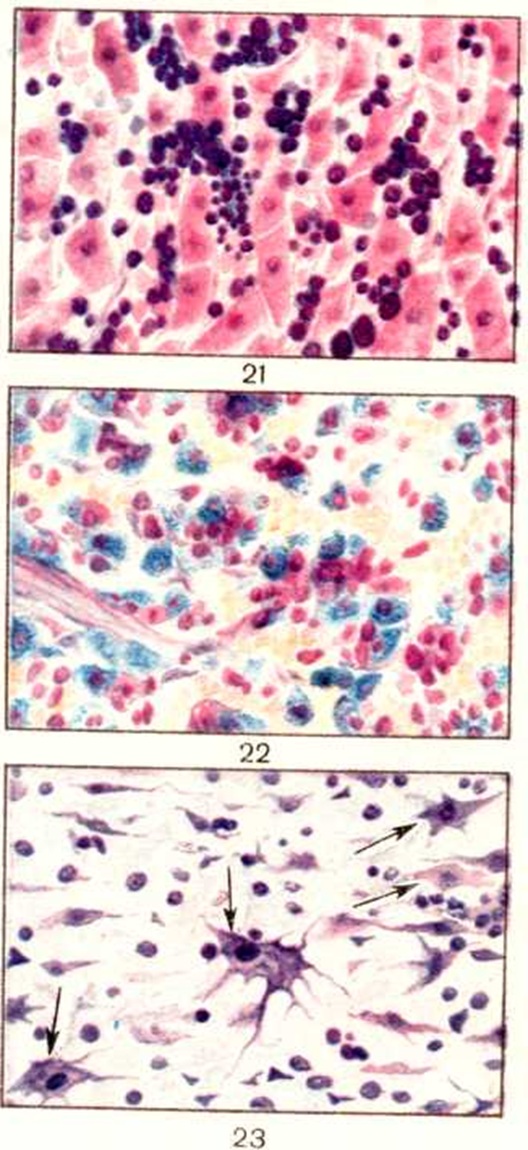
Отёчная форма Гемолитическая болезнь новорожденных характеризуется общими значительными отёками, кожа плода бледная, полупрозрачная, блестящая, частично мацерированная, с петехиальными кровоизлияниями. В полостях тела — транссудат, количество которого достигает 30% веса тела плода (800 мл). Сердце, печень и селезёнка значительно увеличены. Почки плотны и полнокровны, сохраняют выраженную эмбриональную дольчатость. Мягкая мозговая оболочка и ткань мозга отёчны и полнокровны. Вилочковая железа атрофична. Имеются признаки недоношенности: задержка формирования ядер окостенения и др. При микроскопическом исследовании определяется значительный эритробластоз в печени (цветной рисунок 21), селезёнке, лимф, узлах, почках. В костном мозге — преобладание ядросодержащих клеток эритроцитарного ряда. Отмечается умеренный гемосидероз органов. В сердце находят гиперплазию мышечных волокон. В печени, надпочечниках, головном мозге отмечаются кровоизлияния, дистрофические и некробиотические изменения, плазматическое пропитывание и фибриноидные изменения мелких сосудов. Изменения головного мозга характерны для состояния хронической гипоксии. Даже у доношенных плодов имеются признаки тканевой незрелости. Плацента отёчна, с признаками преждевременной инволюции.
При анемической форме Гемолитическая болезнь новорожденных выражены общая бледность покровов и малокровие внутренних органов. В печени и селезёнке находят умеренный эритробластоз. Дистрофические и некробиотические изменения в органах незначительные. Изменения головного мозга выражены менее резко, чем при отёчной форме. Смерть может наступить в период новорожденности от интеркуррентного заболевания.
Желтушная форма Гемолитическая болезнь новорожденных характеризуется желтушностью покровов. В жёлтый цвет прокрашены также подкожный жировой слой и интима крупных сосудов. Количество непрямого билирубина в сыворотке крови может достигать 20—40 миллиграмм%. В брюшной и плевральной полостях, в полости перикарда — небольшое количество прозрачной жидкости жёлтого цвета. Ядра головного мозга — гиппокамп, область дна ромбовидной ямки, нижние оливы, ядро подбугорья, бледное ядро, зубчатое ядро мозжечка — интенсивно прокрашиваются билирубином в охряно-жёлтый цвет (так называемый ядерная желтуха). Печень и селезёнка увеличены. Последняя плотная, коричнево-красная на разрезе. В почках развиваются билирубиновые инфаркты (смотри). В миокарде выявляются дистрофия и вакуолизация мышечных волокон. При микроскопическом исследовании обнаруживают дистрофические и некротические изменения (острое набухание, ишемические изменения) ганглиозных клеток головного мозга (цветной рисунок 23). Тяжесть поражения мозга усугубляется гипоксией из-за повреждений мелких сосудов. В печени и селезёнке резко выражен гемосидероз (цветной рисунок 22), но эритробластоз менее значительный, чем при отёчной форме. В печени, кроме того, обнаруживают желчные стазы, тромбы, иногда с образованием желчных камней.
Клиническая картина
Гемолитическая болезнь новорожденных чаще всего протекает в виде анемии с тяжёлой желтухой. Ребёнок обычно рождается в срок, с хорошим весом, без видимых изменений цвета кожи. В первые-вторые сутки его жизни выявляется желтуха, которая быстро усиливается; иногда ребёнок рождается с желтушной окраской наружных покровов. Такую же окраску имеют околоплодные воды и первородная смазка; послед, часто большой, мясистый, с хорошо выраженной дольчатостью. Кожа ребёнка быстро становится интенсивно желтушной, иногда почти бронзовой окраски. Цвет мочи и кала не изменён. Печень и селезёнка увеличены. Выражена наклонность к кровотечениям и кровоизлияниям. Количество гемоглобина снижается до 6—8 грамм%, число эритроцитов — до 2—3 миллионов и ниже, цветной показатель около или больше единицы. Почти всегда повышено число ретикулоцитов, нормои мегалобластов, РОЭ ускорена. Анизоцитоз, пойкилоцитоз, полихромазия и ретикулоцитоз выражены отчётливо, эритробластоз — часто, но не всегда, лейкоцитоз с отчётливым сдвигом нейтрофилов влево.
Развитие Гемолитическая болезнь новорожденных не всегда зависит от величины титра изоиммунных антител у беременных. Имеет значение степень зрелости организма новорождённого (отмечено более тяжёлое течение Гемолитическая болезнь новорожденных у недоношенных).
Тяжесть Гемолитическая болезнь новорожденных находится в прямой зависимости от содержания непрямого билирубина в крови новорождённого. Степень нарушения обмена билирубина в период внутриутробной жизни можно оценить по уровню билирубина в крови пуповины — у здоровых новорожденных составляет 0,6—3 миллиграмм%, по методу Ванден-Берга (смотри Ванден-Берга реакция), а у детей с Гемолитическая болезнь новорожденных превышает 3 миллиграмм%. В последующие 4—5 дней после рождения уровень билирубина у детей, больных желтушной формой Гемолитическая болезнь новорожденных, нарастает со скоростью от 0,3 до 1 миллиграмм% за 1 час; у здоровых же новорожденных — соответственно от 0,01 до 0,19 миллиграмм% за 1 часов. Чрезмерное накопление непрямого билирубина небезразлично для организма новорождённого, так как непрямой билирубин в определённой концентрации обладает токсическим действием, нарушая тканевой метаболизм путём выключения дыхательных ферментов клетки [Дей (R. Day), 1956]. Такое грозное осложнение Гемолитическая болезнь новорожденных, как поражение мозга в виде билирубиновой (гипербилирубинемической) энцефалопатии, развивается у доношенных новорожденных при уровне непрямого билирубина выше 18—20 миллиграмм%, по Ванден-Бергу, а у недоношенных — выше 15 миллиграмм%. Токсические свойства непрямого билирубина начинают проявляться в том случае, когда он не связан с альбумином и легко проникает за пределы сосудистого русла. При достаточном количестве альбумина в крови поражение мозга начинает развиваться при уровне билирубина, значительно превышающем критический.
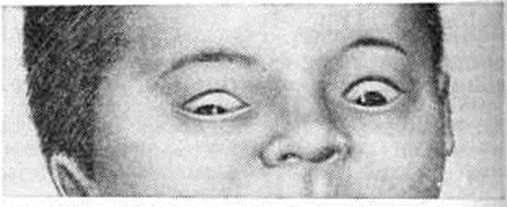
При отсутствии своевременной активной терапии на 4—6-й день жизни непрямой билирубин достигает 15— 20 миллиграмм%. С нарастанием желтухи у ребёнка прежде всего ухудшается общее состояние — ребёнок становится вялым, начинает хуже сосать. На 4—6-й день жизни появляются симптомы билирубиновой энцефалопатии: судороги, ригидность затылочных мышц, «симптом заходящего солнца» (рисунок 1). Коленные сухожильные рефлексы не вызываются, исчезают рефлексы Робинсона и Моро (смотри Новорождённый).
В лёгких случаях Гемолитическая болезнь новорожденных протекает с анемией, но без тяжёлой желтухи; иногда бледность кожных покровов отчётливо заметна с первых дней жизни, в наиболее лёгких случаях она маскируется физиологический эритемой и физиол. желтухой и отчётливо выявляется только к 7 — 10-му дню жизни.
 |
 |
 |
Рис. 1. | ||
При Гемолитическая болезнь новорожденных, протекающей в форме тяжёлой желтухи, наряду с нарушением пигментной функции довольно рано выявляются нарушения белковой, протромбинообразовательной, а также экскреторной функции печени. Нарушение экскреторной функции может явиться причиной механической желтухи, которая сопровождается увеличением печени, нарастанием в крови прямого билирубина (диглюкуронидбилирубина). Кал становится обесцвеченным, моча интенсивно окрашенной, и в ней определяются желчные пигменты — реакция Гмелина (смотри Гмелина проба) положительная. Уровень протромбина в крови снижается. Время кровотечения увеличивается. На коже появляются кровоподтёки. Такой тип механической желтухи при Гемолитическая болезнь новорожденных назван «синдромом сгущения желчи».
В первые два месяца у детей, перенёсших Гемолитическая болезнь новорожденных, может развиться анемия.
Наиболее тяжёлая форма Гемолитическая болезнь новорожденных протекает с выраженными общими отёками и с наличием транссудата в серозных полостях; кожа и видимые слизистые оболочки очень бледны, иногда с некоторой желтушностью. Дети кажутся прозрачными. Печень и селезёнка резко увеличены. Количество гемоглобина снижается до 3— 6 грамм%, число эритроцитов часто не превышает 1 —1,5 миллионов.
Эта форма Гемолитическая болезнь новорожденных наблюдается значительно реже. Беременность таким плодом обычно заканчивается преждевременно. Дети, как правило, нежизнеспособны, часто рождаются мёртвыми или умирают вскоре после рождения. Плацента всегда очень велика, рыхла, отёчна.
Диагноз. Предположение о возможности развития Гемолитическая болезнь новорожденных должно возникнуть при обследовании беременной в женской консультации. Резус-отрицательная кровь у матери и резус-положительная у отца, указания в анамнезе матери на переливание крови без учёта резус-фактора должны вызвать предположение о возможности Гемолитическая болезнь новорожденных у ожидаемого ребёнка. Наличие отягощённого акушерского анамнеза (мертворождения, самопроизвольные выкидыши, рождение детей с Гемолитическая болезнь новорожденных, отставание в психическом развитии старших детей) заставляет подумать о возможности более тяжёлого течения Гемолитическая болезнь новорожденных у ожидаемого ребёнка, так как последующие беременности ведут к усилению сенсибилизации у изоиммунизированных женщин.
В таких случаях можно до рождения ребёнка исследовать на антитела околоплодные воды, полученные с помощью амниоцентеза (смотри). Наличие неполных антител в околоплодных водах говорит о конфликте средней тяжести или тяжёлом, но отрицательный результат анализа не исключает возможности развития Гемолитическая болезнь новорожденных
Ранний диагноз Гемолитическая болезнь новорожденных и оценка тяжести заболевания должны быть проведены сразу после рождения ребёнка. Наличие резус-отрицательной крови у матери и резус-положительной крови у новорождённого (при групповой несовместимости — наличие 0(I) группы у матери и А(II) или В(III) — у ребёнка) и наличие резус-антител в сыворотке крови матери указывают на возможность развития Гемолитическая болезнь новорожденных Для выяснения тяжести заболевания необходимо определить титр резус-антител (при высоком титре — начиная с 1 : 16 и выше — чаще имеют место тяжёлые формы заболевания ребёнка). При групповой несовместимости следует учитывать наличие высокого титра иммунных α и β-агглютининов (смотри Группы крови). Как правило, в случае тяжёлого течения диагноз не вызывает затруднений даже при отсутствии анамнестических данных: околоплодные воды и родовая смазка окрашены в жёлтый или зелёный цвет, ребёнок отёчный, желтушный или бледный, увеличены печень и селезёнка. В неясных случаях имеет значение клин, анализ крови новорождённого, особенно пуповинной, так как изменения со стороны крови при Гемолитическая болезнь новорожденных выявляются значительно раньше, чем другие клин, признаки заболевания. Диагностическое значение имеет снижение гемоглобина ниже 16,6 грамм%, наличие в крови нормобластов и эритробластов (больше чем 10 на 100 лейкоцитов), содержание билирубина в пуповинной крови выше 3 миллиграмм% по Ван-ден-Бергу, положительная проба Кумбса (смотри Кумбса реакция) при резус-конфликте (при конфликте по системе АВ0 — проба Кумбса отрицательная).
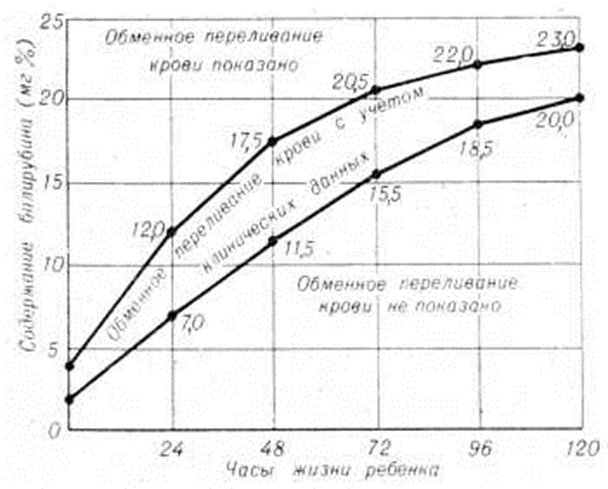
Трудно бывает поставить диагноз если Гемолитическая болезнь новорожденных вызвана другими антигенами. В таких случаях проводят исследования сыворотки крови на наличие антител и определение их титра. Ранняя диагностика Гемолитическая болезнь новорожденных имеет значение для срочного проведения заменного переливания крови. Если же сразу при рождении сложно решить вопрос о тяжести Гемолитическая болезнь новорожденных, то можно провести оценку по таблице Полачека (К. Polacek) (рисунок 2) или вычислить почасовой прирост билирубина по формуле В. А. Таболина: где: Bt — почасовой прирост билирубина; Вn1 — уровень билирубина при первом определении; Вn2 — уровень билирубина при втором определении; n1 — возраст ребёнка в часах при первом определении билирубина; n2 — возраст ребёнка в часах при втором определении билирубина.
 |
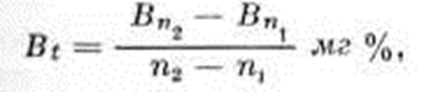 |
 |
Дифференциальный диагноз: надо исключить затянувшуюся физиол. желтуху новорожденных (смотри Желтуха, у детей), транзиторную негемолитическую гипербилирубинемию (смотри), наследственные гемолитические анемии — сфероцитарную Минковского — Шоффара и несфероцитарную (смотри Гемолитическая анемия, Энзимопеническая анемия), желтухи вследствие дефицита глюкуронилтрансферазы или семейную негемолитическую гипербилирубинемию с ядерной желтухой — так называемый синдром Криглера — Найярра (смотри Гепатозы), желтуху и анемию при сепсисе (смотри), цитомегалии (смотри), токсоплазмозе (смотри), врождённом сифилисе (смотри) и других инфекционных заболеваниях, анемии при кровотечениях и кровоизлияниях и др.
Лечение должно быть направлено на быстрейшее удаление из организма новорожденного токсических продуктов гемолиза (главным образом непрямого билирубина), а также антител, способствующих гемолизу, на повышение функциональной способности печени. Наиболее эффективным методом борьбы с гипербилирубинемией при тяжёлых и средней тяжести формах гемолитическая болезнь новорождённых является раннее обменное переливание резус-отрицательной крови одноименной группы. Допустимо переливание и резус-положительной крови. Почасовое нарастание билирубина более 0,25— 0,3 миллиграмм% является прямым показанием к немедленному проведении обменного переливания крови. При конфликте по системе АВ0: при анти-А-эритробластозе — переливание крови группы А(II) или группы 0(I) с отсутствием или низким содержанием анти-А-антител, а при анти-В-эритробластозе — соответственно группы В(III) или 0 с низким содержанием анти-В-антител. Наиболее целесообразным и легко выполнимым технически является «пуповинный» метод Даймонда: через катетер, введённый в пупочную вену, у ребёнка выпускают 20 миллилитров крови, затем ему вводят такое же количество крови донора, повторяя такую процедуру много раз в течение 2—3 часов; в конце трансфузии вводят на 50—60 миллилитров крови больше, чем выпущено. После вливания каждых 100 миллилитров крови необходимо вводить ребнку 1 миллилитров 10% хлорида кальция и 10 миллилитров 20% раствора глюкозы. Желательно заменить не менее 75% крови ребёнка.
Если переливание крови делают через несколько дней после рождения ребёнка, когда пупочная вена непроходима, наиболее эффективно ввести кровь в подключичную вену.
Одновременно назначают сердечные средства, витамины К, С, В1, В6, В12, глутаминовую кислоту, гемодез и симптоматическое лечение по показаниям (фенобарбитал и светолечение). В очень лёгких случаях можно ограничиться повторными трансфузиями небольших количеств Rh-отрицательной крови (30—50 миллилитров).
Необходимо обратить особое внимание на тщательный уход и на правильное и достаточное питание ребёнка донорским молоком. Молоко матери может содержать антитела, вызывающие гемолиз у ребёнка, поэтому начать кормление материнским молоком можно только после того, как они исчезают из молока матери (через 2½—3 недель после родов).
При развитии у ребёнка анемии проводят антианемическое лечение: назначают витамин В12 внутримышечно по 50 микрограмм через день, 7— 10 инъекций. При снижении гемоглобина ниже 8,3 грамм% показано дробное переливание крови — 2—3 раза по 25—30 миллилитров. Детям с остаточными явлениями поражения ц. н. с. назначают витамин В12 по 50 микрограмм через день, на курс 20 инъекций. В течение года проводят три курса лечения церебролизином и глутаминовой кислотой (3 месяцев дают ежедневно глутаминовую кислоту по 0,1 грамм на 1 месяцев жизни ребёнка, затем в течение 1 месяцев внутримышечно по 0,5—1 миллилитров церебролизина ежедневно). После этого курс глутаминовой кислоты повторяется в возрастающих дозах. Показаны массаж и гимнастика.
Прогноз. Дети, перенёсшие Гемолитическая болезнь новорожденных и своевременно леченные достаточными по объёму обменными переливаниями крови, обычно в дальнейшем хорошо развиваются. При лёгкой и среднетяжёлой формах прогноз благоприятный. Больные Гемолитическая болезнь новорожденных в форме тяжёлой желтухи, не леченные своевременно, обычно погибают в течение первых дней жизни. У оставшихся в живых в дальнейшем в большинстве случаев обнаруживается поражение центральной нервной системы в виде билирубиновой энцефалопатии, которая проявляется отставанием в физическом и психическом развитии, атетозом, экстрапирамидной ригидностью, поражением слуха и нарушением речи. При отёчной форме Гемолитическая болезнь новорожденных дети, как правило, рождаются мёртвыми или умирают вскоре после рождения.
Профилактика. Все женщины, находящиеся под наблюдением женских консультаций, особенно в период беременности, должны быть обследованы на резус-фактор и группу крови. Потенциальную возможность сенсибилизации имеют женщины с резус-отрицательной кровью, если у мужа кровь резус-положительная, и женщины с кровью группы 0, если у мужа кровь группы А, В и АВ. В этих случаях беременные должны находиться под особым наблюдением консультации; их кровь необходимо исследовать на наличие антител неоднократно.
Для предупреждения сенсибилизации было предложено много воздействий, себя не оправдавших. Заслуживают внимания, но требуют дальнейшей проверки на практике следующие средства: назначение «резус-отрицательным женщинам» после первой беременности «резус-положительным плодом» aнти-Rh-иммуноглобулина; плазмафорез и частично-обменные гемотрансфузии во время беременности; переливание крови плоду, проводимое внутриматочно, назначение кортизона, преднизолона в последние 3 месяцев беременности, подсадка кожи мужа.
Беременных, у которых быстро нарастает титр антител, особенно если предыдущие беременности заканчивались у них неблагополучно, за 3— 4 недель до родов следует помещать в дородовое отделение родильного дома.
После выписки из родильного дома дети, перенёсшие Гемолитическая болезнь новорожденных, должны находиться под систематическим наблюдением педиатра и невропатолога.
Смотри также Гемолитическая анемия.
|
Ивановская Т.E.; Таболин В.А. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Гемолитическая анемия |
⇓ Полный свод знаний. Том первый А. ⇓ |
Гемолитические яды ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |