Асцит |
||
 |
 |
Оглавление
|
АсцитАсцит (ascites; греческое askites похожий на мех для жидкости, отечный; синонимы: брюшная водянка, водянка живота) — значительное скопление свободной жидкости (как правило, транссудата) в брюшной полости. Причины асцита: портальная гипертензия различного происхождения с над-, внутри- или подпеченочной блокадой портального кровотока (смотри Портальная гипертензия) отечный синдром при хронической недостаточности сердца, при заболеваниях почек, алиментарной дистрофии; нарушение оттока лимфы по грудному протоку (его ранение, сдавление); поражение брюшины опухолевым или туберкулезным процессом (так называемый асцит-перитонит). В патогенезе асцита перечисленные причинные факторы нередко комбинируются. Асцитическая жидкость по своему характеру бывает обычно серозной, значительно реже — геморрагической либо хилезной. Асцит может возникнуть внезапно, например при тромбозе воротной вены, или развиваться медленно в течение нескольких месяцев, сопровождаясь метеоризмом, который вначале может доминировать в клинической картине болезни. Иногда в полости брюшины накапливается от 8 до 30 л жидкости и больше. При физическом обследовании больного асцитом может быть распознан при наличии в полости брюшины не менее 1 л жидкости. Небольшое количество асцитической жидкости иногда удается определить перкуссией передней брюшной стенки в коленно-локтевом положении больного: в области пупка определяется притупление. Клиническая картинаУ больных со значительным асцитом окружность живота увеличена, в положении больного стоя живот имеет шаровидную форму с выступающей вперед или отвисающей нижней половиной. В горизонтальном положении живот как бы расплющивается, расширяясь в стороны — «лягушачий живот». Брюшная стенка напряжена, натянута, кожа истончена, сглажена. При наличии большого количества жидкости пупок выпячивается в виде баллона, кожа живота чрезмерно растягивается и на брюшной стенке появляются белые полоски (striae). При перкуссии живота обнаруживается тупой звук над отлогой или боковой его частью. Тупость перемещается при изменении положения тела. Граница тупости над свободной жидкостью в брюшной полости определяется более четко с помощью метода аускультаторной перкуссии (смотри Аускулътация). Диагностическое значение имеет наличие феномена флюктуации, который выявляется рукой исследующего, приложенной к брюшной стенке, при постукивании пальцами другой руки по противоположной стенке живота. Один из приемов ранней диагностики асцита — определение жидкости в дугласовом пространстве при исследовании больных perrectum или pec vaginam. При асцит, вызванном повышением давления в воротной вене на почве внутрипеченочного препятствия кровотоку, отмечается расширение подкожных вен на боковой поверхности туловища, а иногда — вокруг пупка (так называемая голова медузы—caput medusae). На боковых поверхностях живота и вокруг пупка бывают экхимозы вследствие кровоизлияния (симптом Куллена). Существует мнение, что коллатерали нижней полой вены могут развиваться в результате вторичной функциональной блокады ее вследствие сдавления асцитической жидкостью. Повышение внутрибрюшного давления способствует возникновению грыж — пупочной и бедренной; при больших асцитах может произойти разрыв пупка с последующим развитием перитонита. Возможно также развитие варикоцеле и расширение геморроидальных вен. Иногда наблюдается выпадение прямой кишки. При асците нередко появляется отечность стоп и голеней и свободная жидкость в плевральных полостях, особенно справа. Асцит, особенно при наличии большого количества жидкости, отрицательно отражается на деятельности органов кровообращения и дыхания из-за сдавления поднятой вверх диафрагмой и плевральным выпотом и возникновения вследствие этого дыхательной недостаточности и перегрузки правого сердца. |
Диагноз
Кроме изложенных выше клинических признаков асцита, большое диагностическое значение имеет пункция брюшной полости с лабораторным исследованием асцитической жидкости. В большинстве случаев жидкость прозрачна, нейтральной или слабощелочной реакции, удельный вес ее не более 1,015, а концентрация белка не выше 2,5%; содержит главным образом клетки эндотелия, а в случае злокачественного поражения — и опухолевые клетки, дифференциация которых вызывает немалые трудности (смотри Цитологическое исследование). Раздражение брюшины в результате повторных парацентезов способствует появлению в асцитической жидкости лейкоцитов и лимфоцитов.
Прогноз определяется основной болезнью; его следует считать серьезным, если, несмотря на лечение, жидкость продолжает быстро накапливаться.
Лечение
Мероприятия направлены на лечение основного заболевания, уменьшение задержки хлорида натрия (назначается бессолевая диета, диуретические средства, антагонисты альдостерона); ликвидацию нарушений кровообращения (назначением сердечных гликозидов при декомпенсации сердца, вливаний альбумина при гипопротеинемии, кислородной терапии при гипоксии и тому подобном); в тяжелых случаях производится хирургическое вмешательство.
Хирургическое лечен и е
Пункцию (парацентез) брюшной полости при асците производят после опорожнения мочевого пузыря, в сидячем положении больного; тяжелых больных укладывают на спину или на бок. Прокол троакаром (внутренний диаметр 2—Змм), лучше имеющим боковое отверстие, производят под местной анестезией, по средней линии живота, посредине между лобком и пупком или несколько кнаружи от точки Монро (середина левой пупочно-остиальной линии) во избежание ранения нижних надчревных или других сосудов; кожу нужно несколько сдвигать книзу или в сторону от места прокола, чтобы отверстия в ней и в глубоких слоях не совпадали; изредка прибегают к надрезу кожи. Жидкость выпускают с перерывами в 1 — 2 минуты для предупреждения переполнения сосудов портальной системы. Примесь к асцитической жидкости свежей крови указывает на повреждение кровеносного сосуда или органа брюшной полости, что требует ревизии раны или лапаротомии. При быстро накапливающемся асците возможно длительное вытекание жидкости из места пункции (смотри Асцитический свищ). Истечение асцитической жидкости под кожу сопровождается отеком тканей в области отверстия, иногда распространяющимся книзу на половые органы.
У ослабленных больных в брюшную полость вводят полихлорвиниловую или силиконовую тонкую трубку с мелкими боковыми отверстиями, которую приклеивают липким пластырем к коже и опускают в сосуд, куда медленно будет стекать асцитическая жидкость. Подобное дренирование продолжают 8—20 часов.
При повторных пункциях могут развиться сращения сальника или кишечника с передней стенкой живота, представляющие опасность при последующих проколах. Поэтому места последних необходимо менять. Парацентез у больных циррозом печени вызывает лишь кратковременное уменьшение асцита, ухудшает белковый состав крови, а в тяжелых случаях вызывает острую печеночную недостаточность.
 |
 |
 |
Рис. 1. | ||
 |
 |
 |
Рис. 2. | ||
Проверенная на стерильность асцитическая жидкость может быть лиофилизирована и использована для внутривенного введения как белковый препарат, обладающий к тому же мочегонными свойствами.
При внутри- или внепеченочном блоке, главным образом при циррозе печени, вызывающем портальную гипертензию и нередко сопровождающемся кровотечением из расширенных вен пищевода и желудка, а также при тромбозе печеночных вен (синдром Киари) показано оперативное лечение. Отведение асцитической жидкости в кровь или мочевой пузырь в настоящее время не применяется. Иногда используются методы иссечения париетальной брюшины в различных отделах брюшной стенки для всасывания жидкости прилежащими тканями. Такой принцип осуществляется в операции Кальба — иссечении брюшины и мышц в области поясничного треугольника. Жидкость всасывается подкожной клетчаткой и, по данным различных авторов, исчезает в 30% случаев. «Окно» функционирует, пока его не закроет мезотелий (от 4 недель до 4—6 месяцев). Операция Кальба целесообразна при асците как дополнение к органо- и ангиоанастомозам.
Разгрузка портальной системы достигается путем перевязки ветвей чревной артерии.
Спленэктомия при асците неэффективна и дает высокую летальность (В. Н. Шамов). Ринхофф (W. F. Rienhoff, 1950) предложил перевязку общей печеночной артерии проксимальнее отхождения a. gastroduode-nalis, но эта операция не получила распространения из-за незначительной ее эффективности. Внутрипеченочное кровообращение улучшается после денервации собственной печеночной артерии.
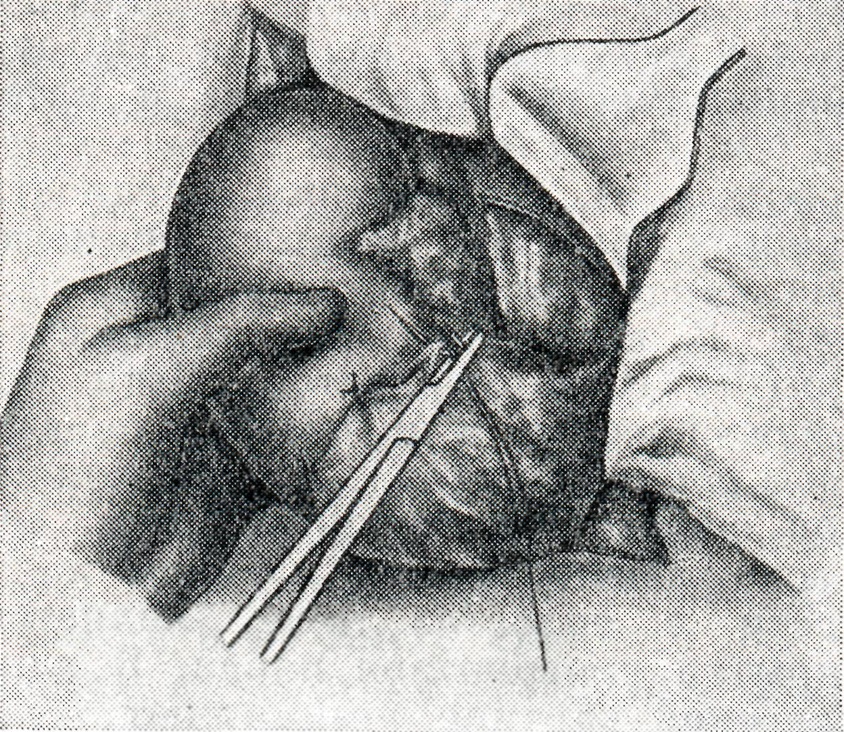
Среди методов хирургического лечения асцита наибольшее распространение получили портокавальные органоанастомозы. Их предложили Тальма (S. Talma) в 1887 г. и Драммонд (D. Drummond) в 1895 г., а осуществили в разных вариантах Лене (Lens), Эйзельсберг (A. F. Eiselsberg), Нарат (P. A. Narath), Морисон (R. A. Morison). В России подобные операции произвел впервые А. А. Бобров (оментофиксацию — в 1889 г. и диафрагмогепатофиксацию — в 1904 г.). Далее число вариантов органоанастомозов, особенно оментопексии, увеличивается. Нарат (1905) подшивал сальник к подкожной клетчатке передней брюшной стенки. Скьясси (В. Schiassi, 1914) выводил сальник преперитонеально, Мейо (С. Н. Мауо, 1918) — во влагалище прямой мышцы живота, Копф (Kopf, 1951) — в предпузырное пространство, Ф. Г. Углов (1953) — в плевральную полость через отверстие в диафрагме. П. А. Герцен в 1913 г. впервые произвел оменторенопексию, применяемую и в настоящее, время (рис. 1). В. Ф. Вильховой (1956) предложил окутывать сальником нижнюю полую вену.
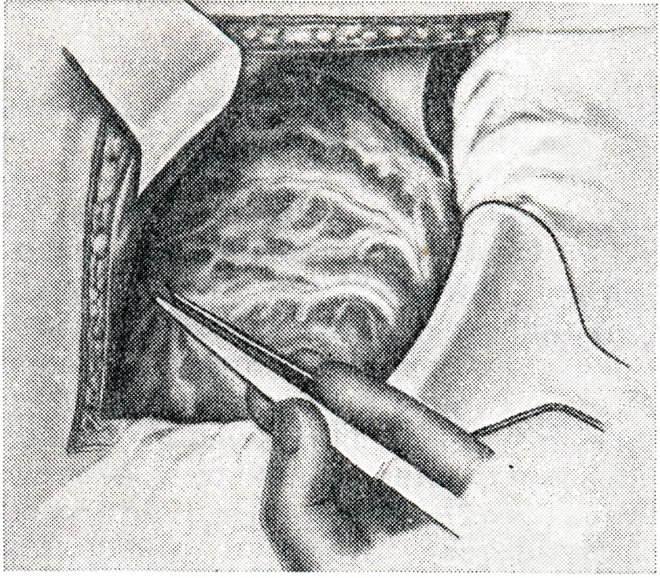
Из органоанастомозов наибольший клинический эффект дает оментогепатофренопексия (А. Т. Лидский, Я. А. Кампельмахер, Б. П. Кириллов). Г. Г. Караванов и М. П. Павловский (1954) применяют оментогепатофренопексию в сочетании с видоизмененными операциями Кальба и Нарата: поверхность печени и диафрагмы скарифицируют, подводят сальник (рис. 2, 1) и фиксируют к диафрагме швами через край печени или за круглую связку; на уровне поясничного треугольника иссекают «окно» по Кальбу; левую часть сальника фиксируют в подкожной клетчатке передней брюшной стенки (рис. 2,2) по Нарату. Указанный комплекс дополняется билиодигестивным анастомозом (холецистоеюно- или холецистодуоденостомия) для эвакуации желчи из склерозированных внепеченочных желчных путей.
В ранних стадиях цирроза у лиц молодого возраста, преимущественно с целью предупреждения асцита и кровотечений, накладывают порто-кавальные ангиоанастомозы (смотри Порто-кавалъный анастомоз). При поражении воротной вены накладывают соустье между верхней брыжеечной и нижней полой или, чаще, между селезеночной и левой почечной венами. Выбор способа соустья зависит от результатов измерения давления в портальной системе до и во время операции, а также спленопортографии, портографии через пупочную вену. Однако при асците названные операции производятся редко, ввиду высокого их операционного риска и малоудовлетворительных отдаленных результатов.
При циррозе количество лимфы, оттекающей из печени, увеличивается, расширяется грудной лимф, проток, через который у человека оттекает ок. 20% печеночной лимфы. Терминальный же отдел и венозное устье протока не расширяются, возникает застой лимфы и асцит (хилус-асцит). Дьюмаут (А. Е. Dumout) и Малхолленд (J. Mulholland) предложили и осуществили в клинике лечение резистентного к медикаментозному лечению А. (1960) и кровотечения из варикозно расширенных вен пищевода (1962) путем наружного дренирования грудного протока, а Деньи (Degni, 1965) с сотрудниками — путем внутреннего дренирования через яремную вену или пищевод.
Профилактика асцита состоит в своевременном и правильном лечении заболеваний, которые могут привести к его развитию.
Асцит у детей может быть проявлением врожденной, наследственной и приобретенной патологии. В периоде новорожденности асцит может быть обнаружен с первого дня жизни ребенка как один из симптомов общего врожденного отека, развившегося в результате резус- и АВ0-несовместимости крови плода и матери (смотри Гемолитическая болезнь новорожденных). Характерны бледность кожных покровов, гепатоспленомегалия, сердечная недостаточность, анемия. В крови большое количество эритро- и нормобластов. Дети нежизнеспособны и погибают в первые часы после рождения. Другой причиной общего врожденного отека, сопровождающегося скоплением жидкости в полостях тела, является скрытая кровопотеря плода. В клинической картине доминируют желтуха, дыхательная недостаточность, брадикардия, увеличение размеров печени, эритробластоз, гипопротеинемия. Лечение симптоматическое и состоит в переливании плазмы и крови.
У детей грудного возраста асцит чаще всего возникает при поражении желчевыводящих путей и печени.
В возрасте от 1 года до 3 лет асцит может быть следствием хронического расстройства питания (смотри Квашиоркор) и проявлением экссудативной энтеропатии — наследственного заболевания, в основе которого лежит плазморея с потерей плазматических белков через желудочно-кишечный тракт (смотри Энтеропатия экссудативная). При хронических расстройствах питания продолжительность асцита зависит от успешного лечения основного заболевания. Кроме того, как и при экссудативной энтеропатии, эффект достигается переливанием плазмы (5—10 мл на 1 кг веса ребенка), введением глюкокортикоидов в утренние часы из расчета 0,3—0,4 мг на 1 кг (по преднизолону), антагонистов альдостерона — альдактона (верошпирона) — 5 мг на 1 кг веса в сутки.
В этом же возрасте нередко проявляется врожденный нефротический синдром (см.), для которого также характерен асцит. В отличие от нефротической формы гломерулонефрита, при этом заболевании отсутствуют биохимические и иммунологические признаки активности патологического процесса в почках. Заболевание резистентно к глюкокортикоидам.
Асцит у детей первых трех лет жизни следует дифференцировать с псевдоасцитом, который развивается при целиакии и муковисцидозе и характеризуется при рентгенологическом исследовании кишечника повышенным газонаполнением и наличием горизонтальных уровней жидкости в атонических кишечных петлях. Симулировать асцит могут также мегаколон и хилоперитонеум.
У детей старшего возраста причины асцита те же, что у взрослых,— это поражение печени (циррозы, инфекционный гепатит и другое), почек (нефротическая форма гломерулонефрита), сердца и другие патологические состояния. Принципы лечения асцита при этих заболеваниях аналогичны принципам терапии асцита у взрослых.
|
Бурчинский Г.И., Караванов Г.Г., Лебедев В.П., Павловский М.П. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Асфиксия плода и новорожденного |
⇓ Полный свод знаний. Том первый А. ⇓ |
Асцитический свищ ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |