Дыхательная недостаточность |
||
 |
 |
Оглавление
|
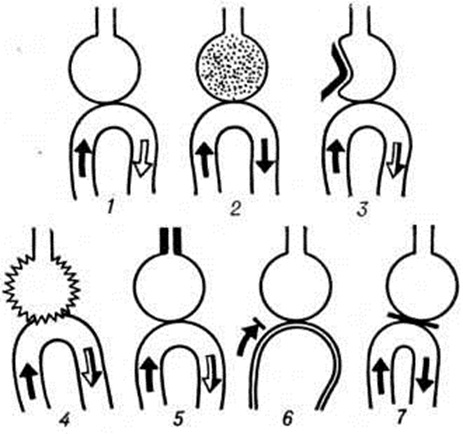
Дыхательная недостаточностьДыхательная недостаточность — патологическое состояние, обусловленное нарушением обмена газов между организмом и окружающей средой. Термин предложен Винтрихом (A. Wintrich) в 1854 год. В резолюции XV Всесоюзного съезда терапевтов (1962) Дыхательная недостаточность определена как состояние организма, при котором либо не обеспечивается поддержание нормального газового состава крови, либо последнее достигается за счёт ненормальной работы аппарата внешнего дыхания, приводящей к снижению функциональных возможностей организма. При Дыхательная недостаточность нормальный газовый состав крови длительное время может быть обеспечен напряжением компенсаторных механизмов: увеличением минутного объёма дыхания за счёт глубины и за счёт частоты его, учащением сердечных сокращений, увеличением сердечного выброса и объёмной скорости кровотока, усиленным выведением связанной углекислоты и недоокисленных продуктов обмена почками, увеличением кислородной ёмкости крови (повышение содержания гемоглобина и числа эритроцитов) и другие Классификации Дыхательная недостаточность предложены А. Г. Дембо (1957), Стидом и Мак-Донелдом (W. W. Stead, F. М. MacDonald, 1959) и другие Россье (P. Н. Rossier, 1956) предложил делить Дыхательная недостаточность на латентную (в покое у больного нет нарушений газового состава крови), парциальную (имеется гипоксемия без гиперкапнии) и глобальную (гипоксемия в сочетании с гиперкапнией). Дыхательная недостаточность разделяют также на первичную, связанную с поражением непосредственно аппарата внешнего дыхания, и вторичную, в основе которой лежат болезни и травмы других органов и систем. В 1972 год Б. Е. Вотчал предложил классификацию, согласно которой различают центрогенную, нервно-мышечную, торакодиафрагмальную, или париетальную, и бронхо-лёгочную Дыхательная недостаточность; причём в бронхо-лёгочной Дыхательная недостаточность выделяют обструктивную форму, обусловленную нарушением бронхиальной проходимости, рестриктивную (ограничительную) и диффузионную. ЭтиологияЦентрогенная Дыхательная недостаточность может быть обусловлена нарушением функций дыхательного центра, например, при поражении ствола головного мозга (заболевание или травма), а также при угнетении центральной регуляции дыхания в результате отравления депрессантами дыхания (наркотики, барбитураты и другие). Нервно-мышечная Дыхательная недостаточность может возникнуть вследствие расстройства деятельности дыхательных мышц при повреждении спинного мозга (травма, полиомиелит и другие), двигательных нервов (полиневрит) и нервно-мышечных синапсов (ботулизм, миастения, гипокалиемия, отравление курареподобными препаратами) и так далее Торакодиафрагмальная Дыхательная недостаточность может быть вызвана расстройствами биомеханики дыхания вследствие патологии грудной клетки (перелом ребер, кифосколиоз, болезнь Бехтерева), высокого стояния диафрагмы (парез желудка и кишечника, асцит, ожирение), распространённых плевральных сращений. Важным этиологического фактором может явиться сдавление лёгкого выпотом, а также кровью и воздухом при гемо или пневмотораксе. Наиболее частой причиной бронхолёгочной Дыхательная недостаточность являются патологический процессы в лёгких и дыхательных путях (рисунок). Поражение дыхательных путей, как правило, сопровождается частичной или полной их обструкцией (обструктивная форма); это может быть вызвано инородным телом, отёком или сдавлением опухолью, бронхоспазмом, аллергическим, воспалительным или застойным отёком слизистой оболочки бронхов. Закупорка дыхательных путей секретом бронхиальных желёз наблюдается у больных с нарушенным откашливанием, например, при коматозном состоянии, резкой слабости с ограничением функции мышц выдоха, несмыкании голосовой щели. Одним из важных этиологического механизмов является изменение активности сурфактанта (смотри полный свод знаний) — фактора, снижающего поверхностное натяжение жидкости, выстилающей внутреннюю поверхность альвеол; недостаточная активность сурфактанта способствует спадению альвеол и развитию ателектазов (смотри полный свод знаний Ателектаз). Рестриктивная форма бронхолёгочной Дыхательная недостаточность может быть вызвана острой или хронический пневмонией, эмфиземой, пневмосклерозом, обширной резекцией лёгких, туберкулёзом, актиномикозом, сифилисом, опухолью и другие |
Причинами диффузионной Дыхательная недостаточность являются пневмокониоз, фиброз лёгких, синдром Хаммена—Рича (смотри полный свод знаний: Хаммена—Рича синдром), однако в «чистом виде» эта форма Дыхательная недостаточность встречается у взрослых относительно редко. Наряду с этим, как дополнительный фактор в развитии Дыхательная недостаточность, нарушение диффузии может иметь место в стадии обострения хронический пневмонии, при острой пневмонии, токсическом отёке лёгких. Диффузионная Дыхательная недостаточность существенно усугубляется, если одновременно наблюдаются расстройства кровообращения и нарушение соотношения вентиляция — кровоток в лёгких, что имеет место при тромбоэмболии лёгочной артерии, склерозе лёгочного ствола (смотри полный свод знаний: Айерсы синдром), первичной гипертензии малого круга кровообращения (смотри полный свод знаний:), пороках сердца (смотри полный свод знаний), острой левожелудочковой недостаточности (смотри полный свод знаний: Сердечная недостаточность), гипотензии малого круга при кровопотере и другие.
Одной из причин Дыхательная недостаточность, связанной с нарушением лёгочного кровообращения и диффузии газов, является так называемый шоковое лёгкое. Оно может развиться у больных, перенёсших тяжёлое нарушение гемодинамики (шок, кровопотеря, временная остановка сердца, ожоги и другие). При шоковом лёгком в результате глубоких нарушений периферической микроциркуляции образуются агрегаты форменных элементов крови, которые вызывают микроэмболию спазмированных лёгочных капилляров. В дальнейшем развивается отёк альвеолокапиллярной мембраны с последующей пролиферацией клеточных элементов в альвеолу и образованием гиалиновых мембран.
Патогенез
Различают три вида механизмов нарушения внешнего дыхания (смотри полный свод знаний:), ведущих к Дыхательная недостаточность: нарушение альвеолярной вентиляции, на-рушение вентиляционно-перфузионных отношений и нарушение диффузии газов через альвеолокапиллярную мембрану (рисунок).
Наиболее частым механизмом развития нарушения вентиляции альвеол является обструкция дыхательных путей. Движение воздуха по бронхам подчиняется закону Гагена — Пуазейля: ![]() где: ΔV— прирост объёма; r — радиус дыхательных путей; l — их длина; Р1 и Р2 — давление в начале и конце дыхательных путей; Δt — промежуток времени и μ — коэффициент трения газа. Из этого закона вытекает следствие, что сопротивление потоку газа (R) обратно пропорционально квадрату площади сечения дыхательных путей, то есть
где: ΔV— прирост объёма; r — радиус дыхательных путей; l — их длина; Р1 и Р2 — давление в начале и конце дыхательных путей; Δt — промежуток времени и μ — коэффициент трения газа. Из этого закона вытекает следствие, что сопротивление потоку газа (R) обратно пропорционально квадрату площади сечения дыхательных путей, то есть ![]() .
.
Поэтому даже небольшое уменьшение просвета бронхов вызывает значительное затруднение дыхания. В первую очередь при этом нарушается экспираторная фаза, так как при выдохе вообще происходит некоторое сужение бронхов, а во время форсированного выдоха может наблюдаться почти полное их спадение, ибо при значительной скорости потока газа давление в воздухоносных путях становится ниже внутриплеврального. Ускорение выдоха за счёт сокращения экспираторных мышц ещё больше увеличивает сопротивление, которое возрастает соответственно квадрату скорости потока газа. В результате резко увеличивается работа дыхания, что сопровождается усиленным потреблением кислорода дыхательными мышцами; если у здорового человека на это уходит 1—3% поступающего в организм кислорода, то при обструктивной Дыхательная недостаточность, по данным О. А. Долиной (1965) и Гренвика (A. Grenvik, 1966), на работу дыхания расходуется до 35—50% потребляемого кислорода.
Большую роль в патогенезе Дыхательная недостаточность играет нарушение соотношения вентиляция — перфузия (кровоснабжение) лёгких. Одной из причин дыхательных расстройств в этих случаях может быть появление вентилируемых, но не перфузируемых альвеол, что приводит к возрастанию физиологический мёртвого пространства и увеличению его отношения к дыхательному объёму, которое у здорового человека не превышает 0,3. Другой причиной нарушения дыхания является перфузия невентилируемых участков, что увеличивает примесь венозной, не насыщенной кислородом крови к артериальной (в норме такая примесь не превышает 3% объёма сердечного выброса) и ведёт к возникновению гипоксии. Гиперкапния при этом, как правило, не развивается в связи с усиленной элиминацией углекислоты в гипервентилируемых участках лёгких. Поступление же кислорода в кровь практически не возрастает даже в участках с усиленной вентиляцией и адекватным кровотоком, так как кислородная ёмкость крови ограничена и в этих участках кровь уже при нормальной вентиляции почти максимально насыщена кислородом.
Нарушения диффузии газов через альвеолокапиллярную мембрану обычно не сопровождаются гиперкапнией в силу большой диффузионной способности углекислоты и, как правило, вызывают гипоксемию.
Диффузионный фактор Дыхательная недостаточность встречается довольно редко. Некоторые исследователи вообще берут под сомнение роль нарушений диффузии в развитии Дыхательная недостаточность, однако образование гиалиновых мембран в лёгких (смотри полный свод знаний: Гиалиново-мембранная болезнь новорожденных) способно существенно нарушить процесс диффузии. Это же явление наблюдается в различной степени и при утолщении альвеолокапиллярной мембраны в результате интерстициального воспалительного процесса в лёгких.
Клинические проявления Дыхательная недостаточность во многом зависят от характера заболевания, вызвавшего нарушение дыхания, однако отдельные симптомы развиваются независимо от этиологии Дыхательная недостаточность Выраженность их определяется остротой развития, патологический процесса. Различают хронический Дыхательная недостаточность, при которой нарушение газообмена и усиление компенсаторных процессов наступают постепенно и жизнедеятельность организма поддерживается в течение длительного времени, и острую Дыхательная недостаточность, которая развивается быстро, причём максимальное напряжение компенсаторных систем зачастую не способно обеспечить нормальный газовый состав крови; при острой Дыхательная недостаточность быстро нарастают нарушения оксигенации и кислотно-щелочного равновесия (смотри полный свод знаний:) в крови и в тканях организма.
Наиболее часто ранними признаками хронической дыхательной недостаточности являются одышка, слабость при значительных, а затем и небольших физ. нагрузках, ограничение активности и работоспособности. По выраженности одышки Б. Е. Вотчал делит хронический Дыхательная недостаточность на четыре степени: 1-я степень — одышка при необычных нагрузках (короткий бег, быстрый подъем по лестнице), ранее хорошо переносимых; 2-я степень — одышка при обычных нагрузках повседневной жизни; 3-я степень — одышка при малых нагрузках (одевание, умывание); 4-я степень — одышка в покое. В дальнейшем появляется чувство нехватки воздуха, головная боль, потеря аппетита, бессонница, потливость. Отмечается диффузный цианоз, изменение показателей функции внешнего дыхания (частоты дыхания, минутного объёма дыхания, резерва дыхания и другие).
В зависимости от формы Дыхательная недостаточность возможны некоторые клин, особенности. Так, при обструктивной форме Дыхательная недостаточность одышка непостоянна, часто возникает в виде приступов экспираторного характера (затруднён выдох). Дыхание вначале урежено, дыхательный объем увеличен; цианоз может появляться только во время эпизодов удушья. В лёгких выслушиваются сухие свистящие хрипы; податливые участки грудной клетки втягиваются при вдохе и выбухают при выдохе; постепенно грудная клетка приобретает бочкообразную форму. Снижается объем форсированного выдоха, увеличивается функциональная остаточная ёмкость лёгких и коэффициент сопротивления дыхательных путей. Жизненная ёмкость лёгких (смотри полный свод знаний:) меняется мало, индекс Тиффно снижается (смотри полный свод знаний: Вотчала — Тиффно проба).
При рестриктивной и диффузионной формах Дыхательная недостаточность, которые нередко сочетаются, одышка может носить инспираторный (затруднён вдох) или смешанный характер, нарастает постепенно и держится постоянно; характерно наличие постоянного цианоза. Дыхание учащено; аускультативно — ослабление дыхания, в некоторых зонах лёгких оно не выслушивается. Снижаются жизненная ёмкость лёгких при нормальном индексе Тиффно, функциональная остаточная и общая ёмкость лёгких; уменьшается растяжимость лёгких.
Возникающая при хронический Дыхательная недостаточность гипоксемия нередко сочетается с гиперкапнией (смотри полный свод знаний), развивается полицитемия (смотри полный свод знаний), увеличивается вязкость крови, нарастает гипертрофия Правого желудочка, особенно при обструктивной форме Дыхательная недостаточность (смотри полный свод знаний: Лёгочное сердце), появляются отеки. Венозное и ликворное давление повышены. Развивается гипоксическое поражение паренхиматозных органов, в основном печени и почек.
Для острой дыхательной недостаточности характерно быстрое нарастание симптомов, раннее появление нарушений психики (гипоксическая энцефалопатия), связанное с быстро развивающейся гипоксией (смотри полный свод знаний: Гипоксия, головного мозга), в виде бессонницы, эйфории, бреда, галлюцинаций, что может привести к постановке диагноза психического заболевания; возможно развитие комы. Кожа гиперемирована, с цианотичным оттенком, влажная, цианоз резко усиливается при малейшей физических нагрузке.
В развитии острой Дыхательная недостаточность иногда можно выявить три стадии. Начальная стадия характеризуется беспокойством, эйфорией, иногда сонливостью, заторможенностью; может появляться гиперемия и цианоз кожных покровов, акроцианоз, обильный пот. Дыхание обычно учащено, раздуваются крылья носа; нередко наблюдается тахикардия, АД умеренно повышено. Напряжение кислорода в артериальной крови (Pa O2) 80—60 миллиметров ртутного столба, Hb O2 артериальной крови 89—85%. Стадия глубокой гипоксии: больные резко беспокойны, возбуждены; отмечается диффузный цианоз, дыхание с участием вспомогательных мышц, резкая тахикардия и артериальная гипертензия; иногда возникают судороги, непроизвольные мочеиспускание и дефекация; Ра O2 60—45 миллиметров ртутного столба, Hb О2 артериальной крови 85—75%. Стадия гипоксической комы: сознание отсутствует, арефлексия, мидриаз; кожа резко цианотична; АД критически падает, пульс аритмичный; дыхание нередко приобретает выраженный патологический характер вплоть до терминальных (агональных) форм. Вскоре наступает остановка сердечной деятельности и смерть. Быстрота развития и нарастания клин, симптомов острой Дыхательная недостаточность зависит от причины, её вызвавшей; напр., при механической асфиксии (смотри полный свод знаний:) смерть может наступить через 4—5 минут; для шокового лёгкого характерно быстрое развитие симптоматики, крайне тяжёлое течение, глубокая гипоксия, рефрактерная к кислородной терапии. Острая Дыхательная недостаточность всегда требует активной и срочной терапии, так как представляет угрозу жизни больного.
Диагноз. Важную роль в диагностике Дыхательная недостаточность играют клин, симптомы, а также рентгенологическое и инструментальное исследования, которые наряду с данными анамнеза позволяют выявить основное заболевание. При хронический Дыхательная недостаточность большое значение имеют следующие исследования: спирография (минутный объем дыхания, дыхательный объем, частота дыхания, максимальная вентиляция лёгких, жизненная ёмкость лёгких, резервный объем вдоха и выдоха, объем форсированного выдоха за 1 секунд), пневмотахография (растяжимость лёгких, коэффициент сопротивления дыхательных путей, работа дыхания), нитрография (равномерность вентиляции лёгких), капнография (СO2 выдыхаемого и альвеолярного воздуха), миография (функция дыхательных мышц, структура дыхательного акта) и так далее Большое значение имеет исследование газового состава и кислотно-щелочного равновесия артериальной, венозной и капиллярной крови, особенно при острой Дыхательная недостаточность Комплексное применение нескольких методов позволяет уточнить патогенез Дыхательная недостаточность, выявить функциональное состояние аппарата внешнего дыхания и определить лечебный тактику (смотри полный свод знаний: Кислотно-щелочное равновесие, Лёгочная вентиляция, Пневмография, Пневмотахография, Спирография).
Дифференциальный диагноз проводят с сердечной недостаточностью, при которой в анамнезе и при обследовании обычно удаётся выявить заболевание сердца. Сердечная недостаточность начинается с тахипноэ, которое более чётко связано с физических нагрузкой и более стабильно, чаше сопровождается чувством сердцебиения. Для аускультативной картины Дыхательная недостаточность более характерны ослабление дыхания или сухие хрипы, а при сердечной недостаточности обычно появляются влажные хрипы в задних и нижних отделах лёгких, причём их локализация меняется в зависимости от положения больного. При сердечной недостаточности раньше возникают признаки застоя в системе малого и большого круга кровообращения (полнокровие лёгких, печени, отёчный синдром). Состояние больных с сердечной недостаточностью улучшается при применении сердечных гликозидов и мочегонных препаратов. Однако дыхательная и сердечная недостаточность обычно осложняют одна другую, соответственно утяжеляя клиническую картину и затрудняя диагностику.
Лечение
Лечебный тактика при Дыхательная недостаточность различна в зависимости от вида Дыхательная недостаточность (острой или хронической). Лечебный мероприятия при хронический Дыхательная недостаточность должны быть направлены на лечение основного патологический состояния, вызвавшего нарушение функции аппарата внешнего дыхания. Наряду с этим важная роль принадлежит симптоматической терапии, целью которой в первую очередь является поддержание проходимости дыхательных путей. Для разжижения секрета бронхиальных желёз и облегчения откашливания назначают обильное щелочное питье, отхаркивающие средства (йодид калия, муколитики и другие), аэрозольную терапию, используют дренаж положением (кровать с опущенным головным концом, повороты больного с боку на бок). При густом секрете, обтурирующем бронхи, могут возникнуть показания к бронхоскопии (смотри полный свод знаний) и промыванию бронхов. Для борьбы с инфекцией используют антибиотики (под контролем за чувствительностью бактериальной флоры), сульфаниламидные и нитрофурановые препараты. Большое значение имеет применение бронхолитиков (эуфиллина, эфедрина, производных изопротеренола и другие), кортикостероидов. Важная роль принадлежит лечебной физкультуре. При присоединении сердечной недостаточности (лёгочное сердце) необходима кардиальная терапия.
У больных с сочетанием гипоксии и гипокапнии кислородная терапия даёт хорошие результаты, кислород может быть назначен в любой концентрации (если выше 75%, то на срок не более 4—5 часов из-за опасности токсического действия кислорода на лёгкие) путём обычных ингаляций через катетеры, маску или под тентом. Если имеются нарушения центральной регуляции дыхания или сочетание гипоксии и гиперкапнии, проводить кислородную терапию следует с большой осторожностью, постепенно увеличивая концентрацию кислорода во вдыхаемой смеси и не превышая 50% его содержания из-за опасности углубления гиповентиляции. При тяжёлой степени Дыхательная недостаточность показана вспомогательная вентиляция лёгких. Применение стимуляторов дыхания (дыхательных аналептиков) при лечении хронический Дыхательная недостаточность ограничено; в случае прогрессирующей гиперкапнии их применяют в течение не более 48 часов, чаще всего используют кордиамин, коразол, эуфиллин.
Интенсивная терапия и реанимация практически всегда показаны при возникновении острой Дыхательная недостаточность и декомпенсации дыхания, а также при шоковом лёгком. Для терминальных состояний, обусловленных острой Дыхательная недостаточность, характерна глубокая гипоксия, поэтому реанимационные мероприятия должны начинаться возможно раньше, до развития в центральная нервная система и паренхиматозных органах необратимых изменений. Этиологического моменты при этом зачастую отходят на второй план.
Одной из первых задач является восстановление или поддержание проходимости дыхательных путей. При наличии инородного тела в трахее или бронхах показано его срочное удаление при помощи бронхоскопии (смотри полный свод знаний:). При обтурации гортани крупным инородным телом, к-рое невозможно удалить через полость рта, а также при остром отёке слизистой оболочки гортани, сдавлении её опухолью или гематомой необходима срочная трахеотомия (смотри полный свод знаний:), которая может быть произведена и на догоспитальном этапе лечения.
Если Дыхательная недостаточность обусловлена закупоркой дыхательных путей секретом бронхиальных желёз, при невозможности откашливания применяют консервативные и радикальные методы лечения. К консервативным относятся: постуральный дренаж (поднятие ножного конца кровати до 30° на срок от 30 минут до 2 часов), вспомогательный кашель (энергичное надавливание на грудную клетку больного при его попытках откашливания), аспирация содержимого из дыхательных путей при помощи катетера, введённого через носовой ход. Показана также микротрахеотомия — прокол трахеи через кожу троакаром или иглой и введение в неё полиэтиленового или тефлонового катетера для систематических инстилляций в дыхательные пути 5—10 миллилитров изотонического раствора хлорида натрия с антибиотиками с целью стимуляции кашля и разжижения мокроты.
Радикальными методами являются интубация трахеи (смотри полный свод знаний: Интубация) и трахеотомия с применением мягких катетеров, которые вводят в трахею и присоединяют к вакуумному отсосу, осуществляя аспирацию при медленном извлечении катетера; при наличии густого и вязкого секрета полезно одномоментное введение в трахею 10—15 миллилитров изотонического раствора хлорида натрия или 1% раствора гидрокарбоната натрия, фурагина и так далее
При кислородной терапии Дыхательная недостаточность следует учитывать, что даже кратковременное прекращение ингаляции кислорода сопровождается изменением газового состава крови, что у больных со сниженными компенсаторными возможностями может привести к тяжёлым осложнениям; содержание кислорода в ингаляционной смеси не должно превышать 50— 60%. При отёке лёгких хорошие результаты достигают инсуффляцией смеси кислорода и 50% спирта. У больных с обструктивной формой Дыхательная недостаточность показано применение гелиокислородной смеси (70—60% гелия и 30—40% кислорода). Может быть применена гипербарическая оксигенация (смотри полный свод знаний).
При внезапном прекращении дыхания, а также при агонии и клинической, смерти основным условием реанимационных мероприятий (смотри полный свод знаний: Реанимация) является искусственная вентиляция лёгких. Она позволяет поддерживать жизнь больного с глубоким и стойким нарушением дыхания в течение многих суток, месяцев, а иногда и лет; эффективность её во многом зависит от своевременного начала. Задачей при этом является поддержание оксигенации крови, удаление углекислоты, уменьшение затрат энергии на работу дыхательной мускулатуры, улучшение оксигенации жизненно важных органов (смотри полный свод знаний: Искусственное дыхание, искусственная вентиляция лёгких).
В экстренных ситуациях возникновения острой Дыхательная недостаточность, когда нет возможности провести полноценное обследование больного, показанием к искусственной вентиляции лёгких является: 1) отсутствие самостоятельного дыхания; 2) грубые нарушения ритма или патологический ритмы дыхания; 3) учащение дыхания — более 40 в 1 минут если это не связано с анемией и гипертермией; 4) клинической, симптомы гипоксии и гиперкапнии, не исчезающие после консервативных мероприятий и трахеотомии.
При постепенном нарастании симптомов острой Дыхательная недостаточность искусственная вентиляция лёгких, по данным Норландера (О. Norlander, 1968) и В. А. Гологорского (1972), показана при снижении напряжения кислорода в артериальной крови ниже 60—65 миллиметров ртутного столба и при повышении напряжения углекислоты выше 50— 60 миллиметров ртутного столба. По мнению В. А. Неговского (1971) и Н. М. Рябовой (1973), искусственную вентиляцию лёгких следует начинать при резком увеличении минутного объёма дыхания и при снижении до 30% жизненной ёмкости лёгких, что говорит о максимальном напряжении компенсаторных процессов.
Метод искусственной вентиляции лёгких при Дыхательная недостаточность существенно отличается от такового при анестезии. Адаптация больного с Дыхательная недостаточность к аппаратному дыханию осуществляется (предпочтительно) умеренной гипервентиляцией при поддержании напряжения углекислоты в артериальной крови в пределах 28—32 миллиметров ртутного столба. Только при отсутствии положительных результатов рекомендуется использовать медикаментозную депрессию дыхательного центра (смотри полный свод знаний) путём применения наркотиков, нейролептанальгетиков и другие При длительной искусственной вентиляции лёгких особое внимание должно быть обращено на полноценное увлажнение и согревание вдыхаемой газовой смеси; наилучшим для этой цели ряд авторов считает ультразвуковой генератор аэрозолей.
Методика искусственной вентиляции лёгких зависит от характера патологический процесса, вызвавшего Дыхательная недостаточность При преобладании обструктивных процессов показано относительно редкое дыхание (16—18 в 1 минут) большими дыхательными объёмами (800—850 миллилитров). При рестриктивной Дыхательная недостаточность приходится учащать дыхание до 26—28 в 1 минут, снижая дыхательный объем. Больные с отёком лёгких и заболеваниями, сопровождающимися выраженным шунтированием венозной крови в слабо вентилируемых альвеолах, нуждаются в искусственном дыхании с постоянно повышенным давлением, что достигается созданием сопротивления выдоху. Этот же метод с успехом используется при Дыхательная недостаточность, вызванной болезнью гиалиновых мембран у новорожденных.
Искусственная вентиляция лёгких может быть прекращена только при полном исчезновении симптомов Дыхательная недостаточность, при отсутствии гиповолемии и грубых нарушений метаболизма и если при отключении респиратора число дыханий не превышает 30, нет цианоза, не развивается гипокапния; прекращать её нужно постепенно, делая сначала перерыв на 30—40 минут 1 — 2 раза в сутки, затем периоды самостоятельного дыхания удлиняют и учащают.
Реанимация при Дыхательная недостаточность должна быть направлена не только на устранение нарушений дыхания, но и на ликвидацию расстройств гемодинамики, функций печени и почек и нарушений обменных процессов, то есть быть комплексной.
Дыхательная недостаточность у детей. В связи с анатомо-физиол. особенностями строения дыхательной системы у детей раннего возраста Дыхательная недостаточность развивается более остро, протекает тяжелее, чем у взрослых. Это связано с быстрой генерализацией воспалительных процессов в лёгких и быстрым развитием обструкции дыхательных путей вследствие малого размера гортани и бронхов. Кроме того, дети склонны к метеоризму, затрудняющему движение диафрагмы, тогда как в этом возрасте преобладает именно брюшной тип дыхания. Незрелостью регуляторных систем у детей первого месяца жизни объясняется предрасположенность к центральному угнетению дыхания. Угнетение дыхательного центра чаще всего возникает при родовой травме, гипоксии, интоксикации. Нервно-мышечный аппарат дыхания может быть нарушен при инфекциях (например, типично при полиомиелите), синдроме Гийена — Барре и миастении. Ограничение подвижности грудной клетки и диафрагмы чаще всего бывает вследствие метеоризма, а также при переломе рёбер, при склереме, во время эпилептического приступа; сдавление лёгких имеет место при большом абсцессе легкого, экссудативном плеврите и пиопневмотораксе, осложняющих стафилококковую пневмонию.
Причиной обструкции верхних дыхательных путей могут быть воспаление надгортанника, ложный круп, вирусный ларинготрахеобронхит, истинный круп при дифтерии, травматический отёк гортани, инородное тело, западение языка при бессознательном состоянии, врождённый стридор, врождённая ларингеальная перегородка. Выраженная обструкция мелких бронхов наблюдается при вирусном бронхиолите, астматическом синдроме, муковисцидозе, аспирации рвотных масс, задержке мокроты в послеоперационном периоде. Тяжёлая Дыхательная недостаточность может возникать у недоношенных детей (смотри полный свод знаний: Дистресс-синдром), а также при гиалиново-мембранной болезни новорожденных, (смотри полный свод знаний), при которой развивается тяжёлое нарушение диффузии газов через альвеолокапиллярные мембраны. Другие причины Дыхательная недостаточность те же, что у взрослых. Увеличение шунтирования и затруднение диффузии приводят к гипоксемии, о которой можно говорить при снижении Ра О2 ниже 80 миллиметров ртутного столба О тяжёлых нарушениях механики дыхания свидетельствует выраженная затруднённость дыхания или, объективно, увеличение свыше 150% (от нормы) работы дыхания. Работу дыхания у детей первых 5 лет жизни можно оценить сочетанием методов плетизмографии (смотри полный свод знаний) и импедансной пневмографии (смотри полный свод знаний), а в более старшем возрасте с помощью пневмотахографии.
О гиповентиляции у детей первого месяца жизни свидетельствуют показатели Ра СО2 — выше 50 миллиметров ртутного столба, у детей старше одного месяца — выше 46 миллиметров ртутного столба; о гипервентиляции — ниже 35 миллиметров ртутного столба у детей моложе одного месяца и ниже 30 мм ртутного столба — у детей старше одного месяца. При оценке вентиляции при Дыхательная недостаточность необходимо учитывать стимулирующее влияние метаболического ацидоза и угнетающее действие алкалоза. Так, у ребёнка старше одного месяца при первичном метаболическом ацидозе (смотри полный свод знаний) о гиповентиляции можно говорить при Ра СО2 около 45 миллиметров ртутного столба. При первичном метаболическом алкалозе (смотри полный свод знаний:) увеличение Ра СО2 на 3—5 миллиметров является признаком компенсаторной гиповентиляции без Дыхательная недостаточность.
Клинической, картина малоспецифична. Анамнез и жалобы у детей имеют небольшое значение. Первый клинической, симптом Дыхательная недостаточность — одышка с втяжением податливых мест грудной клетки. В отличие от взрослых, при приступе астмы у детей младшего возраста редкое глубокое дыхание нетипично. Затруднённость дыхания на любом участке дыхательного тракта влечёт за собой возбуждение ребёнка и форсированность вдоха и выдоха, в результате чего Дыхательная недостаточность нарастает и состояние больного ухудшается. Детям моложе 5—6 лет особенно свойственно облегчение стенотической одышки во сне и под действием седативной терапии. Второй ведущий симптом Дыхательная недостаточность — цианоз, возникает у детей при заболеваниях лёгких. Третьим признаком Дыхательная недостаточность является гиперкапния, которую у детей очень трудно диагностировать без анализа газового состава крови. При Ра СО2 около 50 миллиметров ртутного столба может иметь место общее угнетение, реже возбуждение ребёнка; при Ра СО2 выше 60 миллиметров ртутного столба возникают симптомы острой гиперкапнии (смотри полный свод знаний) вплоть до коматозного состояния. В младшем возрасте бессознательное состояние предшествует расширению зрачка и нарушению сердечной деятельности.
При выяснении причин Дыхательная недостаточность у детей большое значение имеют результаты рентгенологическое исследования. Роль рентгенографии особенно велика при наличии ателектаза, абсцесса, экссудативного плеврита, пневмоторакса, опухоли лёгких и средостения, долевой эмфиземы, диафрагмальной грыжи и других заболеваний органов грудной клетки, требующих оперативного вмешательства.
При развитии острой Дыхательная недостаточность у детей показана система мероприятий интенсивной терапии, в том числе реанимация, имеющая ряд особенностей. При гиповентиляции и нарушении механики дыхания у детей первостепенное значение имеет отсасывание слизи из дыхательных путей через катетер с помощью электроотсоса или резиновой груши. Обязательна борьба с метеоризмом. В острых случаях Дыхательная недостаточность иногда прибегают к удалению желудочного содержимого зондом. Обычно ребёнку легче дышать в вертикальном положении на руках у взрослых. Для усиления отхождения бронхиальной слизи или инородного тела можно ребёнка на 10—15 секунд повернуть вниз головой и в таком положении постучать по грудной клетке; иногда этим приёмом удаётся быстро удалить инородное тело из дыхательных путей. При неэффективности перечисленных мероприятий показана бронхоскопия (смотри полный свод знаний). Менее сложна, но и менее эффективна как лечебный и диагностическое средство прямая ларингоскопия (смотри полный свод знаний:). В экстренных случаях, при тяжёлом состоянии, детям раннего возраста иногда возможно введение катетера в трахею без анестезии с целью аспирации её содержимого.
В начальной стадии крупа назначают высокие дозы седативных и нейроплегических средств. При прогрессировании стеноза показаны интубация термопластической трубкой и как последнее средство — трахеотомия.
При пневмотораксе и плеврите необходимо прежде всего уменьшить внутригрудное напряжение с помощью пункции и дренажа; в ряде случаев у детей раннего возраста необходимо экстренное оперативное вмешательство.
У детей, менее чувствительных к гипоксии, чем взрослые, искусственная вентиляция лёгких показана при снижении напряжения кислорода в артериальной крови ниже 50 миллиметров ртутного столба. Длительная искусственная вентиляция лёгких в младшем возрасте даёт значительно худшие результаты, чем у более старших детей. Напротив, достаточно эффективно самостоятельное дыхание с затруднённым выдохом, проводимое обычно с помощью полиэтиленового мешка, закреплённого на голове ребёнка, в который подают воздушно-кислородную смесь под давлением 5— 15 сантиметров водного столба; создаваемое этим способом длительное раздувание лёгких особенно полезно при Дыхательная недостаточность на фоне гиалиново-мембранной болезни, аспирационной пневмонии и начинающегося отёка лёгких.
Медикаменты, применяемые при Дыхательная недостаточность (антибиотики, бронхолитики, витамины, гормоны, ферменты, инфузионные растворы и другие) дозируют в зависимости от веса ребёнка; целесообразен ориентировочный расчёт по 1 дозе взрослых: 10 лет — ½, 5 лет — ¼, 2 года — ⅛, до 1 года — 1/24 1/12 дозы взрослого. Производные морфина очень плохо переносятся и в младшем возрасте показаны только с целью угнетения дыхания для синхронизации с респиратором.
Для оксигенотерапии обычно используют увлажнённую смесь 40— 60% кислорода и воздуха; подают её в палатку или с помощью носовых катетеров (смотри полный свод знаний: Кислородная терапия). Ингаляция кислорода у детей практически никогда не вызывает гиповентиляции.
Чем моложе ребёнок, тем больше при Дыхательная недостаточность общих внелёгочных проявлений — центральных, вегетативных и обменных. В связи с этим первостепенное значение отводится общеукрепляющему лечению. Очень часто Дыхательная недостаточность удаётся ликвидировать лишь после коррекции нарушений деятельности сердечно-сосудистой системы и нарушений водно-электролитного баланса.
Прогноз
Хронический Дыхательная недостаточность может длиться годами, обострение наступает от присоединившейся инфекции; постепенно присоединяется сердечная недостаточность; больные могут погибнуть при декомпенсации дыхательной или сердечной деятельности. Прогноз при острой Дыхательная недостаточность тем лучше, чем раньше начаты интенсивная терапия и реанимационные мероприятия.
|
Анохин М.И.; Кассиль В.Л. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Дуоденит |
⇓ Полный свод знаний. Том первый А. ⇓ |
Дюпюитрена контрактура ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |