Почечнокаменная болезнь |
||
 |
 |
Оглавление
|
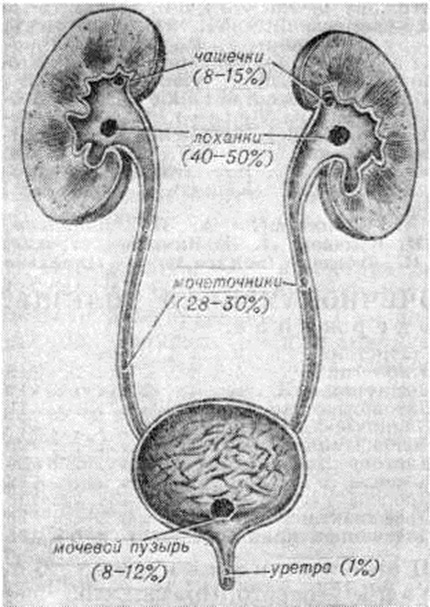
Почечнокаменная болезньПочечнокаменная болезнь (nephrolithiasis; синонимы нефролитиаз) — хроническое заболевание, характеризующееся нарушением обменных процессов в организме и местными изменениями в почках с образованием в их паренхиме, чашечках и лоханках камней, формирующихся из солевых и органических соединений мочи. Почечнокаменная болезнь является основным и наиболее частым проявлением мочекаменной болезни, или уролитиаза (смотри полный свод знаний), заключающейся в наличии мочевых камней в почках, мочевом пузыре и уретре. «Каменная болезнь» известна с глубокой древности, о чем свидетельствуют памятники письменности Древнего Египта, Персии, Китая, Индии и другие Камни мочевого пузыря и почек обнаружены в мумиях с давностью захоронения 3500—4000 лет до нашей эры. Первое описание операции камнесечения принадлежит римскому врачу А. Цельсу (1 век нашей эры). Имеются сведения о лечении Почечнокаменная болезнь в период средневековья. В конце 17 век опубликованы данные о строении мочевых камней и кристаллов мочевых солей. Со второй половины 19 век, благодаря развитию морфологии, топографической анатомии, внедрению лабораторных и рентгенологическое методов исследования, представления о Почечнокаменная болезнь получили научное обоснование. В России первую операцию при Почечнокаменная болезнь произвёл Н. В. Склифосовский в 1883 год Значительный вклад в учение о Почечнокаменная болезнь внесли С. П. Федоров, Р. М. Фронштейн, М. А. Мир-Касимов, Г. С. Гребенщиков, Ранделл (A. Randall), Карр (J. A. Carr), Бойс (W. Н. Воусе) и другие Оглавление Почечнокаменная болезнь у детей СтатистикаПочечнокаменная болезнь встречается во всех районах мира, но распространена она неравномерно. Относительно низкая заболеваемость наблюдается в некоторых районах Севера, Африки и другие Районы с частой заболеваемостью (эндемические очаги) расположены в странах Ближнего Востока, Индии, Китае, Австралии, Латинской Америке и отдельных регионах Европы. В СССР эта болезнь также распространена неравномерно. Так, в районах с холодным и умеренным климатом ежегодная заболеваемость составляет 0,19 — 1,0 и выше на 10 000 жителей, в эндемических районах республик Средней Азии и Кавказа ежегодная заболеваемость колеблется в пределах 2,5—3,6 и более на 10 000 жителей. По данным большинства урологов, Почечнокаменная болезнь составляет 25—35% от всех заболеваний почек хирургического профиля. Заболевание встречается почти с одинаковой частотой у мужчин и женщин. Камни локализуются несколько чаще в правой почке, чем в левой, чаще в лоханке, чем в чашечках, или одновременно в лоханке и чашечках. Частота расположения камней в почках и мочевых путях представлена на рисунке 1. Однако эти данные могут меняться в зависимости от возраста больных, климатогеографической зоны и других причин. По химический составу камни бывают оксалатные — до 40% случаев, фосфатные — в 27—30%, уратные — в 12—15%, цистиновые и белковые — до 1%, смешанного состава— в 20— 30% случаев. Соотношение камней различного химический состава у больных также неодинаково; оно зависит от климатогеографической зоны, условий окружающей среды, содержания солей в питьевой воде и пищевых продуктах, характера питания, возраста. |
Этиология
В пожилом возрасте чаще выявляются уратные и фосфатные камни, в молодом — оксалатные.
Почечнокаменная болезнь может возникать в результате воздействия одиночного и множественных факторов, иметь экзогенное и эндогенное происхождение. Хим. состав и микроструктура мочевых камней во многом зависят от причин их образования. Так, при нарушении пуринового обмена могут образовываться уратные камни, при нарушении обмена щавелевой кислоты — оксалатные; фосфатные камни появляются в основном при нарушении фосфорно-кальциевого обмена и при наличии инфекции мочевых путей, вызывающей щелочную реакцию мочи.
Нарушение фосфорно-кальциевого равновесия в организме возможно вследствие нескольких причин. Основную регулирующую роль в обмене кальция и фосфора играют паращитовидные железы. При избыточном поступлении в кровь паратгормона из паращитовидных желёз (вследствие аденомы, гиперплазии и другие) у больных развивается гиперкальциемия (свыше 11,5 миллиграмм/100 миллилитров), гипофосфатемия (ниже 2,5 миллиграмм/100 миллилитров), гиперкальцийурия (свыше 250 миллиграмм в суточном количестве мочи). У этих больных возможны и другие проявления нарушения фосфорнокальциевого обмена; декальцинация костей, диспептические нарушения, боли в мышцах и другие Первичный гиперпаратиреоз (смотри полный свод знаний) как причина Почечнокаменная болезнь выявлен у 2,8—10% больных. Гиперкальциемия может быть также идиопатической, возникает при травме костей, болезни Реклингхаузена, болезни Педжета, саркоидозе Бека, гипервитаминозе D, длительном приёме щелочей, солей кальция, жёсткой питьевой воды и другие Гиперкальцийурия любого происхождения способствует нефрокальцинозу (смотри полный свод знаний) и литогенезу (камнеобразованию).
Нарушение метаболизма щавелевой кислоты (смотри полный свод знаний) играет определённую роль в возникновении Почечнокаменная болезнь с образованием оксалатных камней или солей. В норме суточное выделение щавелевой кислоты с мочой составляет 30 15 миллиграмм, при патологический состояниях оно может быть 200 миллиграмм и более. Оксалатурия (смотри полный свод знаний: Оксалурия) развивается также вследствие повышенной адсорбции щавелевой кислоты в желудочно-кишечные тракте, особенно при избыточном поступлении её с пищей. По мнению Гофмана (A. F. Hofman), Даулинга (R. Н. Dowling) и другие, щавелевую кислоту могут синтезировать некоторые микроорганизмы и грибки кишечника. Длительный приём аскорбиновой, лимонной кислоты у некоторых больных способствует развитию оксалатурии. Эндогенным источником оксалатов у человека является глиоксиловая кислота, образующаяся в основном из глицина. Избыток глицина в организме может быть при нарушении углеводного обмена и других патологический состояниях. Дефицит в организме витаминов В6 и А увеличивает экскрецию щавелевой кислоты почками, которая вступает в соединение с кальцием (при pH 5,5—5,7), кристаллизуется и выпадает в осадок в виде оксалата кальция.
В развитии Почечнокаменная болезнь с образованием уратных камней и мочевых солей этиологического роль играет нарушение пуринового обмена (смотри полный свод знаний). Мочевая кислота поступает в кровь из двух источников: экзогенного — из белка пищи и эндогенного — из пуриновых оснований, образующихся при расщеплении ДНК и РНК в условиях белкового катаболизма и лечения цитопролиферативных процессов (болезни крови, некоторые системные заболевания и другие). Иногда гиперурикемия (повышение содержания мочевой кислоты в крови) носит семейный и наследственный характер. Кроме того, гиперурикемия может возникать вследствие нарушения реабсорбции мочевой кислоты (смотри полный свод знаний) при нефропатиях, токсических воздействиях на почки и другие Урикемия свыше 4,5 миллиграмм/100 миллилитров и урикурия свыше 400 миллиграмм в суточном количестве мочи при патологический изменениях в почках могут приводить к образованию уратных камней или уратурии (смотри полный свод знаний).
Инфекционных поражения мочевых путей являются этиологического фактором Почечнокаменная болезнь Хронический пиелонефрит (смотри полный свод знаний), по данным большинства клиницистов, часто встречается при Почечнокаменная болезнь У многих больных он является первичным, то есть предшествует развитию Почечнокаменная болезнь, у части больных — присоединяется к существующей Почечнокаменная болезнь При пиелонефрите нарушаются микроциркуляция, лимфоотток из почки и уродинамика. Большинство микроорганизмов, вызывающих пиелонефрит (кишечная палочка, протей, синегнойная палочка, стафилококк, энтерококк и другие), разлагает мочевину мочи, и образующийся при этом аммиак ощелачивает мочу (смотри полный свод знаний). За счёт продуктов воспаления (уротелий, эритроциты, лейкоциты, слизь и другие) накапливаются гидрофобные коллоиды, повышается вязкость мочи. В щелочной среде фосфаты легко выпадают в осадок, возникает возможность развития фосфатурии (смотри полный свод знаний) или образования фосфатных мочевых камней.
 |
|  |
Рис. 1. | ||
Определённая этиологического связь существует между Почечнокаменная болезнь и некоторыми заболеваниями. Так, при аномалиях развития почек и мочевых путей камнеобразование происходит в основном при наличии мочевого стаза (смотри полный свод знаний), или уростаза, и присоединения инфекции. Опухоли малого таза, обструкция мочевых путей также способствуют уростазу и камнеобразованию. При язвенной болезни желудка, хронический энтероколитах возможна повышенная адсорбция кальция, щавелевой кислоты и других соединений с последующей экскрецией их почками и камнеобразованием. Малярия предрасполагает к образованию оксалатных и уратных мочевых камней вследствие повышенного биосинтеза мочевой и щавелевой кислот.
В некоторых эндемических районах отмечена сезонность развития Почечнокаменная болезнь: у людей в летнее время резко повышается концентрация солей в моче, одновременно наблюдаются морфологические и функциональные изменения в почках, которые могут служить пусковым механизмом камнеобразования.
Мочевые камни могут образоваться (как вторичные) в мочевых путях на инородных телах.
Патогенез
Патогенез при Почечнокаменная болезнь сложный и во многом зависит от особенностей этиологического факторов, которые могут меняться в процессе болезни. Имеется ряд теорий патогенеза Почечнокаменная болезнь Согласно коллоидно-кристаллизационной теории для зарождения камня нужна определённая ситуация, при которой сочетаются высокая концентрация солей и наличие гидрофобных коллоидов в моче, а также соответствующая точке кристаллизации имеющихся солей величина pH мочи и уростаз. При отсутствии уростаза и патологический изменений в коллоидной системе мочи процесс заканчивается образованием свободных кристаллов.
Началом образования первичного центра камня могут быть как кристаллизация солей, так и конгломерация (соосаждение) органических веществ; это зависит главным образом от того, в какой из двух сред мочи (коллоидной или солевой) первоначально более выражены изменения. Рост камней происходит ритмично, с чередованием процессов кристаллизации солей и осаждения органического вещества (смотри полный свод знаний: Мочевые камни). Зарождение камней может также начинаться на уровне канальцев, где обнаруживают микролиты в виде сфер и других форм. Коллоидно-кристаллизационная теория считается наиболее научно обоснованной и доказанной.
Согласно другой теории, авторами которой являются Ранделл и Карр, зарождение мочевых камней может происходить на почечных сосочках. Карр обнаружил в ткани почки микрочастицы (конкреции), содержащие кальций и гликолизоаминогликаны. По его мнению, происходит постоянное перемещение образовавшихся конкреций в лимфатических, систему почки. При нарушении лимфооттока вследствие пиелонефрита, педункулита, а также при перегрузке почки солями кальция и другие возникают условия для развития нефрокальциноза и камнеобразования. Конкреции мигрируют в сторону почечных сосочков, образуя на них бляшки, которые описал Ранделл. Эти бляшки сдавливают капилляры сосочков и могут вызывать некротический папиллит (смотри полный свод знаний: Почечных сосочков некроз). На некротизированных почечных сосочках кристаллизуются соли и зарождаются камни (около 8—10% камней).
Другие ранее созданные теории камнеобразования (алиментарная, инфекционная) утратили своё значение и только дополняют вышеописанные теории.
Патологическая анатомия
Морфологически изменения при Почечнокаменная болезнь отличаются разнообразием и зависят от локализации камней, их величины, давности и вида патологический процесса, наличия инфекции и тому подобное
В начальных фазах заболевания в системе нефрона обнаруживаются так называемый минимальные изменения клубочков (смотри полный свод знаний: Гломерулонефрит, патологическая анатомия), сопровождающиеся повышенной проницаемостью клубочкового фильтра. Микроскопически в просвете капсул клубочков и проксимальных канальцев определяется белково-углеводный выпот, который реабсорбируется проксимальными канальцами в виде ШИК-положительных гранул. Электронно-микроскопически в нефроцитах находят большое количество фагосом и лизосом, включающих резорбированные белковоуглеводные комплексы. Эти комплексы как в просвете канальцев, так и внутриклеточно являются органической матрицей для последующего отложения извести. Соли кальция в значительном количестве откладываются также в митохондриях нефроцитов.
Лизосомы (смотри полный свод знаний) с включениями извести и некротизированные нефроциты выделяются в просвет канальцев и перемещаются в дистальные отделы нефрона в качестве микролитов. Обызвествлённые лизосомы могут проникнуть через базальную мембрану клетки в межклеточное вещество и явиться основой интерканаликулярного литогенеза. Описанные изменения развиваются на фоне резкого снижения в эпителии нефрона активности оксидоредуктаз, гликолитических ферментов и ферментов, катализирующих реакции пентозного пути.
Дистрофические и гистохимические изменения касаются в основном проксимальных канальцев и постепенно убывают по направлению к дистальным отделам нефрона. Параллельно изменениям тубулоэпителиального компонента нефрона нарастают воспалительные изменения в межклеточном веществе в форме альтеративно-экссудативных и продуктивных процессов; выявляются лимфоплазмоцитарные инфильтраты, локализующиеся преимущественно в области более глубоких повреждений нефрона в зонах кальциноза (смотри полный свод знаний).
Присоединение гнойной инфекции проявляется формированием ограниченных гнойников и диффузной лейкоцитарной инфильтрацией стромы.
Нередко при Почечнокаменная болезнь находят очаги дистрофического кальциноза в сосочках пирамид (бляшки Ранделла). Секвестрация этих бляшек вместе с органической матрицей сосочка может явиться ядром свободного внутрилоханочного камня.
Дальнейшие изменения почек обусловлены прогрессирующим пиелонефритом и нарушением оттока мочи вследствие увеличения размеров камня. Обтурирующий камень лоханки может вызвать расширение чашечек (гидрокаликоз) или пиелэктазию, а в дальнейшем гидронефроз (смотри полный свод знаний). При этом паренхима почки подвергается постепенной атрофии и склерозу с образованием в конечном итоге тонкостенного заполненного жидкостью мешка. При гидрокаликозе наблюдается постепенное расширение почечных канальцев соответственно в зоне обтурации. В последующем такие канальцы постепенно утрачивают эпителиальную выстилку, и на их месте образуются ретенционные кисты. Обтурация камнем мочеточника вызывает расширение его проксимального отдела, а также лоханок и чашечек (гидроуретеронефроз). В зоне расположения камня могут возникнуть пролежни и воспаление стенки мочеточника (смотри полный свод знаний: Мочеточник, уретерит), а в дальнейшем его стриктура, редко прободение. Калькулёзный асептический гидронефроз встречается чрезвычайно редко, поскольку нарушение оттока мочи чаще всего осложняется восходящей или гематогенной инфекцией; при этом возникает калькулёзный пионефроз, пиоуретеронефроз. При относительной сохранности паренхимы почки развиваются апостематозный нефрит и карбункул почки. Воспаление нередко переходит на околопочечную клетчатку с образованием острого гнойного или хронический паранефрита (смотри полный свод знаний). При хронический паранефрите почка замурована в толстую капсулу, состоящую из грануляционной ткани и склерозированной жировой клетчатки. Гораздо реже наблюдается замещение атрофированной почки жировой клетчаткой (жировое замещение почки).
При двустороннем поражении почек постепенно развивается почечная недостаточность, являющаяся непосредственной причиной смерти.
Клиническая картина
Проявления Почечнокаменная болезнь разнообразны и зависят от функции почек, степени нарушения уродинамики, количества, формы и локализации камней, длительности заболевания, наличия осложнений (пиелонефрит, почечная недостаточность, артериальная гипертензия и другие). Субъективными признаками Почечнокаменная болезнь являются боли — тупые, ноющие, постоянные, периодически острые, обусловленные почечной коликой, которая может быть однократной или многократно повторяться без каких-либо закономерностей. Колика чаще возникает при локализации камней в лоханочно-мочеточниковом сегменте или в физиологический сужениях мочеточника (мочеточниковая колика). Острый болевой приступ вызывается резким нарушением оттока мочи из почки, повышением внутрилоханочного давления, растяжением фиброзной капсулы почки, нарушением крово и лимфообращения в ней. Боли локализуются в поясничной •области и могут распространяться на боковые и нижние отделы живота, -сопровождаясь рефлекторным парезом кишечника. При почечной колике больные беспокойны, часто меняют положение. Тошнота и рвота сопровождают почечную колику примерно у 1/3 больных, иногда бывают ознобы и повышение температуры тела за счёт резорбции мочи. Эти проявления более выражены при сопутствующем остром пиелонефрите (смотри полный свод знаний), при котором вследствие рефлюксов в венозную и лимфатических, системы из почки проникают вместе с мочой продукты воспаления. При остром калькулёзном пиелонефрите может развиться бактериемический шок. При камнях единственной (или единственно функционирующей) почки при почечной колике может возникнуть обтурационная анурия (смотри полный свод знаний), которая, по данным М. Д. Джавад-Заде и другие, встречается у 1—2,7% больных Почечнокаменная болезнь
Бессимптомное течение Почечнокаменная болезнь, особенно при коралловидных камнях, наблюдается у 7—10% больных. Первые признаки болезни у них можно обнаружить только на основании данных анализа мочи (лейкоцитурия, микрогематурия, щелочная реакция мочи и другие).
Клинические, картина при локализации камней в мочеточнике почти такая же, как и при камнях почки. Основные отличия мочеточниковой колики — локализация болей по ходу мочеточника, иррадиация болей в паховую область, половые органы, внутреннюю поверхность бедра, нередко дизурия.
Клинические, картина Почечнокаменная болезнь у лиц пожилого и старческого возраста имеет некоторые особенности: она менее выражена; почечная колика встречается в 3 раза реже, чем у больных в молодом возрасте; почти в 30% случаев наблюдается безболевое течение вследствие снижения тонуса мочевых путей; чаще встречаются калькулёзный пиелонефрит, почечная недостаточность. Симптоматика острого калькулёзного пиелонефрита также может быть атипичной и стёртой.
Осложнения
Основные осложнения Почечнокаменная болезнь— пиелонефрит, почечная недостаточность, гидронефроз, артериальная гипертензия (смотри полный свод знаний: Гипертензия артериальная). Острый калькулёзный пиелонефрит при неправильном или запоздалом лечении быстро переходит из серозного в гнойный — апостематозный нефрит (смотри полный свод знаний), карбункул почки (смотри полный свод знаний: Почки, патология). При этом реальна опасность развития бактериемического шока и уросепсиса (смотри полный свод знаний: Сепсис).
Хронический пиелонефрит приводит к нефросклерозу (смотри полный свод знаний), склерозу околопочечной жировой клетчатки, при нарушении оттока мочи развиваются инфицированный гидронефроз (смотри полный свод знаний) и пионефроз (смотри полный свод знаний).
Почечная недостаточность (смотри полный свод знаний) может быть острой при внезапном блоке мочевых путей и хронической вследствие длительного нарушения оттока мочи и пиелонефрита.
Диагноз
Диагноз ставят на основании данных анамнеза, клинические, картины, лабораторных и рентгенологическое исследований. В анамнезе устанавливается давность проявления болезни, частота отхождения камней, мочевых солей (песка), почечной колики и другие Выявляются субъективные и объективные признаки проявления заболевания, пиелонефрита, почечной недостаточности. При обследовании обращают внимание на этиологического факторы Почечнокаменная болезнь, нарушение фосфорно-кальциевого и пуринового обмена, проявления оксалатурии, наличие инфекции мочевых путей, мочевого стаза.
Лабораторные исследования включают анализы мочи (смотри полный свод знаний) и крови (смотри полный свод знаний), исследование функционального состояния почек (содержание мочевины, креатинина в крови, пробы Зимницкого, Реберга).
Гематурия (смотри полный свод знаний) при Почечнокаменная болезнь выявляется у 80—90% больных, причём она может быть как микро-, так и макроскопической. Гематурия чаще возникает после физической нагрузки. У больных с у ратными камнями находят повышенное содержание мочевой кислоты в сыворотке крови и суточном количестве мочи. При множественных и коралловидных камнях, при повторном возникновении камней исследуют фосфорно-кальциевый обмен, при подозрении на гиперпаратиреоидизм применяют специальные тесты. Всем больным исследуют микрофлору мочи, определяют степень бактериурии и другие Изменения в моче воспалительного характера выявляются у 60—85% больных Почечнокаменная болезнь
Отсутствие инфекции в моче при Почечнокаменная болезнь бывает в среднем у 25% больных, в основном с оксалатными и уратными камнями почек и мочеточников. Целесообразно в динамике определять pH мочи.
Диагностика типичной почечной колики не сложна. Острые внезапные боли в поясничной области с определённой иррадиацией, беспокойное поведение больного, микрогематурия, на обзорном снимке и экскреторной урограмме (смотри полный свод знаний: Урография) увеличенная почка (симптом нефрографии — отсутствие изображения чашечно-лоханочной системы на стороне поражения вследствие блокады её камнем)— наиболее характерные признаки. В сомнительных случаях почечную колику нужно дифференцировать с острыми заболеваниями органов брюшной полости и острыми гинекологическое заболеваниями (смотри полный свод знаний: Острый живот, Псевдоабдоминальный синдром). В дифференциальной диагностике помогают лапароскопия (смотри полный свод знаний: Перитонеоскопия), пункция заднего свода влагалища у женщин, местная термометрия, термография.
 |
|  |
Рис. 4. | ||
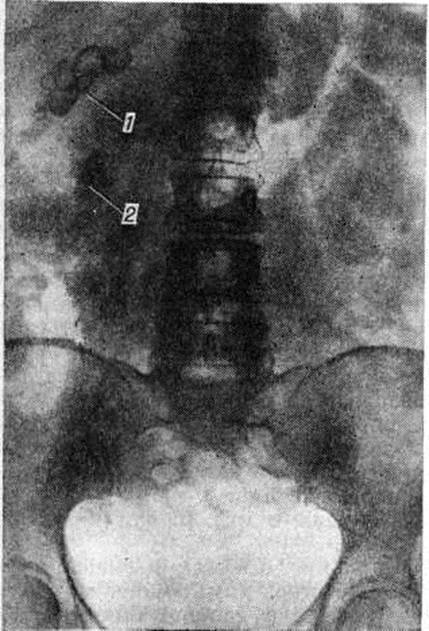
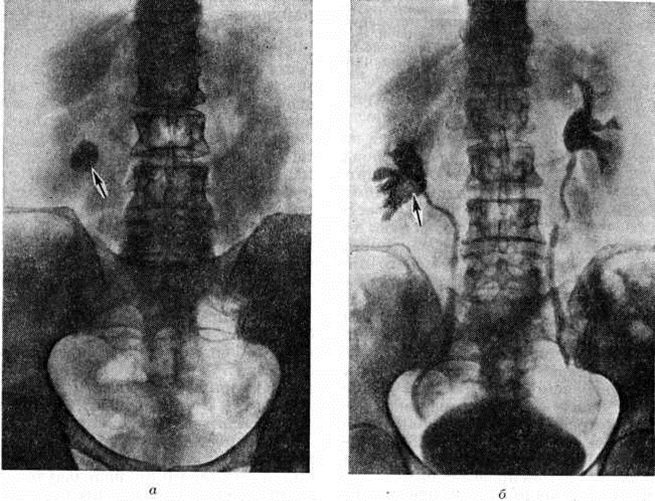
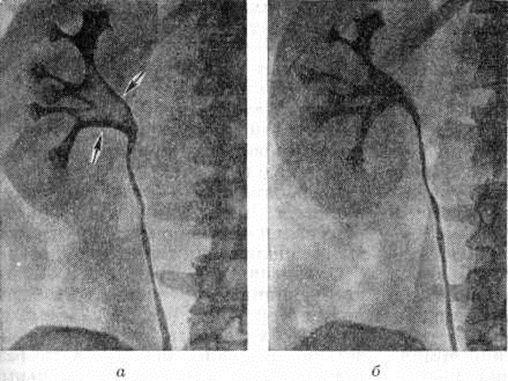
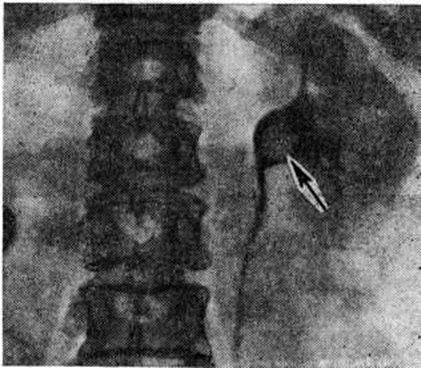
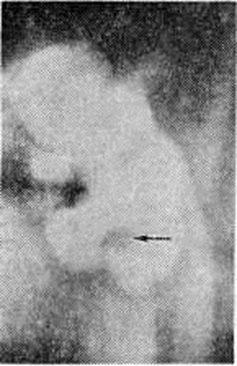
Рентгенологические метод является основным в диагностике Почечнокаменная болезнь Он позволяет выявить не только наличие камней, но и установить их форму, величину, локализацию, структуру, а также получить представление об изменениях в анатомо-функциональном состоянии почек и мочевых путей. Исследование начинают с обзорной рентгенографии брюшной полости, начиная от ThXl до лонного сочленения. Обнаружение на обзорной рентгенограмме тени, подозрительной на конкремент, не требует дифференциальной диагностики только в случае коралловидного камня, являющегося слепком чашечно-лоханочной системы (рисунок 2). Камни почечных чашечек представляют собой их слепки или имеют неправильную, округлую форму; камни почечной лоханки часто округлые или треугольные; камни мочеточника — цилиндрической, веретенообразной или неправильной формы. При аномалиях мочевых путей конкремент может находиться вне обычной локализации почек и других органов мочеполовой системы. Обнаружение камня на снимке зависит от его размеров, химический состава и локализации. Наиболее интенсивное изображение дают оксалаты, затем камни смешанного состава и фосфаты. Оксалаты имеют шиповидные, фестончатые контуры и напоминают тутовую ягоду. Коралловидные камни чаще всего компактны, но могут быть слоистыми, как и остальные конкременты смешанного состава, иногда они достигают гигантских размеров. Слоистое строение камней на рентгенограммах обусловлено различной проницаемостью для рентгеновского излучения составляющих их солей. Около 10% камней с низким атомным весом (ураты, белковые, цистиновые и ксантиновые камни) не видны или дают неотчётливую тень. Особенно трудно выявить камни, проецирующиеся на костный скелет (ребра, поперечные отростки позвонков, крестцово-подвздошные сочленения). Для их обнаружения производят прицельные снимки в косых и атипичных проекциях, томо или зонографию. Томография (смотри полный свод знаний), применяемая самостоятельно или в сочетании с контрастными исследованиями, показана при недостаточной подготовке больного к рентгенологическое исследованиям, почечной колике, сопровождающейся парезом кишечника, или при малых размерах камней. Поскольку при Почечнокаменная болезнь довольно часто конкременты самопроизвольно отходят из чашечно-лоханочной системы, они могут проецироваться по ходу мочеточника паравертебрально, имеют тенденцию задерживаться над одним из его анатомических сужений. Наиболее важные сведения о принадлежности выявленной тени к мочевым путям, о локализации камня, вызванных им нарушениях функции почек, уродинамики, анатомического состояния мочевых путей (гидрокаликоз, пиелэктазия, гидроуретеронефроз — расширение чашечек, лоханки, мочеточника и почки) выявляются при экскреторной урографии (рисунок 3, б) с предварительной обзорной рентгенографией (рисунок 3, а). Она позволяет установить вид лоханки (открытая или закрытая, внутрипочечная или внепочечная), состояние лоханочно-мочеточникового сегмента (смотри полный свод знаний: Пиелография). Обычно рентгенопозитивный конкремент определяется в мочевых путях, но иногда его изображение перекрывается, как бы тонет на фоне контрастированной мочи, особенно при небольшом камне или малой интенсивности его изображения. При рентгенонегативных камнях виден дефект наполнения мочевых путей (в том числе и лоханки) с чёткими контурами (рисунок 4). В отличие от опухоли лоханки в косых проекциях вокруг камня сохраняется ободок контрастного вещества. Обычно при камнях лоханки, достигающих в диаметре 3 сантиметров и более, наблюдаются пиелэктазия и гидрокаликоз. Произведённые в процессе экскреторной урографии телевизионная пиелоуретероскопия в сочетании с кинематографией или видеомагнитофонной записью изображения позволяют оценить нарушения тонуса и моторной функции верхних мочевых путей при камнях, отличить спастические, функциональный процессы от органических. Если спустившийся в мочеточник камень частично закрывает его, то отмечаются расширение мочеточника и лоханки (пиелоуретерэктазия) выше уровня расположения конкремента. На экскреторных урограммах, произведённых во время почечной колики, выявляется увеличенная почка с усиленным нефрографическим эффектом без контрастирования чашечно-лоханочной системы и мочеточника — так называемый большая белая почка. Такая рентгенологическое картина указывает, что функция почки сохранена. При длительной полной блокаде камнем (более 3—4 недель) функция почки из-за атрофии снижается и может полностью утрачиваться. На экскреторных урограммах, произведённых после почечной колики, иногда наблюдается проникновение контрастированной мочи за пределы мочевых путей, а также лоханочно-почечный рефлюкс. Ретроградную пиелоуретерографию с жидким контрастным веществом или кислородом производят только при значительном снижении функции почек, при сомнении в диагнозе, особенно в тех случаях, когда при экскреторной урографии не выявляется рентгенонегативный камень. Рентгенографию мочеточника после введения в него катетера производят в прямой и косой проекциях. Если при этом тень, подозрительная на камень, на обоих снимках находится рядом с катетером или сливается с его тенью, то диагноз Почечнокаменная болезнь не вызывает сомнений. Тень, не относящаяся к мочеточнику, определяется на некотором расстоянии от катетера. На ретроградных пиелограммах с жидким контрастным веществом небольшой концентрации рентгенонегативные камни выявляются в виде дефекта наполнения. Особенно демонстративными такие камни становятся при пневмопиелорентгенографии или пневмопиелотомографии (рисунок 5). С помощью ретроградной уретерографии удаётся выявить рентгенонегативный камень в мочеточнике, верхние границы дефекта при этом имеют вогнутую форму (рисунок 6).
Для окончательного решения вопроса о целесообразности оперативного устранения окклюзии и возможности восстановления функции почки после удаления камня, выяснения сосудистой архитектоники, если предполагается резекция почки, множественная нефротомия и удаление коралловидных камней, прибегают к почечной ангиографии (смотри полный свод знаний). Уменьшение калибра почечной артерии на 50% и выше с редукцией внутриорганных разветвлений указывает на резкое, часто необратимое нарушение функции органа. Из-за возможности миграции камня непосредственно перед операцией необходимо повторить обзорный снимок мочевой системы для уточнения его локализации. В процессе оперативного удаления камней пользуются телевизионной пиелоуретероскопией или рентгенографией обнажённой почки с целью контроля за удалением всех конкрементов или их осколков. У некоторых больных после пиело или уретеролитотомии могут возникать стриктуры, девиации мочеточника с нарушениями уродинамики и дилатацией верхних мочевых путей.
 |
|  |
Рис. 5. | ||
 |
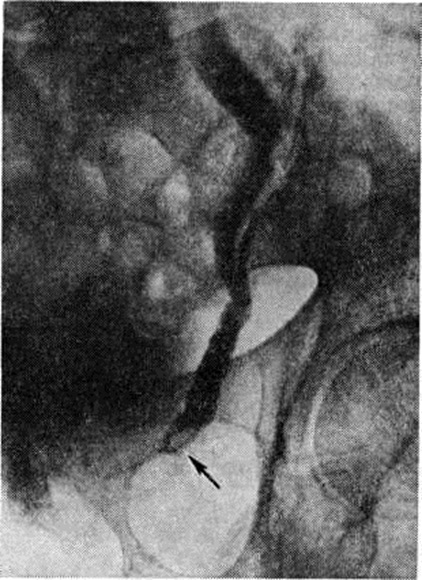
|  |
Рис. 6. | ||
По специальным показаниям, особенно при рентгенонегативных камнях у больных с непереносимостью йодистых препаратов, применяют компьютерную томографию (смотри полный свод знаний: Томография компьютерная), а также ультразвуковую диагностику (смотри полный свод знаний).
В диагностике Почечнокаменная болезнь для определения функции почек, кровоснабжения и уродинамики используют радиоизотопные методы исследования (цветной рисунок 1—6): ренографию (смотри полный свод знаний: Ренография радиоизотопная) и динамическую сцинтиграфию (смотри полный свод знаний).
Лечение
Лечение консервативное и оперативное. Консервативное лечение — диетическое питание, медикаментозное, санитарный-кур. лечение, ЛФК, физиотерапевтические процедуры. Диетическое питание (смотри полный свод знаний: Питание лечебное) назначают с учётом этиологии Почечнокаменная болезнь, нарушений фосфорно-кальциевого обмена, обмена щавелевой кислоты, пуринового обмена, химический состава мочевых камней или мочевого песка, pH мочи, функционального состояния почек и другие
При оксалатурии и оксалатных камнях необходимо ограничить потребление продуктов, содержащих в избытке щавелевую и лимонную кислоту (салат, шпинат, щавель, перец, ревень, бобовые, крыжовник, смородина, земляника, цитрусовые и другие). При нарушениях углеводного обмена ограничивают углеводы (сахар, виноград и другие) Больным рекомендуются преимущественно в отварном виде мясо, рыба, растительные масла, мучные, крупяные блюда, овощи (свёкла, огурцы, капуста, дыни, арбузы), фрукты (яблоки, груши, вишня и другие). Поскольку ионы магния блокируют кристаллизацию оксалатов кальция, назначают длительно препараты магния (окись магния, тиосульфат магния, карбонат магния по 0,5 грамм 2— 3 раза в день после еды). Применяют также метиленовый синий в капсулах по 0,1 грамм 2—3 раза в день. Периодически назначают внутрь витамин В6 (пиридоксин по 0,01 грамм 2—3 раза в день). Для уменьшения концентрации оксалатов в моче и повышения pH мочи рекомендуется увеличивать приём жидкости до 2—2½ литров в сутки.
Консервативное лечение больных с уратными камнями и уратурией направлено на ограничение продуктов, содержащих пурины (какао, кофе, шоколад, печень, мясо). Белковый состав пищи должен быть не более 1 грамм на 1 килограмм веса больного. Противопоказаны мясные бульоны; мясо, рыбу рекомендуют употреблять преимущественно в отварном виде. В диете преобладают молочно-растительные продукты. При гиперурикемии и урикурии применяют препараты, уменьшающие синтез мочевой кислоты (аллопуринол по 0,1 грамм 2—3 раза в день), под контролем уровня мочевой кислоты сыворотки крови. При уратурии, отхождении у ратных камней одновременно периодически назначают препараты цитратов. Для снижения концентрации мочевых солей увеличивают приём жидкости до 2— 2½ литров.
Больным с уратными (рентгенонегативными) камнями при удовлетворительной функции почек и уродинамике, отсутствии острого пиелонефрита назначают так называемый растворители — препараты цитратов (магурлит, солуран и другие). Дозировка их индивидуальна и регулируется в процессе лечения в зависимости от pH мочи (необходимо поддерживать pH в пределах 6,2—6,9). Курс лечения 1½—2½ месяцев с последующим контрольным рентгенологическое исследованием. В ряде случаев лечение даёт положительный результат (рисунок 7). При отсутствии эффекта повторные курсы лечения нецелесообразны.
Принципы лечения при цистиновых камнях такие же, как и при у ратных.
При фосфатных камнях и фосфатурии ограничивают в пище кальций (молочные продукты, картофель, яйца и другие), исключают продукты и лекарственные средства, ощелачивающие мочу (лимоны, щелочи и другие). Рекомендуют продукты, способствующие окислению мочи (мясо, рыба, жиры, растительные масла, сливочное масло и другие). Медикаментозное антибактериальное лечение направлено на подавление инфекции, ощелачивающей мочу; применяют средства, способствующие окислению мочи (глутаминовая кислота, метионин по 0,5 грамм 3 раза в день, аскорбиновая, борная, бензойная кислоты по 0,2 грамм 2—3 раза в день и другие). Приём жидкости до 1,5 литров.
У больных с камнями смешанного и меняющегося химический состава мочевых солей питание должно быть разнообразным, с ограничением продуктов, способствующих образованию солей.
Всем больным одновременно проводят лечение, направленное на восстановление уродинамики, ликвидацию уростаза, нормализацию крово и лимфообращения в почках.
Для изгнания мелких камней почек и мочеточников применяют также ависан, олиметин, цистенал и другие, физиотерапевтические процедуры, ЛФК и бальнеотерапию. Водную нагрузку, или так называемый водный удар, назначают 1—2 раза в неделю при удовлетворительной уродинамике: больные принимают спазмолитические препараты и 1,5 литров слабого чая или тёплой воды в течение 1—2 часов Лечение водной нагрузкой противопоказано при почечной колике, нарушении уродинамики, сердечно-сосудистых заболеваниях, гипертонической болезни и другие При отсутствии эффекта производится катетеризация мочеточника (смотри полный свод знаний: Катетеризация мочевых путей) обычно в сочетании с хромоцистоскопией.
Для снятия почечной колики применяют спазмолитические препараты (папаверин, но-шпа, баралгин, атропин и другие), болеутоляющие средства (промедол и другие), при мочеточниковой колике производят новокаиновую блокаду семенного канатика (у мужчин) или круглой связки матки (у женщин) по Лорин-Эпштейну (смотри полный свод знаний: Новокаиновая блокада). Во время приступа почечной колики с целью устранения спазма мочеточника, прекращения боли и для отхождения камней применяют тепло в виде общих ванн при температуре воды 38—39° продолжительностью 10—20 минут, облучение поясничной области лампой соллюкс в течение 20—30 минут, парафиновые или озокеритовые аппликации при t° 48— 52° на поясничную область, грелки, индуктотермию (смотри полный свод знаний) или воздействие в течение 15—20 минут дециметровыми волнами при такой интенсивности энергии, когда у больного возникает ощущение умеренного тепла (смотри полный свод знаний: Микроволновая терапия). В межприступный период (наиболее эффективно сразу же после колики), если имеются условия для отхождения конкрементов (отсутствие острых выступов у камня, низкое расположение, размер до 10 мм, отсутствие выраженной дилатации мочеточника), с целью усиления сокращения мочеточника, стимулирования отхождения камня по мочевым путям применяют воздействие синусоидальными модулированными токами (смотри полный свод знаний: Импульсные токи) в сочетании с водной нагрузкой и теплом. Больной выпивает не менее ½ л жидкости, через 30—40 минут в течение 20 минут проводят индуктотермию или воздействие дециметровыми волнами на область почек и мочеточника. При этом больной должен ощущать умеренное тепло. Возможен и другой вариант: больной принимает тёплую ванну, затем в течение 10— 15 минут воздействуют синусоидальными модулированными токами. При локализации конкрементов в верхней и средней трети мочеточника электрод размером 4 × 6 сантиметров помещают на область проекции лоханки, а второй — размером 8—12 × 12—15 сантиметров — над лобковым симфизом с соответствующей стороны. При локализации камня в нижних отделах мочеточника сначала в течение 5—8 минут воздействуют синусоидальными модулированными токами, расположив электроды, как указано выше, а затем в течение такого же времени — поместив малый электрод над лобковым симфизом, а большой — на поясничную область.
Бальнеологическое лечение (смотри полный свод знаний: Бальнеотерапия) проводят на курортах Трускавец, Железноводск, Березовский, Шкло, Джермук, Ессентуки и другие Основные показания к направлению больных на санитарный-курортный лечение: мелкие камни, способные отойти самостоятельно и не нарушающие уродинамику, мочевые диатезы (уратурия, оксалатурия, фосфатурия, цистинурия); кроме того, санаторно-курортное лечению подлежат больные после оперативного удаления камней или уретеролитоэкстракции (через 1 —1½ месяцев при отсутствии острого пиелонефрита). Используют минеральные воды, оказывающие диуретический эффект, обладающие спазмолитическим и противовоспалительным действием, влияющие на pH мочи и снижающие её вязкость. При уратных и оксалатных камнях или мочевых солях и кислой реакции мочи показаны воды Ессентуки № 4, Славяновская, Смирновская, Березовская, Нафтуся и другие, способствующие уменьшению кислотности мочи. Больным с фосфатными камнями и фосфатурией при щелочной реакции мочи целесообразны воды Доломитный нарзан, Арзни, Марциальные воды, Нафтуся и другие
При Почечнокаменная болезнь широко применяют ЛФК, содействующую отхождению камня, улучшению мочевыделения, стимуляции обмена веществ. Физические упражнения вызывая колебания внутрибрюшного давления, изменяют тонус гладких мышц мочеточника, стимулируют его перистальтику и способствуют отхождению камня. Показанием к назначению ЛФК является наличие в любом отделе мочеточника камня, полностью обтурирующего его просвет, причём размеры камня не должны превышать 1 сантиметров, так как камни большего размера самостоятельно отойти не могут.
Противопоказание к ЛФК — обтурация мочеточника, сопровождающаяся повышением температуры тела и болями, почечная недостаточность, а также камни, расположенные в чашечке или лоханке. Основная форма ЛФК — гимнастика. Перед упражнениями назначают мочегонные и спазмолитические средства, приём большого количества жидкости. Используют специальные упражнения для мышц брюшного пресса, наклоны, прогибания и повороты туловища, движения с резким изменением положения тела, бег, прыжки, соскоки со снарядов; частую смену исходных положений (стоя, сидя, лёжа на спине, на боку, на животе, упор стоя на коленях и другие). Эти упражнения чередуют с расслаблением мышц и дыхательными упражнениями. Продолжительность занятия 30—45 минут Кроме лечебный гимнастики, рекомендуется на протяжении дня самостоятельно выполнять специальные упражнения, в утреннюю гигиенические гимнастику включать 2—3 специальных упражнения, ходьбу, соскоки со ступенек лестницы и другие
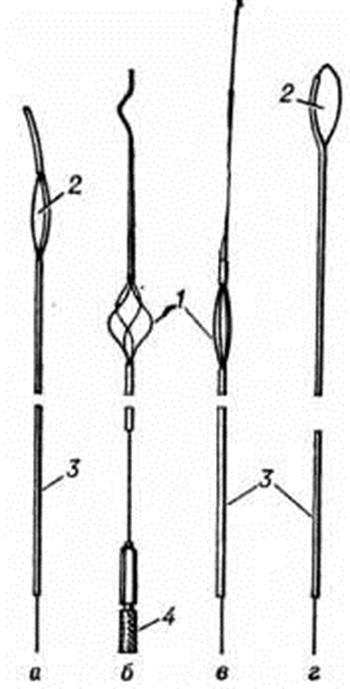
При отсутствии эффекта от медикаментозного лечения и физиотерапии и остром нарушении оттока мочи может быть применена эндовезикальная уретеролитоэкстракция, для которой предложено несколько экстракторов — Джонсона, Дормиа, Пашковского, Цейсса (рисунок 8) и другие Составными частями их являются катетер, проводник и захватывающее устройство (петля, корзина), в некоторых из них имеются приспособления для управления экстрактором и фиксации камня в корзине.
Основными показаниями к уретеролитоэкстракции служат камни нижнего отдела мочеточника небольших размеров (до 0,8 сантиметров), отсутствие признаков периуретерита, сохранение удовлетворительного тонуса мочеточника.
 |

|  |
Рис. 9. | ||
Противопоказания к низведению камней мочеточника — острый пиелонефрит, пионефроз, гидронефроз, анурия, уросепсис, стриктура, воспалительные заболевания уретры и другие У мужчин уретеролитоэкстракцию следует применять крайне осторожно из-за возможности развития острого простатита, уретроррагии и других осложнений.
Уретеролитоэкстракцию производят в стационаре. Больной должен быть обследован полностью в связи с возможностью экстренной операции. Перед экстракцией камня больному назначают спазмолитические и обезболивающие средства (платифиллин, атропин, промедол и другие), производят рентгенографию мочевых путей. После применения различных методов обезболивания, включая наркоз, экстрактор вводят в мочеточник через цистоскоп таким образом, чтобы петля или корзинка его была проведена в закрытом виде выше камня. Затем раскрывают корзинку экстрактора и низводят его. При этом одновременно выполняют лёгкие вращательные движения, пытаясь захватить камень и извлечь его. В тех случаях, когда камень из мочеточника вывести невозможно, экстрактор оставляют в состоянии натяжения, которого достигают с помощью подвешивания груза до 200 грамм (через блок) на срок 1—4 суток до отхождения камня. Одновременно применяют антибактериальные и спазмолитические препараты. После извлечения камня рекомендуются катетеризация мочеточника в течение 2—3 дней и противовоспалительное лечение.
Основные осложнения уретеролитоэкстракции могут быть технического, травматического и воспалительного характера (отрыв, «перелом» экстрактора, ущемление камня, обострение пиелонефрита, перфорация стенки мочеточника и другие). При невозможности экстракции камня применяют уретеролитотомию.
Оперативное лечение является основным методом удаления камней из почек и мочеточников. Доказана целесообразность раннего удаления камней, размеры которых не позволяют надеяться на их самостоятельное отхождение, особенно при камнях единственной почки. Абсолютным показанием к оперативному лечению Почечнокаменная болезнь являются обтурирующие камни, калькулёзная анурия, частые постоянные боли, выраженная гематурия, частые приступы почечной колики, пионефроз и гнойный паранефрит. Показания к плановым операциям строго индивидуальны у больных с сопутствующими заболеваниями и в старческом возрасте. Благодаря развитию анестезиологии, нефрологии, возможности применения гемодиализа (смотри полный свод знаний), совершенствованию техники операций (гипотермия почки, временная окклюзия почечной артерии, экстракорпоральная хирургия и другие) расширяются показания к оперативному лечению больных с коралловидными камнями.
Противопоказанием к оперативному лечению служат камни чашечек, паренхимы почки без существенных клинические, проявлений.
Предоперационная подготовка зависит от состояния больного, течения Почечнокаменная болезнь, наличия осложнений (пиелонефрит, почечная недостаточность и другие) и сопутствующих заболеваний.
У больных с хронический пиелонефритом в стадии обострения, особенно при щелочной реакции мочи, предоперационная подготовка включает антибактериальную терапию.
При хронический почечной недостаточности применяют противоазотемическую и дезинтоксикационную терапию (внутривенно растворы глюкозы, электролиты, плазмозаменители, анаболические гормоны, сердечнососудистые средства, витамины и другие). В отдельных случаях, особенно при коралловидных двусторонних камнях и хронический почечной недостаточности, возможно применение гемодиализа.
При остром обтурационном гнойном пиелонефрите экстренно производят катетеризацию мочеточника, а при невозможности выполнения её показана экстренная операция. Поскольку у этих больных может развиться бактериемический шок, им в предоперационном периоде проводят комплекс противошоковых мероприятий, включая введение кортикостероидов, плазмозаменителей, сердечно-сосудистых средств, витаминов и другие
Больных сахарным диабетом перед операцией переводят на простой инсулин (вместо препаратов инсулина пролонгированного действия и таблетированных противодиабетических средств).
Обезболивание — интубационный наркоз с миорелаксантами или перидуральная анестезия; другие виды обезболивания применяют редко.
Оперативные доступы — обычно внебрюшинные поясничные по Федорову и Бергманну (смотри полный свод знаний: Люмботомия). При необходимости операции на мочеточнике можно использовать разрез Израэля или параректальный внебрюшинный разрез; при камнях нижней его трети — разрез по Пирогову и другие Одиночные камни мочеточников можно удалять через межмышечные доступы. Существуют и более редкие оперативные доступы — трансперитонеальная пиелолитотомия или уретеролитотомия и другие
При Почечнокаменная болезнь выполняют следующие виды операций: пиелолитотомию, пиелокаликолитотомию, нефролитотомию, каликотомию, резекцию почки, нефростомию (смотри полный свод знаний) и нефрэктомию (смотри полный свод знаний). Применяют различные виды пиелолитотомии (рисунок 9). Наиболее широко используется задняя продольная или поперечная пиелолитотомия, при небольших лоханках этот разрез выполняется субкортикально. Нижнюю пиелолитотомию рекомендуют при внутрипочечных лоханках, верхне-поперечную пиелолитотомию применяют редко. Передняя пиелолитотомия показана преимущественно при аномалиях формы и положения почек. После удаления камня большинство урологов считает целесообразным ушивать наглухо разрез лоханки кетгутом.
Наряду с пиелотомией при множественных камнях чашечек и коралловидных камнях выполняют дополнительно нефротомию. Камень нащупывают иглой и по ней производят нефротомию, на разрез почки накладывают П-образные кетгутовые швы. Операцию чаще заканчивают нефростомией.
Резекцию почки применяют главным образом при гидрокаликсах, заполненных фиксированными одиночными или множественными камнями, суженных шейках чашечек с явлениями сегментарного нефросклероза. С этой целью используют плоскостную и клиновидную резекцию почки. Операцию нередко заканчивают дренированием почки.
Нефростомия при Почечнокаменная болезнь для временного дренирования почки показана при операциях, сопровождающихся почечным форникальным кровотечением, при отсутствии уверенности удаления всех камней (множественные, коралловидные) из почки, гнойном воспалении, нарушении оттока мочи из почки и другие При остром калькулёзном апостематозном нефрите, карбункуле почки дополнительно проводится декапсуляция её, рассечение карбункула и широкое дренирование околопочечной клетчатки.
Сроки удаления нефростомической трубки зависят от послеоперационного течения болезни, восстановления нормального пассажа мочи, отхождения или удаления мелких конкрементов, солей и продуктов воспаления. По мнению А. Я. Пытеля, И. П. Погорелко, средние сроки сохранения нефростомы составляют 1—2 месяцев Однако при тяжёлых деструктивных изменениях в почке и мочеточнике, отсутствии возможности выполнить повторные операции нефростома может оставаться и на более длительный срок.
Нефрэктомия, несмотря на тенденцию осуществлять органосохраняющие операции при Почечнокаменная болезнь, применяется нередко (10—15% и даже более среди всех операций у больных Почечнокаменная болезнь). Основными показаниями к ней служат калькулёзный пионефроз, нефункционирующая почка при наличии нефросклероза, карбункул почки с обширной деструкцией её паренхимы, профузные кровотечения и другие В случае развития тяжёлого склерозирующего паранефрита целесообразно применять субкапсулярную нефрэктомию.
Послеоперационный период при Почечнокаменная болезнь имеет прямую связь с этиологией, патогенезом заболевания и характером оперативного вмешательства. Антибактериальное лечение проводится в зависимости от результатов бактериологические исследований, чувствительности микробов к антибиотикам и химиопрепаратам. Питание, медикаментозное лечение проводят в зависимости от нарушений обменных процессов в организме, функции почек, химический состава мочевых камней, pH мочи и другие; при почечной недостаточности применяют против оазотемическое лечение, дезинтоксикационные средства и анаболиты (5—20% раствор глюкозы, ретаболил, гемодез, витамины группы В и С), при явлениях ацидоза — щелочи (4% раствор гидрокарбоната натрия и другие).
После операции показана ранняя активизация больных и ЛФК, что улучшает уродинамику, устраняет парез кишечника, предупреждает развитие пневмонии и другие
Лоханку почки через нефростому периодически промывают антисептическими растворами. После удаления множественных фосфатных и коралловидных камней некоторые урологи рекомендуют длительное орошение лоханки антисептическими растворами (фурацилин 1 : 5000), а с 10—12-го дня дополнительно назначают препараты, способствующие растворению фосфатных солей и уменьшению вязкости мочи (трилон-Б, химотрипсин и другие). Орошение проводят по двухканальному дренажу или специально установленному тонкому катетеру.
Прогноз
Прогноз при своевременном консервативном и оперативном лечении Почечнокаменная болезнь относительно благоприятный. Он хуже при коралловидных, множественных и двусторонних фосфатных камнях. Отрицательно сказывается на течении Почечнокаменная болезнь нарушение уродинамики и уростаз, стойкая щелочная реакция мочи.
Послеоперационная летальность составляет в среднем 1—2,5%. Основные её причины — терминальная стадия почечной недостаточности, уремия, уросепсис, тромбоэмболические и другие осложнения.
Рецидивы камней при Почечнокаменная болезнь могут быть истинными и ложными, последние чаще бывают после удаления множественных и коралловидных камней. Истинные рецидивы камней наблюдаются в 3—5% случаев при асептических камнях, в 10—12% — при инфицированных, 20—46% — при коралловидных, множественных и двусторонних камнях.
Профилактика
Профилактика зависит от особенностей этиологии, патогенеза Почечнокаменная болезнь и является индивидуальной. Профилактические мероприятия проводятся с учётом нарушений тех обменных процессов, при которых возникает камнеобразование. При назначении диеты и медикаментозного лечения следует учитывать pH мочи (поддерживать в пределах 6,2—6,9). При повышенных концентрациях мочевых солей, солевых диатезах необходимо увеличивать приём жидкости до 2— 2,5 литров. Больные должны состоять на диспансерном учёт е, основными задачами которого является наблюдение, противорецидивное лечение, трудовые рекомендации, отбор больных на санитарный-кур. лечение и своевременная их госпитализация.
Почечнокаменная болезнь у детей составляет 15—48% от числа всех заболеваний мочеполовых органов, а в эндемических очагах — 55— 76%. У детей чаще, чем у взрослых, наблюдается Почечнокаменная болезнь с двусторонним поражением, коралловидные и множественные камни.
В этиологии Почечнокаменная болезнь наряду с обменными нарушениями в организме важную роль играют аномалии и пороки развития мочеполовой системы, дисплазии, диспропорциональное развитие различных частей и органов, создающее условия для уростаза. Среди приобретённых факторов развития Почечнокаменная болезнь имеют значение воспалительные заболевания мочевых путей. Они способствуют развитию процессов литогенеза или явлений уростаза. У детей чаще встречаются камни из солей щавелевой кислоты, реже фосфорной и смешанные.
В старшем возрасте течение болезни у детей обычно не отличается от её течения у взрослых, но лейкоцитурия, гематурия наблюдаются чаще и могут быть единственным проявлением болезни, при этом преобладает микрогематурия. Болевой симптом встречается реже, он может проявляться в виде почечной колики или носить характер тупых болей. Боли локализуются в области пупка или распространяются по всему животу, часто сопровождаются расстройствами функции желудочно-кишечные тракта. При осмотре ребёнка можно выявить сколиоз, ригидность мышц брюшной стенки на стороне камня.
Почечнокаменная болезнь у детей
Почечнокаменная болезнь у детей обычно сочетается с пиелонефритом, течение которого бывает, как правило, хроническим. Сочетание Почечнокаменная болезнь и гидронефроза наблюдается редко.
Самым частым осложнением Почечнокаменная болезнь является почечная недостаточность, развивающаяся более чем у 1/3 детей, главным образом при двустороннем поражении. Хронический почечная недостаточность начинает формироваться в раннем детском возрасте, достигая максимума проявлений к 7 годам. Значительно реже встречаются такие осложнения, как пионефроз, паранефрит, калькулёзная анурия.
В диагностике Почечнокаменная болезнь у детей основное место принадлежит рентгенологическое методам. У детей, особенно в раннем возрасте, экскреторная урография является самым доступным и информативным, а порой и единственным методом исследования. При резко сниженной или отсутствующей функции почек можно использовать восходящую уретеропиелографию.
Дифференциальный диагноз проводят с опухолью Вильмса (смотри полный свод знаний: Вильмса опухоль), в случаях острой обтурации конкрементом — с острым аппендицитом (смотри полный свод знаний: Аппендицит), острой непроходимостью кишечника (смотри полный свод знаний), перитонитом (смотри полный свод знаний).
Лечение Почечнокаменная болезнь у детей преимущественно оперативное. Консервативное лечение допустимо при хорошего функциональном и морфологическом состоянии почек, при небольшом по размеру камне и возможности его самостоятельного отхождения. Возрастные анатомо-физиологические и иммунобиологические особенности организма детей первых лет жизни характеризуются чрезвычайной активностью фибробластической реакции ткани почек на воспалительный процесс (пиелонефрит), которая в короткий срок приводит к развитию нефросклероза. Поэтому оперативное лечение должно быть максимально ранним независимо от возраста и степени патологический изменений в почках. При выборе вида операции нужно учитывать общее состояние, локализацию, количество и размеры конкрементов, сочетание их с пороками развития мочевых путей, функциональное состояние почек, активность пиелонефрита, стадию хронический почечной недостаточности. Наряду с удалением конкрементов, по возможности, устраняют причины уростаза, то есть производят и реконструктивную операцию. При двустороннем процессе оперативное вмешательство вначале осуществляют на стороне лучше функционирующей почки, при одинаковых изменениях — на стороне с более выраженным болевым синдромом. Тяжёлое состояние, обусловленное острой обструкцией мочевых путей, является показанием к двухэтапному лечению: по экстренным показаниям производят нефростомию, затем в плановом порядке осуществляют восстановление проходимости мочевых путей. Множественные и коралловидные камни удаляют путём нефролитотомии, при этом лоханку рассекают в поперечном направлении вдали от лоханочно-мочеточникового сегмента. Нефрэктомию производят только в случаях значительной деструкции, почки. В пред и послеоперационном периодах уделяется внимание коррекции обменных нарушений, лечению пиелонефрита.
Рецидивы Почечнокаменная болезнь у детей возникают в 11% случаев.
|
Зубовский Г.А.; Илларионов В.П.; Колпаков И.С.; Певзнер П.Н.; Перельман В.М.; Пермяков Н.К.; Пулатов А.Т.; Рябинский В.С.; Ясноградский В.Г. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Почечная недостаточность |
⇓ Полный свод знаний. Том первый А. ⇓ |
Почечных сосочков некроз ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Вся информация на сайте Ordo Deus находится в свободном доступе. Ordo Deus не предоставляет информацию на платной основе. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |