Бронхиальная астма |
||
 |
 |
Оглавление
|
Бронхиальная астмаБронхиальная астма (asthma bronchiale; греч. asthma тяжелое дыхание, удушье) — аллергическое заболевание, характеризующееся повторными приступами экспираторной одышки, вызванной диффузным нарушением бронхиальной проходимости, что связано с локализацией аллергической реакции в тканях бронхиального дерева. Оглавление Диагноз и дифференциальный диагноз Лечение при остром приступе бронхиальной астмы Лечение при астматическом состоянии Лечение бронхиальной астмы вне приступа Особенности бронхиальной астмы в пожилом и старческом возрасте Упоминания о Б. а. найдены в трудах классиков медицины со времён Гиппократа. Классическое описание клинической картины Б. а. принадлежит Г. И. Сокольскому (1838). До возникновения учения об аллергии Р. Лаэннек (1825), М. Я. Мудрое (1826), А. Родосский (1863) и другие объясняли патогенез астматического приступа неврогенным спазмом бронхиальных мышц. Г. И. Сокольский, а позднее Куршманн (Н. Gurschmann, 1883) и Э. Лейден (1886) обращали внимание на воспалительный процесс («катар») в бронхах с особым характером экссудата, считая его основной причиной клинических проявлений Б. а. Винтрих (A. Wintrich, 1864) связывал приступы астмы со спазмом мышц диафрагмы. В начале 20 в. после описания феномена анафилаксии у животных почти одновременно Е. О. Манойловым, Н. Ф. Голубовым и Мельтцером (S. Meltzer) была предложена аллергическая теория Б. а., подтвержденная в дальнейшем детальным клинико-иммунологическим анализом заболевания. В наст, время аллергический генез Б. а. признается подавляющим большинством исследователей, однако существуют определённые различия в трактовке Б. а. с позиций нозологии у нас в стране и за рубежом. Большинство зарубежных учёных рассматривают Б. а. как синдромное понятие, включающее не только аллергическое поражение бронхов, но и различные бронхоспастические реакции неаллергического генеза. Советские исследователи А. Д. Адо, П. К. Булатов, Б. Б. Коган считают Б. а. самостоятельным аллергическим заболеванием, а клинически сходные проявления при других заболеваниях они предлагают называть астмоидными синдромами. Примерами последних может быть бронхоспазм при опухолях и инородных телах бронхов, карцинопде, бронхо-сосудистое поражение лёгких при узелковом периартериите и другие. |
Первые попытки классификации Б. а. в зависимости от этиологических факторов были сделаны Солтером (Н. Salter) в 1860 г. Выделялись 5 типов астмы — от «вдыхания частиц», воспаления воздухоносных путей, нарушения состояния крови, нервных рефлексов и раздражения ц. н. с.
В последующие годы с эволюцией учения о Б. а. предлагалось очень много классификаций, в большинстве к-рых выделялась «идиопатическая» астма и астма от воспаления воздухоносных путей. В связи с аллергической теорией генеза Б. а. и введением в практику методов специфической диагностики делались неоднократные попытки классифицировать заболевание в зависимости от результатов аллергологического обследования.
Наибольшее распространение за рубежом получила классификация Раккеманна (F. Rackemann, 1918), выделившего две формы Б.а. — экзогенную и эндогенную. К первой относятся случаи, вызванные неинфекционными экзогенными аллергенами, вторая связана в основном с хрон. воспалением бронхолегочного аппарата или внелегочными очагами хрон. инфекции.
В Советском Союзе вопрос классификации Б. а. обсуждается с 1963 г. В наст, время принята и вводится в практику классификация основных этиологических форм и стадий болезни, предложенная А. Д. А до и П. К. Булатовым (табл. 1). Согласно классификации различают две основные формы Б. а.— инфекционно-аллергическую и неинфекционно-аллергическую (атопическую). Первая связана с сенсибилизацией бактериальными аллергенами, к-рые поступают из очагов хрон. инфекции, локализованных преимущественно в респираторном аппарате. Вторая форма относится к группе наследственно обусловленных аллергических заболеваний (см. Атопия) и вызывается неинфекционными аллергенами.
 |
||
Б. а.— одно из наиболее распространённых заболеваний. По данным ВОЗ, опубликованным в 1966— 1968 гг., уровень заболеваемости Б. а. превышает заболеваемость злокачественными опухолями в США в 7 раз, в Англии — в 3 раза, туберкулезом органов дыхания в США — почти в 120 раз, в Англии — более чем в 25 раз. Заболеваемость Б. а. на 1000 населения составляет: в США — 23,4, Дании — 6,9, Мексике — 17,2, ФРГ — 5,5, Англии — 8,5, Франции — 5,0, Швеции — 7,1.
В Советском Союзе заболеваемость Б. а. различна в разных климатических поясах и в районах с различным уровнем развития промышленности.
Выборочные исследования заболеваемости (на 1000 населения), проведенные А. Д. А до и А. В. Боговой (1968), М. М. Омеровым (1967), Бюро санитарной статистики МЗ РСФСР (Л. А. Брушлинская, 1961; отчеты леч. учреждений ряда городов, 1958), выявили наиболее низкую заболеваемость в пустынных районах Средней Азии (0,5— 1,1), в Сибири и на Урале (1,1 —1,3); в Москве она составила 2,2; наиболее высокой оказалась в Вильнюсе (5,2), Риге (4,6) и Гомеле (4,7). В последние годы отмечается чёткая тенденция к росту заболеваемости Б. а.
Так, в Москве за последние 40 лет она увеличилась в 5 раз, в Риге за 5 лет — в l½ раза.
Суммарная заболеваемость мужчин и женщин примерно одинакова, но по возрастным группам есть нек-рые различия: в первые 10 лет жизни чаще болеют мальчики, с 10 до 60 лет — несколько чаще женщины, с 60 лет — мужчины.
Наиболее распространена инфекционно-аллергическая форма Б. а.; атопическая форма (по наблюдениям ряда авторов) составляет ок. 20% всех случаев заболеваний.
В нек-рых странах очень велика смертность от Б. а. (осложнённой и неосложнённой). По статистике ВОЗ, на первом месте в этом отношении находится ФРГ — 11,6 и Япония — 9,2 на 100 000 населения.
Этиологическими факторами, вызывающими Б. а., считают экзогенные аллергены (см.). Каузальная связь с эндоаллергенами предполагается, но до наст, времени не доказана.
Относительно «хорошо изучена этиология неинфекционно-аллергической (атопической) формы заболевания. Соответственно путям поступления в организм неинфекционные астмогенные аллергены делят на три группы (табл. 2).
 |
 |
 |
Наибольшее значение в этиологии атопической формы Б. а. у взрослых имеют ингаляционные аллергены, представляющие собой частицы величиной от 10 до 100 мкм, взвешенные в атмосферном воздухе и сенсибилизирующие ткани верхних дыхательных путей и бронхов в процессе дыхания. Из этой группы аллергенов наиболее частой причиной Б. а. является бытовая пыль, на втором месте стоит пыльца растений, на третьем — споры непатогенных грибков. Остальные аллергены удается выявить реже. Производственная пыль (хлопковая, мучная, табачная, гренажная и др.) вызывает профессиональную Б. а. Лекарственные средства в виде ингаляционных аллергенов также могут вызывать Б. а. у лиц, соприкасающихся с ними на производстве. Сравнительно часто аллергеном, вызывающим Б. а., является порошок из дафнии — пресноводного рачка, применяемого в качестве корма для аквариумных рыб. При современном широком внедрении химии в быт и производство очень велика роль хим. аллергенов. Имеющиеся в этом направлении исследования касаются в основном сенсибилизирующего действия пластмасс, ядохимикатов, металлов, контакт с к-рыми вызывает профессиональную Б. а.
Энтеральные аллергены, вызывающие Б. а.,— пищевые продукты и лекарства, причём пищевые аллергены чаще вызывают Б. а. у детей.
Наиболее выраженным астмогенным действием обладают хлебные злаки (особенно пшеница), яйца, молоко, рыба, лук, шоколад. Нередко приступы удушья могут вызывать плоды и семена некоторых растений, напр. семена подсолнуха при аллергии к его пыльце, орехи — при аллергии к пыльце орешника и др. Описаны случаи Б. а., начало к-рых связано с парентеральным введением пенициллина, витамина В1 различных антитоксических сывороток, вакцин.
В начале заболевания аллергия у астматика может быть моновалентной, со временем спектр аллергенов расширяется.
Проблема этиологии инфекционно-аллергической формы Б. а. находится в стадии изучения. Установлена определенная связь формирования этой формы болезни с острыми и хрон. инфекционными процессами в респираторном аппарате (острый и хрон. бронхит, пневмония, синусит, острые респираторные заболевания, грипп). Попытки выяснить, какие именно микроорганизмы вызывают сенсибилизацию тканей бронхиального дерева, единичны. А. Д. Адо с соавт. (1968) показали, что с помощью моноштаммных аутов акции, приготовленных из флоры содержимого бронхов и отделяемого верхних дыхательных путей больных инфекционной Б. а., можно получить у этих больных положительные кожные и провокационные ингаляционные тесты. При этом у большинства больных выявлялась поливалентная бактериальная аллергия. Чаще микробами, вызывавшими сенсибилизацию, были Staphylococcus aureus, Klebsiella pneumoniae, Neisseria catarrhalis и грибки рода Candida. Большинство штаммов оказалось условно патогенными. В исследованиях других авторов получены близкие результаты, а также указания на этиологическую роль вируса гриппа.
Описаны случаи Б. а., обусловленные антигенами аскарид, у работников гельминтологических лабораторий. Иногда симптомы Б. а. наблюдаются наряду с кожными аллергическими проявлениями и эозинофильными пневмониями при нек-рых глистных инвазиях, в частности при стронгилоидозе в фазе миграции личинок.
Ещё задолго до появления учения об аллергии врачами констатировалось определённое влияние наследственности на формирование Б. а. В последующем было установлено, что особенно чётко это влияние выявляется при неинфекционно-аллергической (атопической) форме болезни, как и при других клинических проявлениях атопии (см.). У больных этой формой примерно в 50% случаев в семье отмечаются атопические заболевания, причём не обязательно Б. а., хотя согласно ряду исследований последняя все-таки преобладает. У больных инфекционно-аллергической формой Б. а. аллергическая наследственность устанавливается значительно реже (в 20—30% случаев).
Отягощенность наследственное аллергическими заболеваниями ветречается у больных Б. а. примерно с одинаковой частотой по материнской и отцовской линиям. При отягощенности наследственности по двум линиям заболевание, как правило, формируется в первые годы жизни. Генетически обусловленное предрасположение к аллергическим заболеваниям обычно называется аллергической конституцией, или аллергическим диатезом, который характеризуется в основном изменениями иммунокомпетентных тканей, а также нек-рыми особенностями слизистых оболочек, кровеносных капилляров и вегетативной нервной системы.
Люди с аллергическим диатезом склонны на протяжении жизни иметь, несколько различных проявлений аллергии, поэтому в личном анамнезе астматиков, особенно с атопической формой, нередко удаётся установить перенесённые ранее аллергические болезни и реакции, в частности экссудативный диатез.
В последние годы выдвинута гипотеза, трактующая Б. а. как результат наследственного дефекта (частичной блокады) β-адренергических рецепторов.
Приступы Б. а. первоначально всегда являются результатом аллергической реакции в тканях бронхиального дерева. В последующем они могут развиваться и под влиянием неаллергических раздражителей.
Аллергические механизмы гораздо лучше изучены при атопической форме Б. а.
Приступ атопической Б. а. является результатом аллергической реакции немедленного типа, локализованной в тканях бронхиального дерева. В первой, иммунологической, стадии реакции происходит соединение антигена с антителами (реагинами), фиксированными на сенсибилизированных клетках, в т. ч. на тучных, большое количество к-рых содержится в соединительной ткани лёгких.
В наст, время реагины в основном относят к классу иммуноглобулинов Е. Затем происходит аллергическая альтерация клеток с выделением в результате воздействия протеаз химически активных медиаторов (вторая, патохимическая, стадия реакции). Доказано участие в формировании приступа Б. а. гистамина и медленно действующего вещества анафилаксии — SRS-A. Роль ацетилхолина, серотонина, брадикинина вероятна, но не доказана окончательно. Третья, патофизиологическая, стадия реакции выражается в спазме гладких мышц мелких бронхов и 1 бронхиол, отёке слизистой оболочки за счёт резкого повышения проницаемости капилляров, гиперсекреции слизеобразующих желез. В этой стадии формируются основные клинические симптомы болезни.
Патогенез инфекционно-аллергической формы Б. а. находится в стадии изучения. Существуют две основные точки зрения по этому вопросу. Хамптон (S. Hampton, 1963) с соавт. отождествляют патогенез обеих форм Б. а., считая, т. о., приступ инфекционной астмы немедленной аллергической реакцией тканей бронхов на инфекционные аллергены. Финдайзен (D. Findeisen, 1968) отводит основную роль замедленной (клеточной) аллергической реакции. Не исключается возможность сочетанного участия двух основных типов аллергии (см.).
На течение развившейся Б. а. оказывают влияние неврогенные и эмоциональные, эндокринные, климатические факторы. А. Д. А до (1952, I 1959) установлено, что при аллергической реакции порог возбудимости нервных рецепторов по отношению к обычным, неаллергическим, раздражителям значительно понижается. Этим объясняется появление приступов удушья: у длительно болеющих Б. а. на такие раздражители, как холодный воздух, неантигенные пыли, сильные запахи, резкие изменения влажности и атмосферного давления, форсированное дыхание при физической нагрузке, кашель, смех. Участие высших отделов ц, н. с. отражено в концепции; П. К. Булатова (1964) о патологической доминанте Б. а., формирующейся под влиянием интероцептивных безусловных рефлексов, на основе которых могут образовываться условные рефлексы. Эмоциональные факторы, к-рые в конечном счёте действуют через вегетативную нервную систему, также могут вызвать приступ удушья у больного Б. а.
Соотношения эндокринной системы и Б. а. сложны и многообразны. Изучено влияние на течение Б. а. системы гипофиз — кора надпочечников и женских половых гормонов. В. И. Пыцким (1968) установлено, что Б. а. сопровождается развитием глюкокортикоидной недостаточности, к-рая по своему происхождению может быть как надпочечниковой, так и вненадпочечниковой. Последняя развивается в связи с усилением способности белков плазмы крови связывать кортизол и снижением чувствительности нек-рых клеток к кортизолу. Влияние женских половых гормонов выражается чаще всего предменструальными обострениями болезни и более тяжёлым течением в период климакса. Большинство исследователей объясняет эти факты опосредованным действием дисгормонального фона на нервно-мышечный аппарат бронхов через вегетативную нервную систему. Климатические влияния на возникновение и течение Б. а. разнообразны. Помимо прямого действия климатических факторов, о чем сказано выше, климат может способствовать заболеваемости респираторными инфекциями, распространению растений с антигенной пыльцой или спорообразующих грибков и таким образом вторично повышать заболеваемость Б.а.
В патологоанатомической картине Б. а., как атопической, так и инфекционно-аллергической, можно выделить изменения, развивающиеся при приступе, и хрон. изменения.
У умерших во время приступа Б. а. от асфиксии отмечают синюшный оттенок кожных покровов и слизистых оболочек; полнокровие вещества мозга и мозговых оболочек; жидкую кровь в полостях сердца и сосудах; полнокровие висцеральных органов, точечные кровоизлияния в плевре, кровоизлияния в веществе мозга.
Особенно характерен вид лёгких. Они увеличены в объёме, прикрывают область переднего средостения и переднюю поверхность сердца. Легкие на ощупь пушисты, на разрезе серо-розового цвета. Стенка бронхов утолщена. Слизистая оболочка трахеи и крупных бронхов покрыта вязкой слизью. В просвете бронхов густая слизь.
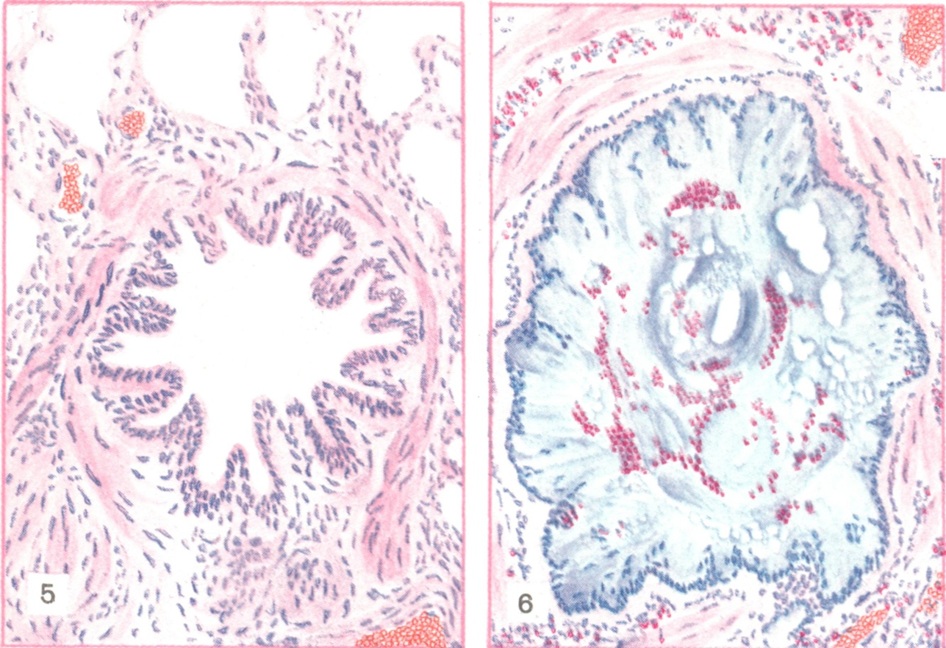
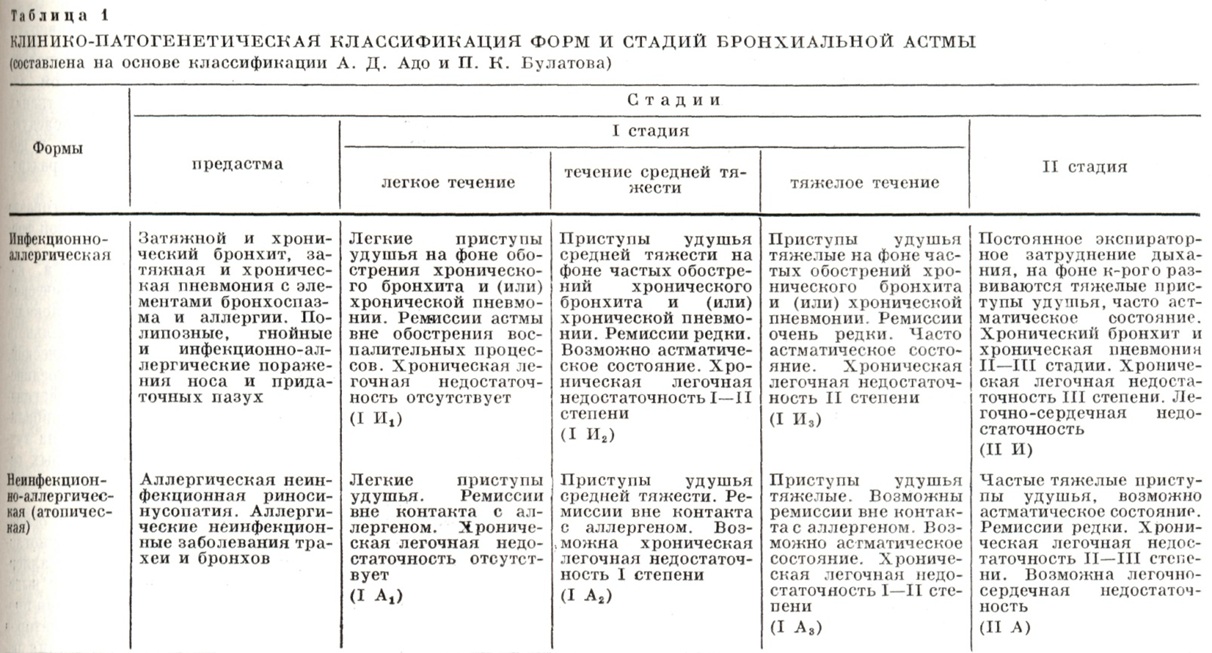
При микроскопическом исследовании (цветн. рис. 5 и 6) видно, как в просвете бронхов и бронхиол слизь образует концентрические слои.
В ней много эозинофилов, клеток и целых пластов слущенного эпителия. Слизистая оболочка бронхов отёчна, рыхло инфильтрирована лимфоидными, плазматическими клетками и эозинофилами. В субсегментарных и меньших бронхах слизистая оболочка как бы гофрирована с полиповидными выбуханиями, в к-рых располагаются мышечные пучки. Стенки мелких бронхов и бронхиол густо инфильтрированы эозинофилами, распространяющимися на прилежащие альвеолярные перегородки. Базальная мембрана утолщена, гомогенизирована. В эпителии явления гиперсекреции и десквамации. Бокаловидные клетки эпителия, просветы слизистых желез и расширенные выводные протоки заполнены секретом, имеющим ШИК-положительную реакцию. Мышечные пучки отёчны. В лёгочной ткани — явления эмфиземы, альвеолы и входы в них расширены, встречаются очаги ателектаза и эозинофильной пневмонии. Наблюдается расширение и полнокровие сосудов стенок бронхов и легочной ткани, расширение просветов артерио-венозных анастомозов, иногда сужение сосудов, что свидетельствует о функциональных изменениях не только бронхов, но и сосудов и расстройствах кровообращения, усиливающих кислородную недостаточность.
У больных с длительным течением Б. а. развивается хрон. обструктивная эмфизема легких, легочное сердце. Микроскопически в бронхах отмечается гипертрофия мускулатуры, резкое утолщение и гомогенизация базальной мембраны, нередко наблюдается метаплазия эпителия в многослойный плоский, склероз альвеолярных перегородок.
Электронномикроскопические исследования показали, что утолщение базальной мембраны происходит в результате склероза и нарастания массы коллагена.
При иммунологических исследованиях, проведённых в последние годы американскими учёными, установлена локализация иммуноглобулина Е на базальных мембранах, в клетках эпителия и слизистых железах (преимущественно мелких бронхов) как во время приступа, так и нек-рое время после него.
Предполагают, что на базальной мембране происходит взаимодействие иммуноглобулина Е с антигеном.
Как правило, Б. а. предшествуют другие заболевания респираторного аппарата (предастма). Инфекционно-аллергической форме Б. а. обычно предшествуют острый затяжной или хрон. бронхит, острая затяжная или хрон. пневмония, инфекционно-аллергическая риносинусопатия с полипозом или без него, гнойные поражения придаточных пазух носа. Перечисленные хрон. инфекционные процессы сопутствуют в дальнейшем Б. а., оказывая влияние на её течение. Атопической форме предшествует аллергическая неинфекционная риносинусопатия без полипоза, аллергический неинфекционный бронхит.
Для клинической картины предастмы, помимо симптомов, свойственных перечисленным заболеваниям, характерен приступообразный кашель, сухой или с небольшим количеством мокроты, без субъективного ощущения затруднения дыхания. При аускультации лёгких, особенно в момент кашлевого приступа, выслушиваются сухие хрипы. В мокроте обычно находят эозинофилы и кристаллы Шарко — Лейдена. При исследовании показателей функции внешнего дыхания определяется умеренно выраженное нарушение бронхиальной проходимости. Однако предастма бывает не у всех больных. Нередко, особенно при атопической форме, заболевание начинается внезапно, без клинических предвестников. Длительность предастмы различна — от нескольких дней до нескольких лет. При правильном лечении переход в Б. а. не обязателен.
Б. а.— заболевание хроническое, протекает с обострениями, к-рые в большинстве случаев сменяются периодами ремиссий. В первой стадии болезни основным выражением её при обеих формах являются приступы удушья экспираторного типа. В зависимости от тяжести приступов различают лёгкое, средней тяжести и тяжёлое течение заболевания. Первую стадию инфекционно-аллергической формы (когда приступы удушья лёгкие, нечётко очерчены, но выражена клиника диффузного бронхита, в мокроте и крови находят характерные для аллергического процесса элементы) часто называют астматическим бронхитом.
Во второй стадии характерна почти постоянная экспираторная одышка, на фоне которой возникают тяжёлые приступы удушья и астматическое состояние. Чаще Б. а. начинается с лёгких приступов, проходя последовательно этапы среднетяжёлых и тяжёлых проявлений первой стадии, а затем переходит во вторую стадию болезни. Однако это не является закономерным. Болезнь может оставаться лёгкой на протяжении многих лет или начаться с более или менее тяжёлых симптомов и быстро прогрессировать.
Тяжесть приступа определяется по субъективной характеристике больного, выраженности удушья, аускультативным данным, по методу введения необходимых для его купирования медикаментов (лёгкие приступы купируются ингаляциями бронхолитиков или приёмом их per os, более тяжёлые требуют подкожных или внутривенных инъекций).
При лёгком приступе больной ощущает лёгкое экспираторное затруднение дыхания; он свободно двигается, бледности, цианоза не отмечается. При перкуссии — лёгочный звук, при аускультации — выдох удлинён умеренно, количество сухих свистящих хрипов невелико.
Приступы средней тяжести могут сопровождаться более выраженным ощущением удушья, бледностью кожных покровов, умеренным цианозом. Дыхание шумное, хрипы слышны на расстоянии. При перкуссии — звук с коробочным оттенком. Аускультативно выдох удлинён, сухие хрипы в значительном количестве. При тяжёлых приступах все перечисленные симптомы выражены ещё резче. Больной принимает вынужденное положение — сидя, опираясь на локти или ладони, что способствует включению в акт дыхания вспомогательной мускулатуры. Кожа бледная, влажная. Грудная клетка фиксирована в положении глубокого вдоха. Дыхание вначале учащено, затем происходит его урежение, жужжащие и свистящие хрипы слышны на расстоянии. При перкуссии определяется коробочный звук, нижние границы лёгких опущены. Аускультативно определить характер основных дыхательных шумов практически невозможно, выдох резко удлинён. На вдохе и особенно на выдохе выслушивается масса сухих хрипов высокого тона.
Астматическое состояние характеризуется более или менее тяжёлым экспираторным удушьем, которое не удаётся купировать обычными бронхолитическими препаратами в течение суток. Общее состояние больного тяжёлое, положение вынужденное, как при тяжёлом приступе астмы. Кожные покровы цианотичны. При перкуссии и аускультации лёгких — картина, аналогичная таковой при тяжёлом астматическом приступе. В наиболее тяжёлых случаях в связи с нарастающей обтурацией бронхиального дерева вязкой слизью дыхательные шумы могут не прослушиваться (симптом «молчащей» грудной клетки). Длительное нарушение альвеолярной вентиляции вызывает нарастающую гипоксию (см.), затем гиперкапнию (см.) и респираторный ацидоз (см.). Последний может привести к развитию клинической картины ацидотической комы (см.).
Больные в тяжёлом астматическом состоянии не могут двигаться, отказываются от приёма пищи и жидкости, в связи с чем возможны симптомы обезвоживания (см. Обезвоживание организма).
При тяжёлых приступах удушья и особенно при астматическом состоянии обычно наблюдаются симптомы, Отражающие состояние сердечно-сосудистой системы: тахикардия без тяжёлых нарушений ритма сердечных сокращений, нередко преходящая артериальная гипертензия. Границы относительной сердечной тупости определяются с трудом из-за эмфиземы лёгких. Тоны сердца глухие, более чётко выслушиваются в месте проекции трёхстворчатого клапана, небольшой акцент второго тона на лёгочном стволе.
Могут наблюдаться симптомы правожелудочковой сердечной недостаточности: набухание шейных вен, застойное увеличение печени с положительным симптомом печеночно-яремного рефлекса (набухание яремных вен при надавливании на печень), отеки, начинающиеся с нижних конечностей и достигающие в тяжёлых случаях степени анасарки. На ЭКГ характерны признаки перегрузки правых отделов сердца. При тяжёлом течении Б. а. астматическое состояние может возникать и в первой стадии болезни. Тяжесть и характер течения в большей степени определяются формой болезни.
При неинфекционно-аллергической форме Б. а. для приступа удушья наиболее характерно внезапное начало, бурное развитие и быстрое окончание под влиянием бронхолитиков, однако нередко наблюдаются продромальные явления в виде аллергического насморка, зуда в области носоглотки, кожного зуда, чувства сдавления в груди, сонливости, зевоты. Для этой формы характерно лёгкое и среднетяжёлое течение. После приступа появляется кашель с выделением небольшого количества слизистой мокроты. Вне приступа на ранних этапах болезни в лёгких никакой патологии выявить не удаётся. При лабораторном обследовании находят умеренную эозинофилию крови (5—8%), в мокроте — эозинофилы, спиралевидные нити плотной слизи (спирали Куршманна) и кристаллы Шарко — Лейдена, образующиеся при распаде эозинофилов.
Характерные признаки нарушения функции внешнего дыхания в виде выраженного снижения жизненной ёмкости лёгких, объёма односекундного форсированного выдоха, индекса Тиффно (см. Вотчала — Тиффно проба), снижения объёмной скорости выдоха, увеличения работы внешнего дыхания находят при неосложнённой атопической астме только во время приступа.
При инфекиионно-аллергической форме Б. а. приступы носят пролонгированный характер, не имеют «классического» острого начала и чёткого окончания. Кашель бывает не только в конце приступа, но и в начале, а также в межприступном периоде. Мокрота — слизисто-гнойная. Продромальные явления встречаются реже. Аускультативные симптомы в виде удлинённого выдоха, сухих хрипов низкого тона или влажных средне пузырчатых хрипов (картина диффузного бронхита) остаются и вне приступа. В анализе крови — часто высокая эозинофилия (10—20%), нередко нейтрофильный лейкоцитоз со сдвигом влево, ускоренная РОЭ. В анализе мокроты, помимо элементов, перечисленных выше, — значительное количество нейтрофилов.
Признаки нарушения функции внешнего дыхания обнаруживаются не только при приступе, но и в межприступном периоде, хотя и менее выраженные.
Для инфекционно-аллергической формы Б. а. характерно среднетяжёлое и тяжёлое течение. Как тяжёлый, прогностически неблагоприятный вариант инфекционноаллергической Б. а. выделяют так наз. астматическую триаду — сочетание Б. а., рецидивирующего полипоза носа и непереносимости ацетилсалициловой к-ты и анальгетиков пиразолонового ряда (напр., амидопирина).
Отличие атопической астмы от инфекционно-аллергической, помимо характера приступа и тяжести течения, следующее: более ранний возраст начала заболевания, более частое наличие аллергических заболеваний в семейном и личном анамнезе, частые спонтанные ремиссии (обусловленные прекращением контакта со специфическим аллергеном — так наз. эффект элиминации).
В случаях тяжёлого течения при любой форме Б. а. нередко развиваются нервно-психические расстройства, могут быть депрессивные состояния.
Типичным осложнением Б. а. является обструкционная эмфизема лёгких (см.). При атопической форме болезни она развивается только в результате многолетнего течения, при инфекционной — значительно раньше, часто уже на первом— втором году болезни. Для инфекционно-аллергической Б. а. характерно развитие перибронхиального диффузного пневмосклероза (см.). Хрон. инфекционный бронхит нередко развивается при длительном течении атопической Б. а., являясь её осложнением. Острая гипоксия при приступах и морфологические изменения лёгочной ткани приводят к развитию гипертензии в системе лёгочной артерии с последующим формированием лёгочного сердца и правожелудочковой сердечной недостаточности (см. Лёгочное сердце). Развитие хрон. лёгочно-сердечной недостаточности чаще и раньше осложняет течение инфекционно-аллергической формы Б. а.
В редких случаях могут быть более или менее обширные ателектазы (см.), спонтанный пневмоторакс (см.) вследствие разрыва эмфизематозного лёгкого на высоте приступа. Описаны переломы рёбер на высоте приступа при длительном лечении кортикостероидами.
Диагностика Б. а. включает: диагностику заболевания и специфическую диагностику — определение спектра аллергенов, являющихся причинными факторами заболевания у данного больного.
Диагноз болезни и ориентировочное определение формы её ставится на основании типичных клинических признаков, перечисленных выше.
Большое значение придаётся лабораторным исследованиям.
В случаях, когда клинические проявления не дают достаточных оснований для диагноза, в качестве дополнительного метода исследования могут быть рекомендованы ацетилхолиновый и новодриновый тесты. Ацетилхолиновый тест определяет порог чувствительности тканей бронхиального дерева к ацетилхолину. Последний дают больному в ингаляциях в нарастающих количествах, начиная с 10 мкг. У здоровых людей признаки нарушения бронхиальной проходимости, регистрируемые специальными приборами, появляются после вдыхания 10 000 мкг ацетилхолина. При Б. а. порог возбудимости понижен — признаки нарушения бронхиальной проходимости отмечаются после вдыхания уже 10 — 1000 мкг ацетилхолина.
Новодриновый тест применяется для выявления так наз. скрытого бронхоспазма. У человека, не болеющего Б. а., вдыхание раствора новодрина не вызывает увеличения индекса Тиффно. У больного Б. а. с субклиническим нарушением бронхиальной проходимости он увеличивается на 10—20%.
Специфическая диагностика Б. а. проводится в условиях квалифицированных лечебных учреждений. Аллергологический анамнез нередко дает основания предположить этиологическую роль бытовых аллергенов на основании эффекта элиминации (ремиссии при выездах из дома), а также эпидермальных, пищевых, профессиональных; для пыльцевой Б. а. характерна четкая сезонность обострений; инфекционная — характеризуется связью обострений с респираторными инфекциями.
Кожные пробы (см.) начинают со скарификационного метода и только при отрицательных или сомнительных результатах переходят к внутрикожному, т. к. при нем возможна реакция в виде приступа удушья. У пожилых и старых людей в связи с возрастными изменениями кожи, её сосудов и в связи с изменённой общей иммунологической реактивностью кожные пробы на аллергены менее показательны.
Из провокационных проб (см.) для этиологического диагноза используют ингаляционную. Иногда применяется Прауснитца — Кюстнера реакция (см.). При подозрении на лекарственную и пищевую аллергию проводят клеточные пробы — лейкоцитарные тесты (см.), тромбоцитопенический тест (см.), базофилъный тест (см.), реакцию дегрануляции тучных клеток (см.). Специфическая диагностика может считаться правильной только в случае совпадения результатов всех или большинства применённых методов. Большое значение придается методам специфической диагностики при решении вопроса о профессии она льном характере Б.а.
Дифференцировать Б. а. приходится прежде всего с хрон. бронхитом и астмоидными синдромами. Банальный хрон. бронхит (см.) может сопровождаться приступами экспираторной одышки, но она обычно не достигает степени удушья, характерного для Б. а.; сухие хрипы более низкого тона, отсутствуют типичные признаки аллергии (эозинофилия крови, соответствующие элементы в мокроте). Кожные аллергические пробы отрицательны. Приступы удушья при хрон. бронхите обычно не купируются адреналином и другими бронхолитиками, а лишь облегчаются.
Астмоидные синдромы при опухолях и инородных телах бронхов, помимо отсутствия признаков аллергии, часто дают более выраженную аускультативную симптоматику на стороне поражения, а также характерные рентгенологические и бронхоскопические данные. Для астмоидного синдрома при узелковом периартериите (см. Периартериит узелковый) характерна гиперэозинофилия крови. Нередко этот синдром существует годами в качестве единственного признака основного заболевания и лишь впоследствии присоединяются характерные для последнего симптомы системного сосудистого заболевания.
Часто Б. а. необходимо дифференцировать с сердечной астмой (см. табл. Основные показатели дифференциальной диагностики бронхиальной и сердечной астмы). Важным моментом в дифференциальной диагностике является анамнез. Указания на артериальную гипертонию, коронарную недостаточность, перенесённый инфаркт миокарда, клапанные поражения сердца, а также отмечаемые при объективном исследовании увеличенные размеры сердца и печени, отеки и другие симптомы говорят в пользу сердечной астмы (см.). Особенно труден дифференциальный диагноз, когда при Б. а. наступает декомпенсация по правожелудочковому типу.
Если клинические различия выявить не удаётся, то для купирования приступа можно использовать ряд медикаментов, к-рые при обеих формах астмы являются действенными,— внутривенное введение препаратов ксантинового ряда (эуфиллина и др.) в сочетании со строфантином.
В последние годы описываются случаи муковисцидоза у детей и у взрослых, когда вязкий слизистый секрет в бронхах создаёт аускультативную картину, похожую на Б. а., и возникает необходимость дифференциал ьного диагноза. Для этих больных характерно одновременное поражение жел.-киш. тракта, поджелудочной железы,высокая концентрация хлоридов и натрия в отделяемом потовых желёз (см. Муковисцидоз).
Основными методиками рентгенологического исследования при Б. а. являются рентгеноскопия и рентгенография органов грудной полости. Для более детального исследования функционального состояния лёгких и экспертизы трудоспособности применяют более сложные специальные рентгенологические методики: рентгенокимографию (см.) 7 электрокимографию (см.) и рентгенокинематографию (см.). Рентгенологическое исследование при Б. а. помогает установить степень тяжести астмы, а также наличие осложнений и сопутствующих заболеваний. Рентгенологическая картина лёгких при Б. а. зависит от стадии развития болезни и тяжести течения. В межприступный период в начале заболевания рентгенологические изменения отсутствуют. В первой стадии при тяжёлом течении и во второй стадии рентгенологически выявляются эмфизема лёгких, лёгочное сердце и другие осложнения Б. а.
В период приступа удушья у больных определяется: повышенная прозрачность легочных полей с уменьшением или полным отсутствием различий в прозрачности при вдохе и выдохе; резкое ограничение или полное отсутствие подвижности диафрагмы, уплощение и низкое стояние ее куполов; ограничение подвижности рёбер с горизонтальным их направлением и расширением межреберных промежутков; возбужденная пульсация сердца, выбухание выходного отдела правого желудочка и дуги легочного ствола; увеличение тени корней легких и нечеткость их контуров, усиление легочного рисунка. Большинство перечисленных симптомов объясняется острым вздутием лёгких и расстройством в них кровообращения. Эти изменения могут отмечаться на фоне осложнений и сопутствующих заболеваний (эмфизема лёгких, острая или хроническая пневмония, плевральные изменения, петрификаты, туберкулёзные инфильтраты).
Во второй стадии болезни могут появляться бронхоэктазы и другие морфологические изменения.
При атопической форме Б. а. в первой и даже второй стадии болезни после прекращения контакта со специфическим аллергеном или в результате специфической гипосенсибилизации может наступать выздоровление или многолетняя ремиссия. Трудоспособность нарушается в периоды выраженных обострений, а утрачивается полностью только при длительном течении с присоединением хрон. бронхита и типичных осложнений. Летальные исходы при этой форме бывают редко.
Инфекционно-аллергическая астма прогностически значительно тяжелее. Трудоспособность нарушается часто, особенно в холодные сезоны года. Ремиссии бывают редко. При тяжёлом течении и раннем развитии осложнений больные нередко стано¬вятся инвалидами на 2—3-м году заболевания. Особенно неблагоприятным считается прогноз при астматической триаде. В последние годы участились случаи смерти в астматическом состоянии при инфекционно-аллергической Б. а.
Лечение |
Острый приступ Б. а. обычно купируется адреналином и его производными, эфедрином, эуфиллином. В зависимости от тяжести приступа могут быть рекомендованы различные пути введения препаратов. В последние годы синтезированы симпатомиметические препараты, избирательно стимулирующие (32- адренорецепторы (изадрин, новодрин, эуспиран, алупент, астмопент и др.) и поэтому почти лишенные побочных эффектов, свойственных адреналину. Они применяются, как правило, в ингаляциях, нек-рые per os и обычно быстро купируют лёгкие приступы астмы. Однако передозировка этих препаратов в ингаляциях (применение более 4—6 раз в сутки) может спровоцировать воспалительный процесс в дыхательных путях за счет усиленного слущивания эпителия или вызвать бронхоспазм в связи с образованием дериватов адреналина с (β-блокирующим действием и привести к астматическому состоянию (так наз. синдром медикаментозного дыхания). Для приёма внутрь рекомендуется также смесь эуфиллина (0,15 г) с эфедрина гидрохлоридом (0,025 г) или эуфиллин в спиртовой микстуре по прописи:
Rp. Euphyllini 3,0 Sir. Althaeae 40,0 Spir. vini 12% ad 400,0 MDS. По 1 стол. л. на прием.
Применение препаратов атропина не рекомендуется в связи с тем, что они затрудняют отделение мокроты. Широкое распространение для купирования и предупреждения приступов Б. а. получили комбинированные препараты — теофедрин, антастман, солутан, но первые два содержат амидопирин, третий — йод, к к-рым у больных нередко бывает аллергия. Больным с проявлениями аллергического ринита назначают антигистаминные препараты (димедрол и др.), к-рые сами по себе обычно приступ Б. а. не купируют.
Приступы удушья средней тяжести могут купироваться перечисленными выше препаратами, но чаще в виде подкожных инъекций: Sol. Adrenalini hydrochloridi 0,1%—0,2 мл + Sol Ephedrini hydrochloridi 5%—0,5 мл; одновременно рационально провести ингаляцию какого-либо из симпатомиметических средств. Введение адреналина в больших дозах опасно из-за возможных побочных реакций со стороны сердечно-сосудистой системы.
При тяжёлых приступах показаны все перечисленные средства, а если эффект не наступает — внутривенное введение Sol. Euphyllini 2,4%-10 мл +Sol. Glucosae 40%-20 мл (вводить медленно в течение 4-6 мин.). Одновременно проводят ингаляцию кислорода. Препараты группы морфина в связи с их угнетающим действием на дыхательный центр, а также гистаминолиберирующим и противокашлевым эффектом категорически противопоказаны больным Б. а.
При оказании неотложной помощи нужно учитывать степень выраженности осложнений. Так, при выраженной эмфиземе лёгких и хрон. дыхательной недостаточности кислород показан даже при лёгких приступах. Признаки хрон. лёгочного сердца с правожелудочковой недостаточностью служат показанием для введения соответствующих препаратов. Назначают сердечные гликозиды в обычных дозах: дигоксин по 0,25 мг 3 раза в сутки в течение 3—4 дней, затем переходят на поддерживающие дозы — 0,25 мг в сутки. В тяжёлых случаях показано внутривенное вве¬дение 0,5—1 мл 0,06% раствора коргликона или 0,5—1 мл 0,05% раствора строфантина обычно в капельнице вместе с 10 мл 2,4% раствора эуфиллина в 200—250 мл 5% раствора глюкозы или изотонического раствора хлорида натрия. Из мочегонных средств рекомендуются гипотиазид (25—100 мг в сутки), фурасемид в комбинации с антагонистами альдостерона (альдактон 0,1—0,2 г в сутки). Показано ограничение приёма жидкости и соли.
В СССР и за рубежом при неосложнённых формах Б. а., а также для купирования приступов применяется иглоукалывание (см.).
Астматическое состояние является показанием для неотложной госпитализации в терапевтическое или реанимационное отделение. Если состояние больного не очень тяжелое, начинают с внутривенного капельного введения Sol. Euphyllini 2,4%-10 мл+Sol. Ephedrini hydrochloridi 5%—1 мл+Sol. Corglyconi 0,06%—1 мл в 500 мл 5% раствора глюкозы или изотонического раствора хлорида натрия (количество жидкости может быть увеличено до 1,5—2 л, если отмечаются признаки обезвоживания). При отсутствии эффекта через 30—40 мин. после начала капельного вливания необходимо ввести внутривенно капельно кортикостероиды. Доза последних назначается сугубо индивидуально, исходя из тяжести состояния, а также из того, лечился ли больной ранее этими препаратами, как долго и какими дозами. Минимальная начальная доза для больного, не получавшего стероиды, 30мгЗ% раствора преднизолона гидрохлорида. В тяжёлых случаях можно ввести парентерально до 150—180 мг преднизолона в сутки.
Применение АКТГ внутримышечно до 40 ЕД в сутки менее эффективно и не исключает возможности аллергической реакции. Синтетические препараты аналогичного действия (гумактид - 28—0,4 мг, соответствующие 40 ЕД АКТГ, синактен — 0,25 мг) безопасны в смысле возможности сенсибилизации и очень эффективны при астматическом состоянии средней тяжести.
Независимо от тяжести состояния необходимо сразу назначить препараты разжижающие мокроту и способствующие откашливанию, антибактериальную терапию, если она показана, и транквилизаторы. При ацидозе показано внутривенное капельное введение 5% раствора гидрокарбоната натрия — 100 мл и более (под контролем определения рН крови). Ингаляции чистого увлажнённого кислорода показаны, но больным с эмфиземой лёгких и предшествующей хрон. дыхательной недостаточностью должны назначаться с осторожностью, т. к. у них устанавливается гипоксемическая стимуляция дыхательного центра, и передозировка кислорода может привести к остановке дыхания.
Дополнительное значение в лечении астматического состояния, а также обычного обострения болезни имеет введение нативной плазмы и альбумина, к-рые связывают циркулирующие в крови химические медиаторы.
При отсутствии эффекта от перечисленных мероприятий следует приступить к механическому дренажу бронхиального дерева с помощью катетера, введённого через нос, интубационной трубки или бронхоскопа. Перед началом отсасывания слизи с помощью отсоса полезно ввести эндотрахеально для её разжижения 50 мг кристаллического трипсина, растворенного в 10 мл изотонического раствора хлорида натрия. Эффективен лаваж бронхиального дерева — промывание бронхов большими количествами тёплого изотонического раствора хлорида натрия или раствора антисептиков с одновременным отсасыванием промывных вод. При этой манипуляции последовательно промывают все долевые бронхи. Общее количество жидкости для промывания 500—750 мл. Если состояние больного продолжает ухудшаться, показаны реанимационные мероприятия.
Особенности реанимации при астматическом состоянии. Необходимость в реанимации возникает при длительном и резко выраженном приступе Б. а., когда нарушения вентиляции приводят к угрозе развития терминальных состояний вследствие глубокой гипоксии, дыхательного и метаболического ацидоза. Эти патологические сдвиги определяют особенности реанимации при Б. а.
Поскольку наиболее опасна гипоксия, прелюде всего необходима кислородная терапия (см.) при помощи ингаляторов или наркозного аппарата (см. Кислородно-дыхательная аппаратура). Ещё одна попытка уменьшить спазм бронхов — наркоз фторотаном или закисью азота с кислородом. Применение эфира нежелательно. В ряде случаев благоприятные результаты даёт перидуральная анестезия (см. Анестезия местная). По мере проявления бронхолитического эффекта фторотана (облегчение вдоха, уменьшение цианоза, углубление дыхания)необходимо уменьшать концентрацию его паров или вообще прекращать его ингаляцию, т. к. при восстановлении альвеолярной вентиляции и быстром падении р СО2 в артериальной крови наступает снижение артериального давления, к-рое в результате ганглиоблокирующего действия фторотана может усугубиться вплоть до асистолии.
Закись азота и эфир уступают фторотану по бронхолитическому эффекту; недостатком эфира является также стимуляция секреции желез слизистой оболочки бронхов и способность вызывать возбуждение.
При коматозном состоянии или угрозе его развития следует немедленно приступить к искусственному дыханию (см.) в режиме перемежающегося положительного давления. Положительное давление на вдохе увеличивают до 45—50 см вод. ст.; отрицательная фаза на выдохе противопоказана. Для синхронизации дыхания больного с респиратором в первые часы лечения необходим большой минутный объем дыхания (превышающий собственный минутный объем дыхания больного) с высоким содержанием кислорода в дыхательной смеси (80—100%). Показано также систематическое введение в вену оксибутирата натрия в комбинации с антигистаминными и анальгезирующими препаратами. При резко выраженном бронхоспазме и неэффективности указанных мер применяют миорелаксанты (см.). Для уменьшения вязкости мокроты и облегчения удаления её необходимо постоянное капельное введение в трахею изотонического раствора хлорида натрия с протеолитическими ферментами или включение в контур аппарата аэрозольного ингалятора, лучше ультразвукового. После уменьшения гипоксии и гиперкапнии надо провести коррекцию работы респиратора постепенно уменьшить минутный объем дыхания за счёт урежения дыхания до 18—16 в минуту при сохранении большого дыхательного объёма (600 — 800 мл) и снизить концентрацию кислорода до 40—60%. Последующее прекращение искусственной вентиляции лёгких нужно производить постепенно.
При резко выраженном приступе Б. а., достигающем степени тотального бронхоспазма, иногда применяют массаж лёгких (см. Бронхоспазм).
В комплексе реанимационных мер должны быть применены медикаментозные средства, обладающие бронхолитическим действием адреномиметические, антигистаминные, спазмолитические, холинолитические вещества, глюкокортикоиды и т. п. Эффективность этих препаратов во время реанимации не следует переоценивать, т. к. обычно они применяются при лечении Б. а., и приступ возникает на фоне проводимой ими терапии. Средства, способствующие сокращению бронхов, противопоказаны. Напр., для борьбы с тахикардией не следует применять β-адреноблокаторы.
Необходимы коррекция водно-электролитного и кислотно-щелочного баланса, парентеральное питание.
Неспецифические методы лечения. При тяжёлом течении заболевания, когда все другие вмешательства оказываются недостаточно эффективными, показано применение кортикостероидных гормонов и их аналогов (см. Кортикостероидные препараты). Однако назначать их нужно очень осторожно в связи с возможностью серьёзных осложнений при длительном лечении. При назначении впервые рекомендуется суточная доза преднизолона 20 — 30 мг (триамцинолона соответственно 16—20 мг, дексаметазона 2 — 3 мг). Курс лечения должен быть коротким: по достижении эффекта доза преднизолона снижается на 5 мг каждые сутки. В последнее время предлагают так наз. альтернирующее лечение кортикостероидами: препарат назначают через день или три дня в неделю подряд (остальные четыре больной его не получает). При таком лечении меньше угнетается функция надпочечников. Попытки отмены гормонов или снижения доз при длительном лечении ими можно проводить на фоне приёма препаратов, потенцирующих их действие — аскорбиновая к-та, резохин (делагил, плаквенил) и стимулирующих функцию надпочечников (этимизол).
Для профилактики и ликвидации осложнений стероидной терапии необходимо назначать по показаниям анаболические гормоны, препараты калия, мочегонные, щелочи.
Имеются сообщения о попытках лечения Б. а. иммунодепрессантами типа 6-меркаптопурина. Широкое применение этих препаратов пока ограничивается в связи с их токсичностью.
При инфекционной Б. а. в стадии обострения в случаях присоединения пневмонии и других инфекционных процессов необходима антибактериальная терапия. Перед назначением её нужно тщательно расспросить больного об эпизодах лекарственной аллергии. Указания даже на лёгкие реакции исключают применение вызвавшего их препарата. Пенициллин из-за его выраженных антигенных свойств астматикам лучше вообще не назначать. Антибиотики широкого спектра действия и сульфаниламиды пролонгированного действия (сульфадиметоксин и др.) назначаются в обычных дозах на протяжении но крайней мере двух недель. В ходе лечения необходимо тщательное наблюдение. При появлении местных аллергических реакций, кожного зуда, крапивницы, нарастании эозинофилии крови препарат немедленно отменяется. Заменять его можно только препаратом из другой группы, не имеющим сходного химического строения. В стадии ремиссии необходима хирургическая санация таких очагов хрон. инфекции, как гнойные синуситы, хрон. тонзиллит.
В случаях затруднённого откашливания мокроты, особенно при сопутствующем бронхите, отхаркивающие средства необходимы. Лучше всего применять 3% раствор йодида калия по 1 стол. л. 3—4 раза в сутки, в случаях непереносимости йода — хлорид аммония 0,5—1,0 г 3—4 раза в сутки. С осторожностью, учитывая возможность аллергических реакций, можно применять ингаляции растворов ферментов (трипсина, химопсина, дезоксирибонуклеазы). Безопасно и в ряде случаев эффективно назначение ингаляций подогретого до 37° изотонического раствора хлорида натрия (5 —10 мл). Хорошо способствуют откашливанию специальные упражнения в комплексе лечебной гимнастики (см. ниже).
Практически во всех случаях Б. а. показана седативная и транквилизирующая терапия.
При лёгких невротических реакциях достаточно психотерапии. В остальных случаях в зависимости от проявлений (бессонница, чувство страха, плаксивость, раздражительность) показаны малые дозы барбитуратов, малые транквилизаторы (седуксен, элениум, нопатон и др.) в обычных дозировках. Назначение больших транквилизаторов (аминазин и др.) не рекомендуется в связи с их угнетающим действием на дыхательный центр.
В 1967 г. в Англии предложен принципиально новый препарат для длительного лечения Б. а.— интал. Считают, что механизм его действия сводится к ингибиции выделения всех химических медиаторов, вызываемого реакцией антиген — антитело. Наиболее эффективен препарат при атопической форме болезни.
Лечение Б. а. гистаглобулином более эффективно в детском возрасте.
Всем больным Б. а. показана диетотерапия: так наз. гипоаллергенная диета с исключением продуктов с выраженными антигенными свойствами (яйца, цитрусовые, рыба, орехи, земляника), острых, кислых, раздражающих блюд и приправ. Рекомендуется дробное питание — 4—5 раз в день малыми количествами нищи. Больным, для к-рых аллергенами являются пищевые продукты, назначают индивидуальные элиминационные диеты.
Специфическое лечение эффективно в ранних стадиях болезни при отсутствии выраженных осложнений. Хорошо разработана и применяется в условиях специализированных лечебных учреждений специфическая терапия атопической формы Б. а. Она включает прекращение контакта со специфическими аллергенами, где это возможно, и специфическую гипосенсибилизацию (см.).
При условии полноценной специфической диагностики и учёта противопоказаний специфическая терапия даёт хорошие отдалённые результаты в 70—80% случаев атопической Б. а. Наиболее эффективно лечение пыльцевой (сенной) и пылевой (бытовой) астмы.
В качестве специфической терапии инфекционно-аллергической формы заболевания применяется лечение ауто- и гетеровакцинами и бактериальными аллергенами после предварительной специфической диагностики. Эффективность ок. 50%.
Физиотерапевтическое лечение больных Б. а. может проводиться как в период обострения, так и в период ремиссии, в зависимости от тяжести течения и условий лечения (стационар, поликлиника, санаторий).
В период приступов физиотерапия инфекционно-аллергической и атопической форм Б. а. направлена на уменьшение или ликвидацию бронхоспазма, восстановление вентиляционной и дренажной функции бронхо-легочной системы. Для лечения больных с инфекционно-аллергической формой физиотерапию широко применяют в комплексе с другими методами лечения; больным с атопической формой физиотерапия назначается лишь при недостаточной эффективности гипосенсибилизирующей терапии.
В этот период применяют ряд методов лечения, но наиболее эффективными считают воздействия токами и полями высокой, ультравысокой и сверхвысокой частоты, а также ультразвуком. Электрическое поле УВЧ мощностью 80—100 вт применяют на область грудной клетки при переднезаднем или боковом расположении электродов, доза слаботепловая; на курс 6—8 процедур продолжительностью 10—15 мин. ежедневно (см. УВЧ-терапия).
Индуктотермия (см.) проводится на межлопаточную область индуктором — кабелем или диском при силе тока 180—220 ма ежедневно или через день; на курс 10—12 процедур продолжительностью по 10—15 мин. ежедневно.
Микроволновая терапия (см.) мощностью 30—40 вт проводится на межлопаточную зону цилиндрическим излучателем с диаметром 14 или18 см. Расстояние между излучателем и поверхностью кожи 5—7 см; на курс 10-12 процедур по 10—15 мин. ежедневно.
Лечение ультразвуком проводится по схеме. В первый день лечения воздействуют на паравертебральные поля DI — DXII; интенсивность ультразвука 0,2 вт/см2, продолжительность воздействия по 3 мин. на правое и левое поле. На второй день воздействуют на паравертебральные поля по указанной выше методике, а также на VI—VII межреберья (ниже лопаток); интенсивность последнего воздействия 0,4 вт/см2, продолжительность по 2 мин. слева и справа. На третий день к указанным зонам добавляют воздействие на подключичные зоны, интенсивность к-рого 0,2 вт/см2, продолжительность по 1 мин. с каждой стороны. Далее все последующие процедуры проводят без изменений ежедневно в течение 8 дней, а затем через день, общим числом 12 —15 на курс. На зоны воздействия при лечении ультразвуком наносится вазелиновое масло.
С помощью ультразвука можно вводить лекарственные вещества; этот метод называется фонофорезом. У больных Б. а. используется фонофорез гидрокортизона. Для этого на зоны воздействия ультразвуком наносится мазь следующего состава: суспензия гидрокортизона — 5 мл, вазелин и ланолин — по 25 г. Гидрокортизон, введённый методом ультразвука, усиливая влияние последнего, оказывает десенсибилизирующее и противовоспалительное действие. Фонофорез гидрокортизона успешно используется для профилактики осложнений, возникающих у больных Б. а. при отмене кортикостероидных гормонов (см. Ультразвуковая терапия), Для повышения глюкокортикоидной функции надпочечников на место их проекции действуют электромагнитными колебаниями дециметр-волнового диапазона — ДМВ-терапия (см. Микроволновая терапия) или ин-дуктотермией. ДМВ-терапия проводится на уровне DX — LII спереди и сзади на расстоянии 5—10 cv от кожи; интенсивность воздействия 30— 40 вт., продолжительность 7 —10 мин. на поле ежедневно; на курс 16— 18 процедур. Индуктотермия проводится индуктором кабелем вокруг тела на уровне Dx — LIV при силе тока 160—180 ма по 15 мин.; на курс 10—12 процедур по 4 в неделю с перерывами 1—2 дня.
Но мере купирования приступа или при наличии противопоказаний к перечисленным выше воздействиям больным показан электрофорез хлористого кальция, папаверина, эуфиллина, аскорбиновой к-ты, новокаина и др. (см. Электрофорез, лекарственных веществ). Прокладку с рекомендуемым лекарственным веществом помещают на межлопаточную область. Сила тока при этом до 6—8— 10 ма. на курс 10 — 12 процедур через день продолжительностью 15—20 мин. Можно использовать и УФО в эритемных дозах. Чаще применяют облучение грудной клетки по полям; площадь поля 300—400 см2. Интенсивность облучения на первой процедуре 2—3 биодозы на поле, с каждой последующей процедурой интенсивность облучения увеличивается на 1—2 биодозы. В одну процедуру облучают одно поле, всего проводится по три облучения каждого поля Через 1—2 дня (см. Эритемотерапия).
Перечисленные выше процедуры можно проводить в комплексе с ингаляциями бронхолитических, отхаркивающих средств, сульфаниламидов, антибиотиков, ферментов, учитывая индивидуальные особенности больного.
В межприступном периоде инфекционно-аллергической и неинфекционно-аллергической формы Б. а. применяют ингаляции аэрозолей и электроаэрозолей бронхолитических, отхаркивающих и других препаратов. Для лечения вазомоторного ринита, аллергической риносинусопатии показан интраназальный электрофорез хлористого кальция и димедрола. Для воздействии на высшие регулирующие центры нервной системы применяют электросон (см.) при частоте импульсов 10—20 гц ежедневно или через день; на курс 10—15 процедур продолжительностью 20—40 мин. С целью десенсибилизирующего действия и улучшения вентиляции легких применяется аэроионотерапия отрицательными зарядами; на курс 10— 15 процедур по 5—15 мин. ежедневно (см. Аэроионизация). В этот же период показано общеукрепляющее лечение.
Курортное лечение больных Б. а. является одним из этапов комплексной терапии и проводится на курортах с горным климатом (Ан-Таш, Кисловодск, Курьи, Нальчик, Сурами, Цеми, Чолпон-Ата, Шови, Шуша), морским (Алушта, Геленджик, Ялта) и в местных санаториях для лечения больных с заболеваниями легких нетуберкулезного характера (санаторий «Барнаульский» в Алтайском крае, «Жолинский» — Горьковской области, «Черная речка» — Ленинградской области, «Ивантеевка» — Московской области, «Солнечный» — Челябинской области, «Черемшаны» — Саратовской области, «Шиванда» — Читинской области и др.).
Курортное лечение в условиях горного климата показано больным атопической формой Б. а. независимо от стадии заболевания, больным инфекционно-аллергической формой — при отсутствии выраженной эмфиземы лёгких и обострения воспалительного процесса. Лицам с выраженной лёгочной недостаточностью и признаками затянувшегося воспалительного процесса в лёгких, но без частых тяжёлых приступов удушья, без признаков грибковой аллергии и высокой чувствительности к физическим факторам (влажности, инсоляции) показано лечение на приморских курортах. При выборе периода года для курортного лечения учитывается степень метеотропности больных.
Противопоказанием для лечения больных Б. а. на климатических курортах являются: общие противопоказания, исключающие направление больных на курорт, частые приступы удушья при инфекционно-аллергической форме Б. а., длительное применение больших доз кортикостероидов, активация воспалительного процесса в органах дыхания на фоне значительных органических изменений в легких и декомпенсация лёгочного сердца.
Лечение на местных курортах следует рекомендовать больным с тяжёлым течением заболевания с целью закрепления эффекта медикаментозного лечения, а также лицам с нестойкой ремиссией и наклонностью к частым обострениям воспалительного процесса в лёгких.
Особенности курортного лечения больных Б. а. заключаются в суммирующем действии климата, терренкура и минеральных вод, различных на разных курортах. Первостепенное значение принадлежит климатическому фактору. Климатические горные курорты и курорты побережья являются круглогодичными лечебными базами и обладают высокой способностью реабилитации больных. Эффективность лечения на местных курортах с обычным для больных климатом обеспечивается чистотой воздуха, отсутствием в нем веществ, раздражающих дыхательный аппарат, и аллергенов, находящихся в обычных жилищах и производственных условиях. Положительное действие климата побережья обусловлено чистотой воздуха, наличием в нем аэрозолей, различных солей и стимуляцией термоадаптационных механизмов больных. Следует, однако, учесть, что в условиях высокой влажности побережья возможно усиление «патогенности» нек-рых аллергенов (домашней пыли, грибков), а чрезмерная ультрафиолетовая радиация может способствовать усилению сенсибилизации. Горный климат благодаря пониженному атмосферному давлению, суточным колебаниям температуры воздуха и отсутствию аллергенов способствует активации приспособительных механизмов аппарата внешнего дыхания и кровообращения, усилению глюкокортикоидной функции коры надпочечников и снижению специфической сенсибилизации больных.
Терапевтический эффект климатолечения возрастает от применения терренкура и лечебной гимнастики, направленных на снижение гипервентиляции легких, нормализацию соотношения фазы вдоха и выдоха и развитие диафрагмального типа дыхания. Характер физической нагрузки должен быть адекватен степени тренированности больных и состоянию функции внешнего дыхания. Дальние прогулки по маршрутам с большим подъёмом показаны лишь больным со стойкой ремиссией при отсутствии эмфиземы лёгких.
На климатобальнеологических курортах с успехом применяется бальнеолечение. Действие этого вида лечения связано со сложными нейрогуморальными механизмами. Бальнеолечение показано больным Б. а. при отсутствии выраженной лёгочной недостаточности, обусловленной эмфиземой лёгких и хрон. воспалительным процессом в бронхо-лёгочном аппарате, а также при отсутствии обострения хрон. воспалительного процесса. Углекислые гидрокарбонатно-натриевые воды повышают гистаминопектические свойства сыворотки крови у больных аллергическими заболеваниями. Минеральные воды, содержащие серу, обладают противовоспалительным действием, поэтому они показаны больным Б. а. с хрон. воспалительным процессом в бронхолегочном аппарате в период ремиссии. Углекислая гидрокарбонатно-сульфатно-кальциево-магниево-натриевая вода (Кисловодский курорт) способствует повышению бронхиальной проходимости и возрастанию резервных возможностей аппарата внешнего дыхания. Одним из видов лечения на бальнеологических курортах являются ингаляции аэрозолей минеральной воды, к-рые показаны в межприступном периоде независимо от формы заболевания.
Повышает эффект курортного лечения применение специфической гипосенсибилизации неинфекционными и инфекционными аллергенами. Если этот вид лечения проводился до приезда на курорт, его следует продолжать, но с учётом того, что порог чувствительности больных к аллергенам в условиях курорта обычно снижается.
В ряде стран (СССР, Польша) для лечения ранних стадий Б. а., особенно у детей, с успехом используется лечение в соляных шахтах (отработанных), с организацией санаториев вблизи шахт и применением климатотерапии. Курортное лечение больных Б. а. проводится в комплексе с другими методами лечения.
Лечебная физкультура является обязательной частью комплексного лечения Б. а. у больных любого возраста. Она помогает восстановить расстроенные функции дыхания, способствует отделению мокроты, предупреждает развитие или прогрессирование эмфиземы лёгких, деформаций грудной клетки и позвоночника, повышает сопротивляемость организма, укрепляет нервную систему.
Лечебная физкультура показана в межприступном периоде болезни. Противопоказаниями могут быть обострение болезненного процесса, повышение температуры, появление тяжёлых осложнений.
Из форм лечебной физкультуры используются: лечебная гимнастика, дозированная ходьба, гигиеническая гимнастика, а при занятиях с детьми также игры и имитационные упражнения. Занятия лечебной гимнастикой проводятся в леч.-проф. учреждениях (больница, поликлиника, санаторий) и в домашних условиях.
Особенностью методики лечебной гимнастики является применение специальных дыхательных упражнений: упражнения с акцентом на удлинённый выдох, упражнения для укрепления основной и вспомогательной дыхательной мускулатуры, для развития диафрагмального дыхания, а также упражнения с громким произношением гласных звуков у, о, а и согласных ф, с, ш. Большое значение имеют общеукрепляющие упражнения с постепенно возрастающей нагрузкой (использование дозированной ходьбы, бега, нек-рых упражнений спортивного характера).
Занятия проводятся индивидуаль¬но с каждым больным или с небольшой группой из 3—5 больных. У детей организованные занятия лечебной гимнастикой по специальной методике можно начинать с 4-летнего возраста. Продолжительность курса лечения в условиях поликлиники должна быть не менее 6 мес. При посещении кабинета лечебной физкультуры 3 раза в неделю.
Помимо гимнастики, полезны массаж грудной клетки, плавание, прогулки, особенно перед сном, закаливание. Приём солнечных ванн не рекомендуется. В периоды длительных ремиссий показаны плавание, катание на коньках, ходьба на лыжах, гребля, туризм на небольшие расстояния. Участие в спортивных соревнованиях запрещается до полного выздоровления. Рекомендуются ежедневные занятия гимнастикой в домашних условиях. Лечебная гимнастика должна постепенно перейти в общую физкультуру и быть обязательным элементом всей дальнейшей жизни больного.
Хирургическое лечение иногда применяют в случаях неэффективности консервативной терапии Б. а. Чётких показаний и противопоказаний к хирургическому лечению ещё не выработано. Хирургические вмешательства при Б. а. могут быть разделены на 4 вида: тканевая терапия, операции на вегетативной нервной системе в шейном и грудном отделе, реимплантация лёгкого и операции на синокаротидной зоне.
Метод тканевой терапии, предложенный В. П. Филатовым (1939) и видоизменённый Г. Е. Румянцевым (1951) и др., в наст, время не применяется ввиду малой эффективности.
Первую операцию на вегетативной нервной системе при Б. а. выполнил Кюммель (Kiimmel) в 1923 г. Он удалил верхний шейный симпатический узел у четырёх больных. В последующие годы И. И. Греков (1925), В. С. Левит (1926) выполнили двухэтапную операцию — симпатэктомию, а затем ваготомию. Позднее Мисколл и Ровенстайн (L. Miscall, Е. A. Rovenstine, 1943—1950) в целях более полного прерывания рефлекторной дуги между вегетативной нервной системой и лёгкими стали применять удаление 3—4 грудных ганглиев. Однако результаты этих операций были неудовлетворительными.
В 1964 г. Е. Н. Мешалкин применил новый метод хирургического лечения Б. а.— реимилантацию легкого. Изучение ближайших и отдалённых результатов 20 реимплантаций лёгкого показало, что эта опасная и сложная операция не решает проблемы хирургического лечения Б. а.
Наибольшее распространение получили операции на синокаротидной зоне в различных модификациях: гломэктомия, гломэктомия с денервацией и последующей алкоголизацией синокаротидной зоны, алкоголизация синокаротидной зоны, резекция синусного нерва.
Впервые удаление каротидного гломуса (см.) у больных с Б. а. выполнил Накаяма (К. Nakayama) в 1942 г. Из 3914 больных, перенесших гломэктомию, положительные результаты (заметное или незначительное улучшение) выявлены у 2535 больных, что составляет 64,7% (1958, 1961, 1962).
По данным Е. С. Карашурова (1969), результаты гломэктомии в сроки до 7 лет следующие: ремиссия и значительное улучшение у 32,6— 44,5% больных, улучшение у 33-41,8%, эффекта не получено у 22-26,7% больных.
Операция гломэктомии может выполняться под местной анестезией, но лучше под наркозом. Разрез кожи длиной ок. 5 см производят вдоль внутреннего края грудино-ключично-сосцевидной мышцы. Середина разреза должна быть на уровне верхнего края перстневидного хряща, в проекции деления общей сонной артерии. После рассечения подкожной клетчатки и подкожной мышцы раздвигают ткани до фасции, окутывающей сосудисто-нервный пучок. После продольного вскрытия фасции диссектором выделяют общую сонную артерию и её ветви.
Затем удаляют гломус (см.), предварительно перевязывая питающую его небольшую артерию. Рану послойно ушивают, оставляя на сутки резиновую полоску.
После операции в случаях затрудненного дыхания назначают бронхолитические средства. Дозы стероидных гормонов, если они применялись до операции, постепенно уменьшают.
Основные социально-гигиенические мероприятия по профилактике Б. а.— улучшение условий труда и быта, борьба с загрязнением воздуха, курением, правильная организация труда и отдыха, разумные приёмы закаливания организма. Большое значение имеет: ограничение вакцинаций для людей с аллергической конституцией; диспансерное наблюдение и рациональное лечение больных с предастматическими заболеваниями — хрон. бронхитом, хрон. пневмонией, аллергическими, полипозными и гнойными заболеваниями верхних дыхательных путей; специфическая терапия сенной лихорадки и круглогодичного аллергического ринита.
Для конституциональных аллергиков важную роль играет выбор профессии — им противопоказаны профессии фармацевтов, химиков, не рекомендуется работа на фармацевтических заводах, в хлебопекарнях, на производстве натурального шелка, пластмасс, хлопкообрабатывающих, шерстепрядильных и некоторых других предприятиях.
Особенности бронхиальной астмы в пожилом и старческом возрасте |
В пожилом и старческом возрасте в результате хрон. воспалительных процессов в дыхательных путях (хрон. бронхит, хрон. неспецифическая пневмония) развивается, как правило, инфекционно-аллергическая форма болезни. Возрастные изменения нервной, эндокринной систем и особенности реактивности организма, с одной стороны, создают определённое предрасположение к возникновению заболевания при наличии сенсибилизации, с другой — определяют менее острое, сглаженное клиническое течение.
В большинстве случаев Б. а. у таких больных проявляется состоянием постоянного затруднённого дыхания с периодическим возникновением приступов удушья. При этом, как правило, в лёгких обнаруживается хрон. воспалительный процесс. Характерный приступ Б. а. на фоне полного здоровья у пожилых и старых людей встречается крайне редко. Обострение заболевания в основном обусловлено активацией хрон. воспалительного процесса в лёгких или верхних дыхательных путях. Провоцирующим моментом является и физическое напряжение.
Течение Б. а. у таких больных прогрессирующее. Хрон. воспалительные процессы в лёгких обусловливают быстрое прогрессирование обтурационной эмфиземы с последующим развитием лёгочно-сердечной недостаточности. Как следствие легочной недостаточности во время приступа наблюдается учащение дыхания. В ряде случаев развивается острая сердечная недостаточность, связанная с рефлекторным спазмом коронарных сосудов, повышением давления в системе лёгочной артерии, на фоне уже существующего возрастного ослабления сократительной способности миокарда. Этому в значительной степени способствует возникающая во время приступа гипоксия. Тактика лечения Б. а. в пожилом и старческом возрасте имеет нек-рые особенности. Во время приступа Б. а. в комплекс терапевтических мероприятий необходимо всегда включать сердечно-сосудистые средства, т. к. в силу возрастных изменений сердечно-сосудистой системы у людей старших возрастов легко возникает недостаточность кровообращения. Показана оксигенотерапия. Для снятия бронхоспазма, как во время приступа, так и в межприступном периоде, предпочтение следует отдавать препаратам ксантинового ряда (эуфиллин, синтофиллин, аминофиллин и т. д.).
Введение адреналина обычно обеспечивает быстрое снятие бронхоспазма и тем самым купирование приступа, однако необходима осторожность при его назначении, т. к. он часто вызывает выраженные изменения сердечно-сосудистой системы — длительный подъем артериального давления, перегрузку левого желудочка сердца, различные виды нарушения функции возбудимости, нарушение мозгового кровообращения. Доза адреналина не должна превышать 0,3—0,5 мл в разведении 1 : 1000. Прежде чем применять адреналин, следует ввести эфедрин, назначить препараты изопропил-норадреналина, к-рые в значительно меньшей степени оказывают влияние на гемодинамику.
Особого внимания заслуживает назначение различных бронхолитических смесей в виде аэрозолей. Применения атропина следует избегать, т. к. он способствует образованию вязкой мокроты, к-рая у пожилых больных отделяется с трудом, и это может привести к закупорке бронха с последующим развитием ателектаза. Применение наркотиков (морфина, промедола, пантопона и др.) противопоказано, потому что они могут легко привести к угнетению дыхательного центра.
Гормональная терапия (кортизон, гидрокортизон и их производные) даёт хороший эффект как в отношении купирования острого приступа, так и в его предупреждении. Однако из-за частого развития побочных явлений (повышение артериального давления, обострение скрыто протекающего диабета, появление наклонности к тромбообразованию, развитие гипокалиемии, прогрессирование возрастного остеопороза) кортикостероиды следует назначать с большой осторожностью: их дозы должны быть в 2—3 раза меньшими, чем для молодых, а длительность приёма не более трёх недель. Менее опасно введение гормональных препаратов в виде аэрозолей.
Заслуживает внимания применение йодистого калия. При выраженном беспокойстве показан приём малых транквилизаторов. Следует помнить, что приём барбитуратов у пожилых и старых людей может вызвать повышенную возбудимость, угнетение дыхательного центра.
Специфическая гипосенсибилизация у лиц пожилого и старческого возраста проводится редко.
Большое значение следует придавать лечебной физкультуре, дыхательной гимнастике. Выбор курортного лечения, как и объем физической активности, должен решаться всегда индивидуально.
В последние десятилетия у детей, как и у взрослых, отмечается рост заболеваемости Б. а. В наст, время в СССР, по данным С. Г. Звягинцевой, С. Ю. Каганова, Н. А. Тюрина и других авторов, она составляет примерно 3 на 1000 детского населения. Обычно дети заболевают Б. а. в возрасте 2—4 лет, причем атопической (неинфекционно-аллергической) формой несколько чаще в возрасте до 3 лет, а инфекционно-аллергической в более старшем возрасте. Выделение инфекционно-аллергической и атопической форм у детей нередко является условным. Так, у больных с атопической формой Б. а. приступы удушья в дальнейшем могут возникать и под влиянием инфекционных (чаще респираторных) заболеваний, т. е. развивается поливалентная аллергия. В подобных случаях говорят о смешанной форме Б. а. Патологическая анатомия Б. а. у детей при длительном течении заболевания не отличается от таковой у взрослых.
Клиническая картина. Появлению первых приступов Б. а. у детей нередко предшествует предастма: повторные респираторные заболевания, протекающие на фоне аллергии (экссудативно-катаральный диатез, крапивница, эозинофилия и т. п.) или сопровождающиеся астмоидным синдромом. Наиболее отчётливо предастма выражена у детей с инфекционно-аллергической формой болезни. Соответствующее лечение в этом периоде может способствовать предупреждению заболевания Б. а.
Непосредственной причиной первого приступа Б. а., как правило, являются заболевания верхних дыхательных путей, бронхит, пневмония, реже — пищевые аллергены, инъекции сывороток или вакцин, психические, физические травмы и др.
Приступы Б. а. у детей независимо от формы обычно развиваются постепенно, в течение нескольких часов или дней, благодаря чему можно выделить период предвестников приступа: изменение поведения (возбуждение, чрезмерная подвижность или, наоборот, вялость, сонливость), насморк аллергического характера, зуд в носу, чиханье или навязчивый кашель, легко возникает одышка. В дальнейшем, если не удаётся предупредить ухудшение состояния, развивается приступ удушья.
Во время приступа положение больного обычно вынужденное, полусидячее; выражение лица и глаз испуганное, зрачки расширены. Кожа бледно-серая, отмечается цианоз вокруг рта, акроцианоз.
Грудная клетка резко вздута, плечи приподняты; наблюдается втяжение грудной клетки ниже сосков; развёрнутые рёберные дуги.
Дыхание учащено (у детей раннего возраста до 70—80 дыханий в минуту), с несколько затруднённым вдохом и значительно затруднённым выдохом. Выдох продолжительный шумный, сопровождается сухими свистящими хрипами. Кашель может быть редким, но в конце приступа обычно усиливается; густая, вязкая, тягучая мокрота отделяется с большим трудом. У детей в ней редко определяются спирали Куршманна и кристаллы Шарко — Лейдена, а эозинофилы содержатся в значительном количестве.
 |
 |
 |
 |
 |
 |
При перкуссии отмечается высокий коробочный звук с нек-рым укорочением в паравертебральных отделах; аускультативно дыхание ослабленное, сухие свистящие хрипы на выдохе; у детей раннего возраста нередко прослушиваются и влажные средне- и мелкопузырчатые хрипы в фазе вдоха.
Пульс частый, на высоте приступа удушья во время вдоха наполнение пульса уменьшается, что может производить впечатление аритмии. Артериальное давление определяется в пределах верхней границы нормы; сердце расположено срединно, границы его определяются с трудом из-за эмфиземы лёгких; тоны сердца резко приглушены. Печень выступает из подреберья на 2 — 4 см.
На ЭКГ определяется тахикардия, отклонение электрической оси сердца вправо, высокий зубец Р во II — III отведениях, сниженные зубцы Т, признаки повышения давления в системе лёгочной артерии и нарушения восстановительных процессов миокарда.
Тяжёлое состояние, обусловленное приступом удушья, под влиянием лечения постепенно улучшается: дыхание становится более свободным, мокрота отделяется легче.
В после приступном периоде в течение нескольких дней или недель происходит обратное развитие изменений в органах дыхания и кровообращения, возникших вследствие приступа.
Нередко на фоне органических изменений в лёгких (хрон. пневмония) у детей наблюдается развитие астматического состояния.
Из осложнений приступа Б. а. следует отметить ателектазы лёгких, пневмонию, значительно реже интерстициальную и подкожную эмфизему, спонтанный пневмоторакс. При длительном и тяжёлом течении Б. а. в сочетании с хрон. бронхо-лёгочным процессом возможно развитие хрон. лёгочного сердца.
Смертельный исход может наступить от асфиксии во время приступа удушья, реже — вследствие анафилактического шока, гипофункции надпочечников.
Диагноз ставится на основании анамнеза, клинико-лабораторных и рентгенологических данных, а также результатов кожных аллергических проб.
Б. а. у детей необходимо дифференцировать с бронхиолитом, пневмонией, протекающей с астмоидным синдромом, врожденными энзимопатиями (муковисцидоз, дефицит α1-антитрипсина и др.), инородными телами, аномалиями развития и опухолями дыхательных путей; затруднённое дыхание у детей может также возникать ввиду сдавления трахеи и бронхов увеличенными лимф, узлами и вилочковой железой.
Прогноз
Своевременно начатое комплексное, систематически проводимое этапное лечение (стационар— санаторий — поликлиника — лесная школа) у большинства детей приводит к улучшению состояния и прекращению приступов удушья. У нек-рых больных, однако, улучшения состояния не наблюдается.
Лечение
Для купирования приступа Б. а. у детей применяют те же средства, что и у взрослых (в соответствующих дозах). Особое внимание следует обратить на лёгкие приступы и приступы средней тяжести, чтобы не допустить их перехода в тяжёлые, угрожающие жизни. Для этого при появлении первых симптомов приступа применяют бронхолитические средства в форме порошков, таблеток, суппозиториев или ингаляций; рекомендуется поставить банки, сделать ножную и ручную горячую ванну, закапать в нос 3% раствор эфедрина гидрохлорида. Необходимо успокоить ребёнка, отвлечь его внимание игрушками, книгами, обеспечить хороший доступ свежего воздуха.
В более тяжёлых случаях переходят на подкожные инъекции растворов адреналина (0,1% по 0,15 — 0,2 мл на инъекцию), эфедрина гидрохлорида или внутривенные (лучше капельные) введения раствора эуфиллина (теофиллина) в изотоническом растворе глюкозы или хлорида натрия. Из препаратов, улучшающих функцию органов кровообращения, можно рекомендовать инъекции кордиамина, АТФ, внутривенные вливания коргликона, кокарбоксилазы; показано назначение витамина С.
Вдыхание кислорода рекомендуется лишь при тяжёлом и длительном астматическом состоянии; в других случаях предпочтительнее свежий прохладный воздух. При невозможности добиться ликвидации приступа астмы с помощью указанных средств назначают глюкокортикоиды (гидрокортизон, преднизолон и др.) внутривенно или внутримышечно.
При угрожающей асфиксии и развитии ателектаза показана лечебная бронхоскопия, к-рая может быть произведена только в специальных условиях (отделение реанимации) под общим наркозом с применением мышечных релаксантов врачом, хорошо владеющим техникой бронхоскопии у детей. При бронхоскопии отсасывают слизь из бронхов и интратрахеально вводят бронхолитические средства.
Т. к. приступы Б. а. у детей нередко сопровождаются бронхо-лёгочным инфекционным процессом, обострением хронических гнойных очагов (тонзиллит, гайморит, холецистит и др.), в подобных случаях показано назначение антибактериальных препаратов.
В межприступном периоде детям, так же как и взрослым, показано комплексное лечение Б. а., включающее специфическую и неспецифическую (гистаглобулин) гипосенсибилизацию, физиотерапию, лечебную физкультуру, соблюдение режима и диеты, санацию хрон. очагов инфекции, санаторно-курортное лечение.
Курортное лечение детей и подростков, страдающих Б. а., проводится на курортах Южного берега Крыма, в Анапе, Кабардинке, Кисловодске. Лечение в местных санаториях целесообразно проводить непосредственно после обострения заболевания.
Показания для курортного лечения детей определяются характером клинического течения болезни и климатогеографическими условиями курорта. Обычно оно показано больным с атопической и инфекционно-аллергической Б. а., при отсутствии частых приступов удушья и хрон. пневмонии II и III стадии, после санации очагов инфекции. Климатолечение оказывает гипосенсибилизирующее действие и способствует закаливанию организма детей. С этой целью в хорошую погоду применяются строго дозированные воздушные и солнечные ванны. Если приезд на курорт не вызвал активации воспалительного процесса в легких, назначается бальнеолечение, а на курортах морских побережий — морские купания. Лечебная гимнастика, прогулки, игры способствуют нормализации вентиляции легких, укреплению дыхательной мускулатуры и укреплению нервной системы.
Профилактика Б. а. у детей состоит в снижении возможности сенсибилизации организма и предупреждении заболеваний органов дыхания: закаливание и занятия физкультурой с раннего детства, раннее выявление экссудативного диатеза, исключение из рациона сильных пищевых аллергенов, строгое соблюдение противопоказаний при проведении профилактических прививок. Необходимо своевременное и рациональное лечение детей с предастмой.
|
Адрианова Н.В.; Злыдников Д.М.; Зонис Я.М.; Иванов С.М.; Каменкер С.М.; Кодолова И.М.; Коркушко О.В.; Мартынов И.В.; Петров В.И.; Трещинский А.И.; Тюрин Н.А.; Шеина А.Н. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Бронхаденит |
⇓ Полный свод знаний. Том первый А. ⇓ |
Бронхиальный свищ ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |