Гепатит вирусный |
||
 |
 |
Оглавление
|
Гепатит вирусныйГепатит вирусный (hepatitis; греческий hepar, hepat [os] печень + +-itis) — острая инфекционная болезнь с преимущественным поражением ретикулоэндотелиальной системы пищеварительного тракта, печени, характеризующаяся интоксикацией и часто протекающая с желтухой. Оглавление Географическое распространение По рекомендации ВОЗ, под термином «гепатит вирусный» объединяют два заболевания, у которых есть существенные эпидемиологический, клинический, и другие различия (таблица 1): гепатит А, имевший более 40 синонимов (болезнь Боткина, инфекционный гепатит, эпидемический гепатит, катаральная желтуха и другие) и гепатит В, также имевший большое количество синонимов (сывороточный гепатит, парентеральный гепатит, инокуляционный гепатит, посттрансфузионный гепатит, прививочная желтуха, шприцевая желтуха и другие). Вирусные гепатиты собак (болезнь Рубарта), эпизоотический гепатит рогатого скота (лихорадка долины Рифт), инфекционная анемия лошадей составляют этиологически самостоятельную группу. Поражения печени при других нозологический формах вирусной этиологии, например, при жёлтой лихорадке, описываются в соответствующих статьях. Исторический очеркГепатит вирусный описан ещё Гиппократом, который указывал на заразную форму желтухи. Многочисленные описания болезни принадлежат военным врачам в 18 и 19 веков Фрелих (Frohiich) в 1879 год писал о 34 эпидемиях желтухи, называя её армейской болезнью. Массовая заболеваемость Гепатит вирусный после прививок привлекла внимание врачей начиная с 1885 год, когда в Германии после вакцинации против оспы Гепатит вирусный заболел 191 человек., из 1289 привитых. В 1883 год С. П. Боткин пришёл к убеждению, что катаральная желтуха, которую прежде считали за желудочно-кишечного катар с механической задержкой желчи, на самом деле есть только один из симптомов общего заболевания. В лекциях С. П. Боткина содержатся также указания на возможность безжелтушного течения гепатита, на взаимосвязь его с острой жёлтой атрофией печени. Поскольку С. П. Боткин первым предположил инфекционную природу Гепатит вирусный и первым выделил его в самостоятельную нозологический форму, по инициативе А. А. Киселя, эта болезнь по праву получила в нашей стране название «болезнь Боткина». |
В 1926 год шведский, врачи описали эпидемиологическом желтуху среди больных диабетической клинический и предположили, что постинокуляционный гепатит передаётся инфицированными медицинский инструментами и отличается от инфекционного гепатита длительным инкубационным периодом. Авторы указали также на возможное существование двух различных возбудителей болезни [Флаум (A. Flaum) с соавторами].
 |
 |
 |
Экспериментальное обоснование вирусной этиологии болезни дали в 1937 год Финдли и Мак-Коллум (G. Findlay, R. McCollum) при анализе вспышки желтухи после иммунизации против жёлтой лихорадки, а в 1938 г. Мак-Налти и Проперт (A. McNalty, Propert) — при вакцинации против кори. Убедительные данные об инокуляционном механизме передачи были получены П. Г. Сергиевым и Е. М. Танеевым с соавторами (1940) при изучении вспышки желтухи в 1939 г. на черноморском побережье после вакцинации против лихорадки паппатачи.
Наиболее крупная эпидемия гепатита В произошла в США в 1942 год, когда всем военнослужащим армии и флота была привита вакцина против жёлтой лихорадки. Из 2,5 миллионов привитых Гепатит вирусный заболело 51 337 человек после инкубационного периода, длившегося от 40 до 120 дней. Причиной заражения послужила включённая в вакцины донорская сыворотка.
Вирусная природа гепатита В была подтверждена исследованиями на добровольцах американский Учёными Камероном (J. Cameron, 1943), Мак-Коллумом (1944), Хэвенсом (W. Havens, 1945) и другие.
Географическое распространение
Гепатит вирусный практически распространён повсеместно, во всех странах и на всех континентах. Заболеваемость Гепатит вирусный варьирует от спорадических случаев до эпидемий, а возможно, и до пандемий, особенно в военные годы.
Считается, что первая пандемия имела место в 1915—1923 годы. Вторая пандемия (1937—1945) была связана со второй мировой войной и распространилась на все страны мира. В послевоенные годы возникла и распространяется третья пандемия, которая то затухает, то вновь разгорается.
По данным ВОЗ (серия технических докладов 512, 1973), частота обнаружения антигена гепатита В у практически здоровых лиц из Северный Америки и Западный Европы составляет 0,1 — 0,6% по сравнению с 5—20% у лиц из стран Западный Африки, Юго-Восточной Азии и Дальнего Востока.
Если учесть, что обнаружение антигена свидетельствует о наличии инфекции у человека, то приведённые цифры подтверждают значительное распространение гепатита В среди населения всех стран мира. По официальным данным, в 1972 год в Канаде зарегистрировано 7344 заболевания, в Сальвадоре — 3990, Перу — 4592, Чили — 2458, Венесуэле — 1853, Аргентине (1971 год) — 8143. Однако официальные сведения о заболеваемости Гепатит вирусный, сообщаемые ВОЗ, представлены, по-видимому, заниженными. Это может быть объяснено неполной регистрацией больных. Так, Гасснер и Гроб (М. Gassner, P. Grob), приводя статистические данные по Швейцарии, указывают, что в целом по стране регистрируется лишь каждое десятое заболевание Гепатит вирусный. Следует считать достаточно достоверными и близкими к истинным сведения о заболевании Гепатит вирусный в социалистических странах. В 1971 год в Румынии зарегистрировано 58 429 случаев, в ГДР — 19 935, Венгрии — 9473, в 1972 год в Польше — 84 729, Чехословакии — 17 162, Болгарии— 14 895 случаев.
 |
 |
 |
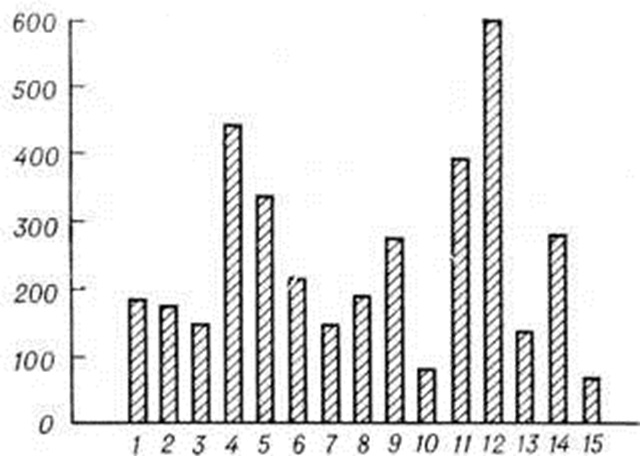
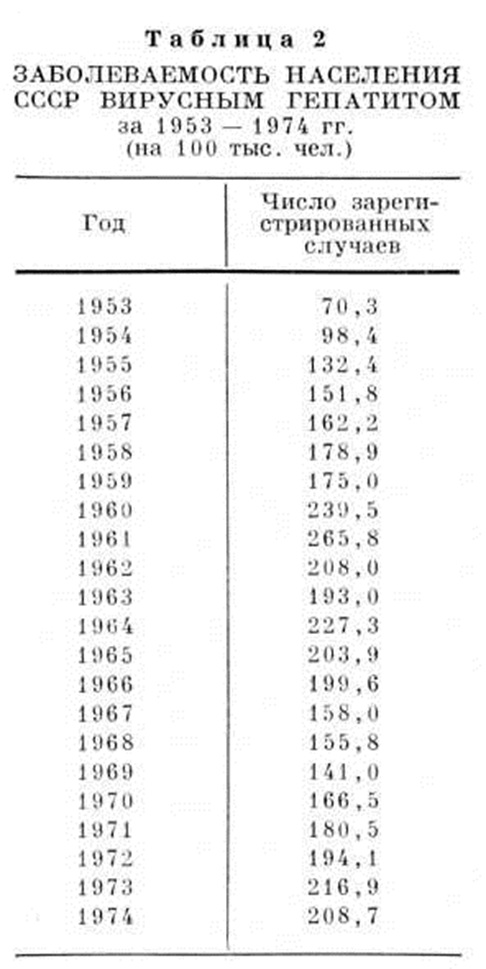
В Советском Союзе заболеваемость Гепатит вирусный также занимает значительное место (табл. 2). Заболеваемость выше в республиках Средней Азии (рисунок 1).
Этиология
Вирус — возбудитель Гепатит вирусный в чистой культуре не выделен. До 1967 год считалось, что лишь человек восприимчив к гепатиту А, поэтому первое сообщение Дейнхардта (F. Deinharclt) и сотрудники о воспроизведении экспериментального гепатита у южноамериканских обезьян мармозет (Saguinus mystax) при заражении их сывороткой крови больного было встречено с недоверием. Последующие исследования подтвердили восприимчивость мармозет и возможность переноса инфекции на этих животных путём пассажей. Мармозет удаётся заразить не только сывороткой крови больного, но и фильтратом фекалий. Специфичность выделенного вируса доказывается нейтрализацией его антителами, находящимися в сыворотках людей, переболевших гепатитом А.
Выделено два штамма вируса гепатита А, отличающихся реакцией на некоторые физико-химические агенты (MS и CR—326).
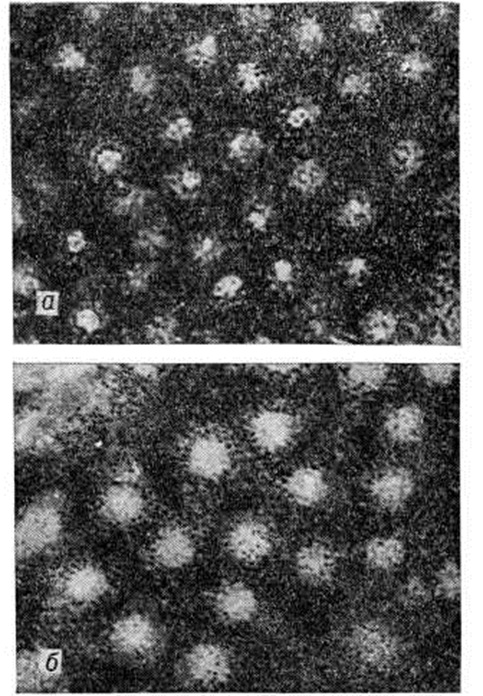
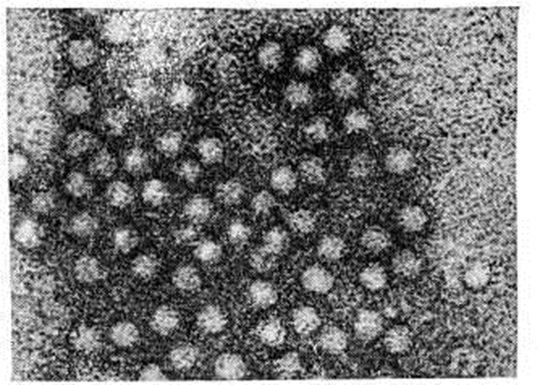
По данным Хиллемана (М. Hilleman) и сотрудники, вирус-штамм CR—326 (рисунок 2) содержит РНК, инактивируется ультрафиолетовыми лучами и раствором формалина (1 : 4000 в течение 3 дней при t° 37°). Авторы относят его к категории кишечных вирусов.
Используется и метод иммунной электронной микроскопии для прямого обнаружения вируса гепатита А (рисунок 3) в фекалиях больных [Файнстоун (S. Feinstone) с сотрудники, который заключается в соединении специально обработанного ультрафильтрата фекалий больных с антителами сывороток реконвалесцентов, осаждении в суперцентрифуге, контрастировании фосфорно-вольфрамовой кислотой и последующем просмотре при высокой разрешающей силе микроскопа. Гравелль (С. Gravelle) считает, что указанный метод даёт отчётливые результаты при исследовании фекалий больных гепатитом А и обнаруживает вирусоподобные частицы сферической формы размером 27 нанометров, что совпадает с результатами исследования на мармозетах. А. К. Шубладзе и сотрудники обнаружили вирус в лейкоцитах крови больных; при этом выявили в клетках структурные повреждения хромосом, подавление митотической активности и способность к бласттрансформации. Авторам удалось перенести вирус с лейкоцитов больных на лейкоциты здоровых доноров in vitro, Вирусная этиология гепатита В также имеет веские доказательства (фильтруемость и инфекционность фильтратов для человека). Весьма важным в изучении этиологии гепатита В было открытие австралийского антигена (смотри), описанного Бламбергом (В. S. Blumberg) в 1964 год вначале как белка, преципитирующего с антителами крови больного гемофилией, получившего многократную гемотрансфузию, а затем как антигена, который регулярно находят в крови больных гепатитом В.
Несмотря на то что нет единого мнения относительно идентичности вируса и австралийского антигена, последний имеет бесспорное диагностическое значение и используется для дифференциации гепатита А от гепатита В.
В СССР первые публикации об австралийском антигене появились в 1971 год Е. А. Пакторис и соавторами (1972) пришли к выводу, что наличие его весьма специфично и что он наиболее часто обнаруживается в первые дни болезни. В последующие годы определение этого антигена используется для диагностики Гепатит вирусный многими лабораториями нашей страны. Р. А. Канторович и соавторами подтвердили ранее известные факты о связи антигена с гепатитом и сообщили о выявлении антигена у детей с болезнью Дауна (30%) и с меньшей частотой при других хронический заболеваниях (в частности, гемофилии). Австралийский антиген обнаружен также у доноров (0,5%). Можно согласиться с Е. А. Пакторисом о специфичности австралийского антигена при гепатите В, а наличие его при других формах хронический патологии, вероятно, связано с нераспознанным гепатитом В или вирусоносительством.
Регулярность обнаружения австралийского антигена в крови больного и носителей предполагает идентичность вируса гепатита В с этим антигеном, что находит подтверждение в совпадении высокой инфекционности сыворотки больных с концентрацией антигена, наличии его в ядрах клеток печени при биопсиях и аутопсиях, в невосприимчивости людей с высоким уровнем антител к нему при их заражении инфекционной сывороткой больных гепатитом В.
Тщательными морфологически исследованиями установлена преимущественно сферическая форма частиц австралийского антигена, размером 42 нанометров, с наружной белковой оболочкой и внутренней более плотной сердцевиной — нуклеокапсидом.
Эпидемиология
Источником инфекции при Гепатит вирусный является только человек — больной или вирусоноситель.
При гепатите А наибольшую эпидемиологическом опасность представляют больные безжелтушными и субклиническими (инапарантными, стёртыми) формами болезни, поскольку они составляют большинство больных гепатитом А.
 |
 |
 |
Рис. 2. | ||
У больных вирус содержится в фекалиях, крови и моче. Хэвенс и Пол (W. Havens, J. Paul), Кругман (S. Krugman) и соавторами сообщили, что вирус в фекалиях больных чаще всего обнаруживается в инкубационный период. Вирус выделяется не только из содержимого кишечника, но и из крови, хотя и с меньшей регулярностью.
Серьёзное эпидемиологическом значение имеют и вирусоносители. Основным источником возбудителя инфекции служат дети, среди которых чаще всего наблюдается бессимптомное носительство (смотри Носительство возбудителей инфекции), Число нераспознанных форм гепатита А, протекающих без типичных клин, симптомов, а также вирусоносителей значительно превышает число клинически выраженных форм гепатита.
Гепатит А относится к группе кишечных инфекционных болезней и передаётся от больного (носителя) здоровому через заражённые фекалиями воду, пищевые продукты и при непосредственном контакте. Не исключается также роль мух в механической передаче вируса. Международная группа экспертов ВОЗ считает, что обычно вспышки чаще всего начинаются из-за фекального загрязнения воды и пищи. Однако распространение обычно происходит контактным путём. Описано много водных эпидемий гепатита А. Наиболее крупная из них наблюдалась в Индии (Дели) в 1951 год, когда в результате аварийного проникновения канализационных вод в водопровод гепатитом А заболело более 30 000 человек.
Некоторые исследователи считают, что гепатит А передаётся и воздушнокапельным путём, хотя экспериментально это и не подтверждено. По мнению Международной группы экспертов ВОЗ, воздушно-капельная инфекция, вероятно, встречается редко. Доказана возможность при гепатите А передачи инфекции парентеральным путём (прививки, инъекции с лечебный целями и так далее). Инкубационный период при этом обычной длительности.
Характерным является возрастное распределение заболеваемости — в основном болеют дети. При возникновении эпидемий возрастные соотношения могут значительно меняться. Наблюдается выраженная сезонность — заболеваемость резко возрастает в осенне-зимний сезон.
Лица, переболевшие гепатитом А, остаются восприимчивыми к гепатиту В и наоборот.
Как и при гепатите А, источником возбудителя инфекции при гепатите В являются больной человек и вирусоноситель. Вирус в крови больных содержится в течение всего инкубационного периода и весь острый период болезни. Опасность передачи гепатита В велика в силу высокой патогенности вируса. Например, Марри (В. Murray) считает, что 1,0 × 10-6 миллилитров плазмы вирусоносителя уже достаточно для заражения восприимчивого взрослого человека. Эти данные получены в результате прямых заражений волонтеров иктерогенной плазмой. В аналогичных наблюдениях Стокса (J. Stokes) и соавторами установлена длительность вирусоносительства. Предельный экспериментально установленный срок его — 5½ лет. По этим же наблюдениям у женщины — вирусоносителя, наблюдавшейся 3 года, при биопсии печени не было зарегистрировано каких-либо клинико-лабораторных и морфологически отклонений от нормы. Рождённый ею (с помощью кесарева сечения) и не кормленный материнским молоком ребёнок в двухмесячном возрасте заболел острым гепатитом В (подтверждённым заражением волонтеров) и через 2 года погиб от хронический формы болезни при явлениях фиброзного перерождения печени. Подобные наблюдения, повидимому, послужили основой для гипотезы о происхождении гепатита В, предложенной Ф. Бернетом, который считает, что вирус гепатита В является вариантом вируса гепатита А, передающимся внутриутробно; у плода при дальнейшем развитии и рождении либо манифестируется болезнь, либо формируется носительство, связанное с иммунологический толерантностью.
Передача инфекции при гепатите В происходит парентеральным путём. Заражение может быть в результате пользования плохо стерилизованным инструментом (шприц, иглы, скарификаторы, скальпель и другие) при взятии крови, прививках, подкожном и внутривенном введении лекарств, при различных хирургических манипуляциях и так далее Чаще заражение происходит при переливании крови или плазмы. После введения в практику гамма-глобулина, а позднее коревой вакцины заболевания гепатитом В после противокоревой профилактики сывороткой крови доноров полностью прекратились.
Международная группа экспертов ВОЗ (1973) высказала суждение, что одной только парентеральной передачей нельзя объяснить происхождение всех случаев заболевания гепатитом типа В. В литературе появились сообщения, что антиген гепатита В обнаружен в слюне, моче, желчи, кале больных и вирусоносителей. Как сообщает ВОЗ (серия технических докладов 512, 1973), в комарах, выловленных в некоторых районах Западный и Восточных Африки, методом встречного иммуноэлектрофореза обнаружен антиген гепатита В (соответственно в 28 и 18 группах комаров 12 видов). Однако участие кровососущих членистоногих в механизме передачи возбудителя инфекции при гепатите В может быть выяснено только после того, как будет доказана их способность передавать вирус при укусе.
По данным Е. А. Пакториса (1972), не менее 50% всех заболеваний гепатит вирусный: взрослых относится к гепатиту В. Среди детей сывороточный гепатит встречается реже и главным образом в возрасте до 1 года.
Заболевания гепатитом В не связаны с каким-либо сезоном и регистрируются в течение всего года. Повышению заболеваемости нередко предшествует массовая иммунизация, осуществляемая шприцами многократного пользования.
Патологическая анатомия
Патоморфология острого Гепатит вирусный изучена в основном на материале пункционных биопсий печени, так как летальные исходы редки (не превышают, как правило, 0,3%). Смерть чаще наступает от острого или подострого массивного некроза печени, патоморфология которого обстоятельно изучена (смотри Токсическая дистрофия печени).
Метод биопсии позволил установить ряд изменений в слизистой оболочке кишечника. Морфологически изучение всех остальных систем и органов при не смертельных формах острого гепатита, тем более в инкубационном и в продромальном периодах, практически не осуществимо.
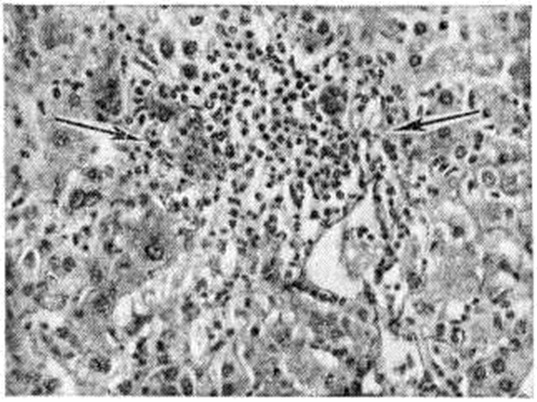
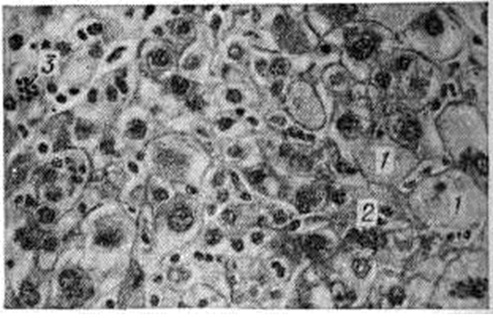
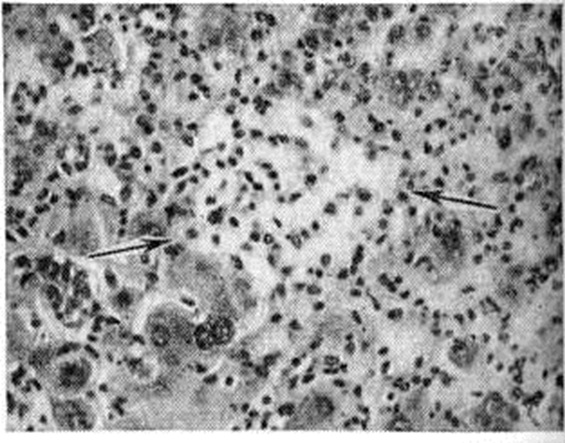
При остром Гепатит вирусный морфологически изменения в продромальном периоде возникают за 1 — 7 дней до появления первых клин, признаков болезни и начинаются с активации и размножения звездчатых ретикулоэндотелиоцитов (купферовских клеток), а так-же эндотелия терминальных печёночных коллекторов, в зоне перехода синусоидного участка капилляров ацинуса в постсинусоидный — венозный. Вокруг терминальных печёночных коллекторов — периваскулярная инфильтрация из полиморфных мононуклеарных клеток (рисунок 4). В портальных трактах развивается отёк и обильная инфильтрация мононуклеарными клетками, напоминающими атипичные лимфоидные клетки или ретикулярные гистиоциты с небольшой примесью плазматических клеток. Возникает диффузная пролиферативная реакция купферовских клеток с образованием свободных клеточных форм. Часть купферовских клеток подвергается коагуляционному некрозу (смотри). В конце продромального периода присоединяются изменения гепатоцитов: анизонуклеоз с увеличением размеров ядрышек и преобладанием крупных ядер, многочисленные, главным образом патологический, митозы в различных зонах паренхимы, рассеянные белковые дистрофические изменения, преимущественно в гепатоцитах периферической зоны ацинусов (третья зона ацинуса).
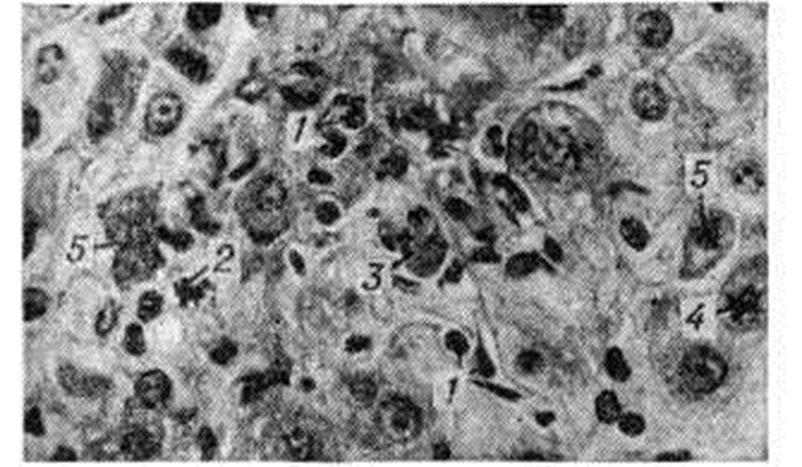
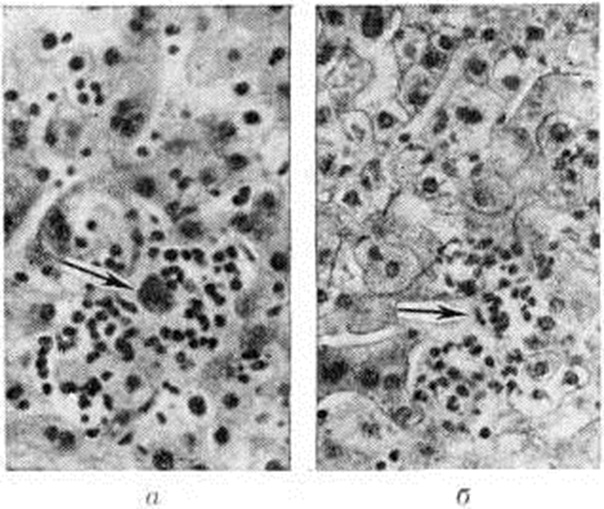
К началу клинического — желтушного периода болезни уже имеется выраженная патоморфологические картина. К ранее возникшим изменениям присоединяется вакуольная (баллонная) дистрофия и некрозы гепатоцитов с образованием эозинофильных телец, сходных с тельцами Каунсилмена (рисунок 5).
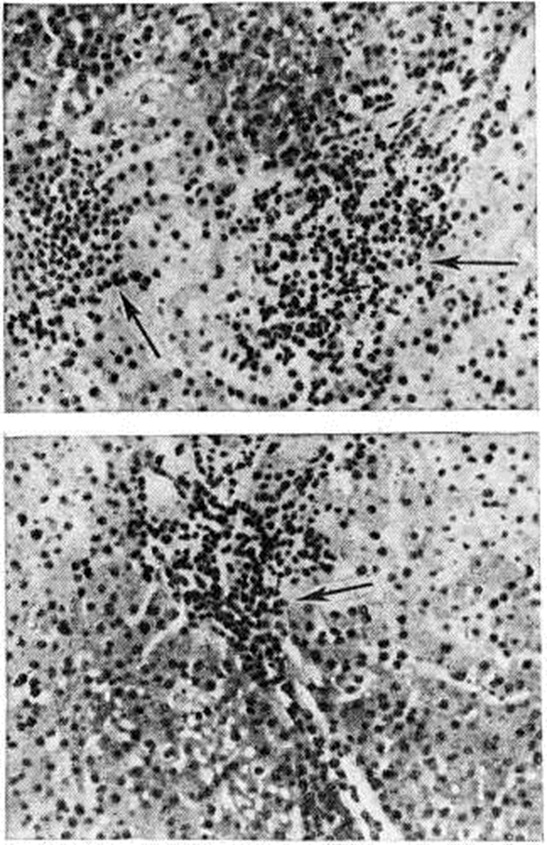
В период максимальных изменений (2—5-я неделя болезни) вначале превалирует пролиферативная реакция мезенхимы. Воспалительные инфильтраты портальных трактов сливаются с инфильтратами паренхимы; в них нарастает количество плазматических клеток, появляются эозинофильные и единичные нейтрофильные лейкоциты. Нарастают баллонная дистрофия (рисунок 6) и некробиоз гепатоцитов, а также изменения стенок сосудов, что наряду с диффузной клеточной инфильтрацией нарушает структуру печёночной паренхимы. Отмечается значительная пролиферация желчных ходов с развитием полей «овальных» клеток и ложных желчных протоков. Выраженность изменений в различных ацинусах неодинакова. Изменения гепатоцитов в пределах одного и того же ацинуса различны вследствие асинхронности их возникновения и различных форм белковой дистрофии. В более тяжёлых случаях увеличивается количество и размер очагов некроза, главным образом в зонах периферии К ацинусов, вплоть до образования субмассивных и массивных некрозов. К концу периода максимальных изменений количество митозов гепатоцитов уменьшается, нарастает количество амитотически делящихся клеток, в желчных капиллярах — количество желчных тромбов; ретикулиновая строма паренхимы огрубевает, частично коллагенизируется, особенно в области терминальных печёночных коллекторов и по периферии осевых синусоидов. В очагах некроза возникают участки опустошения паренхимы (рисунок 7), более крупные в периферических отделах ацинусов; эти участки вначале содержат обломки гепатоцитов, позднее элиминируемых кровью либо частично фагоцитируемых на месте. В мелких очагах некроза появляются скопления лимфоцитов и крупных макрофагов — некрофагов, содержащих обломки клеток и буро-жёлтый пигмент — так называемый поздние узелки. Ретикулиновая строма в очагах некроза, особенно в третьих зонах ацинусов, спадается.
В период обратного развития и реконвалесценции (6-я неделя болезни) постепенно уменьшается и исчезает клеточная инфильтрация, дистрофические изменения и полиморфизм гепатоцитов, более чётко выявляются участки опустошения паренхимы. К концу периода сохраняются лишь небольшие лимфоцитарно-фиброцитарные инфильтраты, ограничивающиеся портальными трактами, и «поздние» узелки (рисунок 8), значительно уменьшившиеся в размерах и количестве. Патологический процесс обычно полностью завершается на 7—8-й недель болезни. Долгое время могут сохраняться незначительные инфильтраты в портальных трактах — центральной вены дольки печени (рисунок 9) и остатки «поздних» узелков, очаговые скопления нагруженных буро-жёлтым. пигментом макрофагов, главным образом в третьих зонах ацинусов, незначительный полиморфизм гепатоцитов с некоторым избытком двуядерных клеток.
Каждый из перечисленных морфологически признаков в отдельности не специфичен для острого Гепатит вирусный и встречается при многих других поражениях печени. Однако весь комплекс изменений и их типичная динамика характерны для Гепатит вирусный Близкая к этим картина изменений наблюдается при так называемый гепатитоподобных формах токсико-аллергических лекарственных гепатитов, дифференциальный морфологически диагноз которых нередко затруднителен.
Электронно-микроскопическое и гистохимические исследования не выявляют специфических для Гепатит вирусный изменений. Гистохимические исследование показало, что в большинстве клеток усиливается синтетическая активность ядра и ядрышка в виде усиления реакции на РНК и белки. В цитоплазме гепатоцитов изменяются соотношения между содержанием отдельных функционально активных групп белковых молекул, что отражает нарушения синтеза и метаболизма белков; снижается активность ряда ферментов.
Изменение активности ферментов в ткани печени не является специфичным для Гепатит вирусный и свидетельствует лишь о характере и степени дистрофических изменений гепатоцитов. В клетках, подвергающихся «просветлению» и баллонной дистрофии, гранулярный эндоплазматический ретикулум постепенно фрагментируется, разрушается; снижается содержание белков в цитоплазме, исчезает гликоген, развивается набухание и дезинтеграция митохондрий. В клетках, подвергающихся коагуляционному некрозу, происходит конденсация структур и усиление гистохимические реакций на белки, обусловленных дегидратационными процессами в цитоплазме и ядре. При образовании эозинофильных телец коагуляционный некроз захватывает нередко всю клетку, при парциальных некрозах — различные по величине и набору органелл фрагменты цитоплазмы, в дальнейшем образующие с участием лизосом аутофагические и секвестрирующиеся вакуоли. При электронно-микроскопическом исследовании в ядрах и цитоплазме гепатоцитов и купферовских клеток при гепатите. В обнаружены вирусоподобные частицы. Иммунофлюоресцентными и иммуноэлектронно-микроскопическими методами при этом определяется антиген, а в купферовских клетках также и иммунные комплексы.
Особенности морфологически изменений печени позволяет выделять следующие основные формы Гепатит вирусный.
При безжелтушной форме морфологически изменения печени характеризуются выраженной пролиферативной реакцией купферовских клеток и соединительной ткани портальных трактов при незначительных либо почти отсутствующих изменениях паренхимы.
Затяжной острый гепатит морфологически отличается значительной растянутостью (иногда до нескольких месяцев) динамики изменений, особенно периодов максимальных изменений и реконвалесценции.
Персистирующий острый гепатит отличается длительностью активной фазы (иногда до 1 года) без всякой тенденции как к обычному циклическому течению, так и к переходу в хронический гепатит. Характерно, что на протяжении всей болезни можно одновременно наблюдать все этапы обычного цикла изменений.
При рецидивирующем остром гепатите на фоне всех морфологически изменений, типичных для циклической формы Гепатит вирусный, вновь появляются изменения, характерные для начальной его фазы.
Морфологически различие холестатического и холангиолитического гепатита в ряде случаев затруднительно, поскольку и холестаз, и поражения желчных ходов составляют непременный компонент обычной циклической формы болезни. Холестатическими формами, очевидно, следует считать те, при которых внутрипечёночный холестаз выражен особенно ярко, достигая иногда степени значительного внепеченочного холестаза.
В исходе Гепатит вирусный может наступить полная анатомическая реституция ткани печени. При более тяжёлом развитии процесса и в случае затяжного течения может развиться фиброз и цирроз печени (смотри), который обычно имеет характер постнекротического.
Патогенез
Патогенез недостаточно изучен. Однако при сравнительном анализе клин, проявлений различных форм течения болезни у человека, биохимический исследований, патоморфологические и иммуноморфологические данных, главным образом биопсийного материала, с учётом результатов наблюдений по течению Гепатит вирусный у различных животных, можно принять общую схему патогенеза, изложенную в работах Г. П. Руднева (1966), В. М. Жданова и соавторами (1968), И. Ф. Баринского (1968), Б. К. Безпрозванного (1969), А. Ф. Блюгера (1969) и другие По этой схеме в первой фазе заражения возбудитель проникает в организм различными путями: при гепатите типа А — преимущественно энтеральным путём, при гепатите В — парентерально. В инкубационном периоде от момента заражения до развития клинической, проявлений болезни патологический процесс проходит ряд последовательных взаимосвязанных этапов: сначала ведущая роль принадлежит реакциям непосредственного взаимодействия между вирусом и макроорганизмом, затем при наличии условий для размножения возбудитель репродуцируется в тканях регионарных лимфатических, узлов; после его накопления следует первичная вирусемия (смотри). Однако достаточная информация о месте первичной репродукции вируса в организме отсутствует. Лишь основываясь на косвенных морфологически признаках, можно полагать, что при гепатите А она начинается в кишечнике, в его регионарных лимфатических, узлах. Затем следует генерализованное поражение ретикулоэндотелиальной системы и вторичная репродукция вируса в ней, что усугубляет повреждение клеток этой системы с образованием комплекса «вирус — клетка», не свойственного здоровому организму. В дальнейшем поражение вирусом печёночных клеток с их перестройкой на синтез вирусных белков ведёт к возникновению аутоиммунной реакции против печёночных клеток, играющей важную роль в прогрессировании процесса. Патологический процесс развивается как реакция гиперчувствительности замедленного типа с преобладанием клеточных аутоиммунных реакций (наряду со специфическими противовирусными реакциями). Нарастающее поступление вируса из регионарных лимфатических, узлов в общий ток крови, превышающее так называемый пороговую величину, обусловливает поддержание и дальнейшее развитие инфекционного процесса. В периоде клин, проявлений болезни, начиная с преджелтушного периода, в результате генерализации возбудителя происходит избирательное поражение ряда органов и систем организма. Определяющим клин, картину в дальнейшем является поражение печени. Иммунофлюоресцентными и электронномикроскопическими исследованиями было подтверждено наличие вирусного агента в ткани печени. Работы 70-х гг. 20 в. также свидетельствуют о том, что в клетках печени обнаруживается австралийский антиген. Так, Фурута (S. Fnruta) и соавторами (1975) методом прямой иммунофлюоресценции биопсийного материала печени выявил 2 типа локализации австралийского антигена: внутри цитоплазмы и на поверхности гепатоцита. У носителей этого агента, не имеющих признаков гепатита и с незначительными гистологический изменениями, австралийский антиген (смотри) обнаруживался на клеточной мембране. У лиц, больных циррозом печени, хронический гепатитом и первичной гепатомой, австралийский антиген локализовался в цитоплазме клеток. Степень поражения клеток печени зависит не только от течения болезни, степени репродукции вируса в организме, но и в значительной мере от индивидуальных особенностей больного, от состояния напряжённости неспецифического и специфического иммунитета, а тяжесть клин, течения болезни — от степени нарушения белков печёночных клеток и их синтеза. Вероятно, этот процесс связан не столько с непосредственным действием вируса, сколько является следствием вирусного поражения клеток. Таким образом, собственно острым инфекционным процессом можно считать лишь первые этапы его развития до генерализованного поражения ретикулоэндотелиальной системы. Клинической, период болезни, то есть гепатит в прямом смысле слова, является не началом болезни, а главным образом следствием первичного инфекционного процесса.
Инфекционный процесс может оборваться на любом этапе. Если он оканчивается на ранних фазах, то болезнь протекает субклинически, стёрто или абортивно. И наоборот, процесс может задерживаться на определённых этапах, что влечёт за собой развитие затяжных и хронический форм, либо протекать с возобновлением волн генерализации и рецидивами болезни. При этом закономерно развиваются реакции повышенной чувствительности клеточного и гуморального типа, частота которых в 5— 10 раз превышает частоту внешних клин, проявлений аллергии и парааллергии при этой болезни.
Иммунитет
Проблема иммунитета, как и патогенеза, особенно при гепатите В, остаётся неразрешённой. Считают, что при гепатите В существует постинфекционный иммунитет слабой напряжённости. Вероятно, это объясняется дефектностью антигена или его слабой адаптацией к биол. средам организма. Если австралийский антиген довольно часто обнаруживают у больных гепатитом В в сыворотке крови, то антитела к нему встречаются весьма редко. По-видимому, при этом гепатите специфический иммунитет носит клеточный характер (Е. М. Тареев и соавторами, 1975).
Предполагают, что при гепатите А новорождённые получают антитела от переболевших матерей, в силу чего иммунитет сохраняется у них до 1 года. Взрослые, перенеся гепатит А в детском возрасте, приобретают постинфекционный иммунитет специфического характера, сохраняющийся длительно, даже пожизненно. таким образом, иммунитет при Гепатит вирусный носит строго типовой характер, то есть иммунитет против гепатита А не предохраняет от заболевания гепатитом В и наоборот. Помимо специфического иммунитета, существенную роль в течении и исходах при Гепатит вирусный имеют и неспецифические факторы (интерферон, лизоцим, комплемент и другие).
Клиническая картина
Острый гепатит
Острый гепатит протекает циклически. В его течении различают четыре периода: 1) инкубационный; 2) продромальный, или преджелтушный; 3) желтушный, или период разгара болезни; 4) реконвалесценции. Принципиальных отличий в клин, течении гепатита А и гепатита В нет, однако последнему свойственна большая тяжесть течения и исходов.
Продолжительность инкубационного периода при гепатите А составляет от 3 до 6 недель, при гепатите В — от 9 до 26 недель и более.
Продромальный период длится 1—2 недель, отсутствует лишь в 0,8 — 5% случаев. Чаще проявляется диспептическим синдромом и лихорадкой, реже болями в правой половине живота. Могут наблюдаться катаральные явления, артралгический или ревматоидный синдром, различные аллергические реакции, геморрагии. Как правило, выражены астено-вегетативные явления. В крови — незначительная лейкопения, палочкоядерный сдвиг, умеренная эозинофилия, относительный лимфоцитоз. Закономерна гиперферментемия (ферментурия) — повышение активности аланинаминотрансферазы, а также ряда органоспецифических ферментов. К концу продромального периода отмечается гипербилирубинемия за счёт прямой фракции, уробилинурия, изменяются осадочные пробы.
Продолжительность желтушного периода обычно не превышает 1 месяцев. Характеризуется быстро нарастающей желтухой (смотри) печёночноклеточного происхождения, выделением темно-коричневой мочи, содержащей желчные пигменты, обесцвечиванием испражнений, кожным зудом, увеличением и болезненностью печени, а нередко и селезёнки, лимфаденопатией, брадикардией и артериальной гипотензией, явлениями «острой инфекционной почки». Нарушаются экскреторная и внутрисекреторная функции поджелудочной железы. Отмечаются секреторные и двигательные расстройства желудочно-кишечного тракта, нарушения нервной системы в виде апатии, угнетённого состояния, плохого настроения, лёгкой раздражительности, эйфории, при тяжёлых формах — в виде сонливости или психомоторного возбуждения, эндокринопатий. В крови — эритро- и макроцитоз, лейкопения с относительной и абсолютной нейтропенией, эозинофилией, моноцитоз и лимфоцитоз, ретикуло-плазмоцитарная реакция костного мозга, умеренная тромбоцитопения; РОЭ обычно замедлена. Центральное место занимают биохимический сдвиги, обусловленные функциональными нарушениями печени: нарушение пигментного обмена — гипербилирубинемия (смотри), главным образом за счет повышения прямой фракции с увеличением (соответственно тяжести болезни) билирубинового показателя; билирубинурия, снижение концентрации стеркобилина в кале. Выражены нарушения синтетической и комплексообразующей функции печени — гипопротеинемия, умеренное снижение относительного содержания альбуминов, преходящее увеличение фракций α2-и отчасти γ-глобулинов с изменением альбумино-γ-глобулинового и альбумино-глобулинового коэффициентов, резкое снижение α-липопротеидов с увеличением коэффициента β-липопротеиды/α-липопротеиды. Наблюдаются положительная реакция на парапротеины и изменения осадочных проб, снижение содержания протромбина, фибриногена, изменения во всех фазах свёртывания крови; нарушения ферментного равновесия — повышение активности таких печёночноклеточных изоферментов, как альдолаза, аминотрансферазы в печени, крови, моче и других органах и тканях, а также изменение активности органоспецифических ферментов и их изоферментов с нарушением субклеточной локализации. Повреждаются связи апоферментов с коферментами; отмечаются изменения межуточного обмена — количественные и качественные сдвиги аминокислотного состава сыворотки крови и ткани печени, нарушение мочевинообразовательной функции печени; нарушается углеводный обмен — спонтанная фруктозурия, изменения анаэробного гликолиза и гликонеогенеза; изменяется липидный обмен — снижение содержания холестерина, в основном за счёт его эфиров, с уменьшением показателя эстерификации, повышение содержания желчных кислот; изменяется содержание микроэлементов.
Периоду реконвалесценции свойственно обратное развитие симптомов — восстановление аппетита, ослабление желтухи, полиурия, сокращение размеров печени, обратное развитие функциональных сдвигов. Продолжительность периода обычно 7—15 дней, но может достигать 2—3 и более месяцев.
По течению заболевания и выраженности ведущих симптомов — степени интоксикации, интенсивности желтухи и гепатомегалии — в остром Гепатит вирусный можно выделить лёгкие, среднетяжёлые и тяжёлые формы с включением в последнюю группу больных с массивными и субмассивными некрозами печени, то есть острой и подострой атрофией печени, или Гепатит вирусный злокачественного течения.
Гепатит вирусный с желтухой протекают примерно одинаково часто в лёгкой и среднетяжёлой формах, составляющих 85—95% всех случаев, и только 5—10% приходится на долю тяжёлых форм.
Лёгкое течение характеризуется слабо выраженной интоксикацией, лёгкой желтухой (содержание билирубина в крови не более 5 миллиграмм%, по Ендрашику), небольшим увеличением печени, реже селезёнки, умеренными сдвигами осадочных проб (сулемовой до 1,5 миллилитров, тимоловой до 8 единиц при норме 1—4 единиц). Активность альдолазы не превышает 20—25 единиц, аминотрансфераз — 300—400 единиц, активность холинэстеразы, аргиназы, урокиназы и других ферментов остаётся в пределах нормы. Содержание общего белка крови меняется мало, ко 2— 3-й недель болезни отмечается умеренный сдвиг в сторону гипергаммаглобулинемии, концентрация холестерина в пределах нормы или слегка снижена, коэффициент β-липопротеиды/α-липопротеиды умеренно повышен. Лапароскопически обнаруживают увеличенную коричневато-красного цвета с «зеркальной» поверхностью печень, что объясняется её гиперемией, отёком и лимфостазом. Состояние больного быстро улучшается, нормализуются размеры и функции печени, общая длительность желтухи не превышает 2—3 недель; средняя длительность пребывания больного на койке — 22 дня.
Среднетяжёлой форме свойственна интоксикация, которая проявляется отсутствием аппетита, тошнотой (иногда рвотой), головной болью, значительно более выраженной желтухой (билирубинемия 5—10 мг%) и гепатомегалией, спленомегалией; сопровождается кожным зудом, язык обложен, сухой; живот вздут, появляется запор, реже поносы; отмечаются боли в животе. Могут быть носовые кровотечения. Как правило, наблюдаются брадикардия и гипотензия. Изменения функциональных проб печени выражены более значительно: сулемовая проба 1,5—1,3 миллилитров, тимоловая 8—10 единиц, активность альдолазы 30—35 единиц, аминотрансфераз 400—500 единиц. Резко изменяются активность органоспецифических ферментов, показатели азотистого обмена. Значительно снижено количество альбуминов, повышено содержание α<./sub>2-глобулинов, изменено содержание β- и γ-глобулинов, обнаруживаются парапротеины. При лапароскопии — «большая красная печень» с выраженным отёком и лимфостазом капсулы, нежными висцеропариетальными спайками, округлым краем; желчный пузырь бледный, отёчный, спавшийся; на поверхности печени местами мелкоточечные кровоизлияния и щели западений в участках некрозов. Перелом в течении болезни начинается с диуретического криза, появляется аппетит, улучшается сон. Продолжительность всех сдвигов значительно большая, чем при лёгкой форме, например, длительность желтухи около 30 дней. Средняя продолжительность пребывания больного в стационаре 28 дней; общая длительность болезни 6—8 недель.
Основной признак и критерий тяжести при тяжёлой форме — поражение центральной нервной системы: в одних случаях больные эйфоричны, не осознают тяжести своего состояния и не предъявляют жалоб, в других — сонливы, вялы, ритм сна нарушен, отмечаются головокружения, головные боли. Преджелтушный период обычно бывает бурным, с высокой лихорадкой, анорексией, тошнотой, рвотой, которые усиливаются в желтушный период болезни. Симптоматика желтушного периода резко выражена: желтуха шафранного оттенка (уровень билирубина достигает 15—20—40 миллиграмм%), кровоточащий гингивит и другие геморрагические проявления (носовые, маточные кровотечения и прочее); язык густо обложен, сухой; печень имеет малые размеры или быстро уменьшается, консистенция её тестоватая. Селезёнка, как правило, не увеличена. Стойкая брадикардия, при прогрессировании болезни сменяющаяся тахикардией. Отмечается значительная гиперферментемия — активность аминотрансферазы более 600 единиц, альдолазы — более 35 единиц, выраженное снижение содержания альбуминов, высокое содержание α2- и β-глобулинов, γ-липопротеидов, парапротеинов, низкий уровень холестерина (90—50 миллиграмм%), протромбина; (40—50%), снижение показателей сулемовой пробы до 1,2—0,7 миллилитров Лапароскопически обнаруживают такую же картину, что и при Гепатит вирусный средней тяжести, но более пёструю из-за резкой гиперемии, больших участков некроза, отёка, большого числа кровоизлияний и значительного количества щелей западения.
Прекращение рвоты, тошноты, появление аппетита, восстановление сна, исчезновение головных болей, нормализация пульса и АД, диуретический криз — первые предвестники стабилизации патологический процесса; вслед за этим начинается его обратное развитие. Выздоровление наступает обычно на 9—10-й недель болезни. Однако примерно в 4—10% случаев тяжёлые формы Гепатит вирусный могут закончиться острым массивным некрозом печени и развитием злокачественного варианта болезни. Неблагоприятными факторами, отягощающими течение болезни, считаются поздняя госпитализация или преждевременная выписка из стационара, тяжёлый физических труд, злоупотребление алкоголем в преджелтушной стадии болезни, серьёзные психические переживания, перенесённые незадолго до Гепатит вирусный, истощающие и аллергизирующие организм заболевания, алиментарная недостаточность, лекарственная непереносимость, присоединение вторичной инфекции, оперативные вмешательства, особенно произведённые по ошибочным показаниям, беременность на последних месяцах. Несомненную роль играет возрастной фактор: летальность от Гепатит вирусный с массивным или субмассивным некрозом печени значительно выше среди детей (особенно грудного возраста) и в пожилом возрасте.
Среди признаков, дающих основания для возможно более раннего распознавания злокачественного течения Гепатит вирусный, можно указать на выраженные нервно-психические расстройства (подавленность или возбуждение, сонливость или бессонница, вялость, отвращение к пище, адинамия), сочетающиеся обычно с интенсивно нарастающей желтухой, значительной лихорадочной реакцией, болевым синдромом, тахикардией, наклонностью к кровотечениям, развитием асцита и отёков, выраженной болезненностью и прогрессирующим сокращением в размерах печени, значительными нарушениями со стороны других органов (миокарда, почек и другие). Из лабораторных показателей следует отметить лейкоцитоз, ускоренную РОЭ, низкое содержание тромбоцитов, глубокие сдвиги всех основных функций печени — дезаминирующей, антитоксической, обмена билирубина, углеводного, белкового обмена, электролитного баланса и другие. Одним из существенных симптомов является падение активности печёночноклеточных ферментов при повышении содержания билирубина в крови, то есть билирубино-ферментная диссоциация, а также резкое снижение протромбинового индекса. При злокачественной форме Гепатит вирусный возможно развитие прекоматозного и коматозного состояния (смотри Кома); в значительной части случаев развивается атрофия печени с летальным исходом (смотри Печень), однако возможно выздоровление отдельных больных с полной регенерацией печени либо клин, излечение с формированием «рубцовой» печени. Указывают также на более частое развитие при этих формах хронический гепатита и постнекротического цирроза печени, а также острого цирроза печени (смотри Циррозы печени).
Безжелтушная форма Гепатит вирусный отличается от желтушной меньшей выраженностью клин, симптоматики и отсутствием синдрома гипербилирубинемии с одновременным энзимологический сдвигом и частичным нарушением пигментного обмена (потемнение мочи, особенно в конце продромального периода, кратковременное обесцвечивание испражнений), однако поражение печёночных клеток нередко оказывается значительным. Частота безжелтушных форм колеблется в широких пределах; на каждого больного с желтухой приходится такое же число безжелтушных форм.
Субклиническая (латентная, или инаппарантная) форма — редуцированная форма болезни, при которой структурно-функциональные изменения не сопровождаются клин, проявлениями, но закономерно проявляются ферментативными и реже сдвигами других лабораторных данных. Обычно выявляется среди лиц, находившихся в контакте с заболевшими желтушной формой; определяется на основании лабораторных, и главным образом энзимологический тестов.
Безжелтушные, субклинические, латентные формы Гепатит вирусный имеют огромное эпидемиологический значение и в то же время по частоте возможных неблагоприятных исходов существенно не отличаются от желтушных форм Гепатит вирусный
Острый Гепатит вирусный затяжного течения не укладывается в обычные для циклической формы (1—2 месяцев) сроки, а продолжается 3—8 месяцев и более. Среди причин, способствующих затяжному течению, имеют значение поздняя госпитализация, психические и физ. травмы, сопутствующие заболевания (хронический заболевания желудочно-кишечного тракта и желчных путей, сахарный диабет, туберкулез, алкоголизм и другие), пожилой возраст больных.
При холестатическом (холангиолитическом) Гепатит вирусный на первый план в клин, картине болезни выступает симптоматика механической желтухи (внутрипечёночная обтурация), что создаёт значительные трудности в отграничении подобной формы от внепеченочной желтухи. Наблюдается чаще у женщин. Клинической, симптоматика подробно описана Уотсоном и Хоффбауэром (С. Watson, F. Hoffbauer, 1946). Для преджелтушной стадии характерна клин, триада — лихорадка, артралгии, уртикарная сыпь. Определяющим признаком является интенсивная и продолжительная (2—4 месяцев) желтуха со слабоокрашенным или полностью обесцвеченным стулом, отрицательной реакцией в моче на уробилиноген, упорным кожным зудом с первых дней заболевания при удовлетворительном самочувствии больного, с незначительным увеличением печени, нередким появлением на высоте болезни симптома Курвуазье (в связи с регионарным лимфаденитом, серозным воспалением и отёком стенки желчного пузыря), ускорением РОЭ, повышением содержания в крови щелочной фосфатазы, холестерина, фосфолипидов, своеобразном зеленоватом колорите поверхности печени по данным лапароскопического исследования. Отличается благоприятным прогнозом, в редких случаях возможно развитие билиарного цирроза печени.
Персистирующему гепатиту присуще длительное сохранение активности инфекционного процесса без тенденции к обратному развитию на протяжении нескольких месяцев.
При морфологически и лапароскопическом исследовании у больных отмечается картина «большой красной» или «большой белой» печени, свойственная острой фазе Гепатит вирусный Подробно описан Сметаной (Н. Smetana, 1957). Встречается редко. В клинической картине доминируют «брюшной дискомфорт», диспептические явления, болевой синдром. Печень увеличена и уплотнена, функциональные пробы на протяжении болезни значительно изменены. Всегда заканчивается полным выздоровлением.
Обострения и рецидивы Гепатит вирусный, близкие по своему генезу, наблюдаются в первые 2—4 месяцев примерно в половине случаев после прекращения стационарного лечения. Они могут быть связаны с физ. или нервным перенапряжением, ранним прекращением постельного режима и лечения, нарушением диеты или интеркуррентной инфекцией, а также с применением в период санаторно-курортного лечения противопоказанных грязевых процедур и ванн. Отмена гормонов при лечении больных кортикостероидами может быть причиной рецидивирующего течения (так называемый стероидные рецидивы Гепатит вирусный).
Предвестниками рецидивов являются ухудшение общего самочувствия, повышение температуры и возникновение болевого синдрома, нарастание активности сывороточных ферментов (особенно холинэстеразы и аргиназы). Клинически рецидивы проявляются теми же симптомами, что и предшествующий острый период болезни, однако их течение оказывается более лёгким и менее продолжительным. В ряде случаев наблюдаются лишь изолированные волны гиперферментемии — так называемый биохимические рецидивы.
Остаточные явления могут сохраняться на протяжении нескольких недель и даже месяцев в виде жалоб больных астено-вегетативного характера, болевых и диспептических явлений. В этих случаях возможны субиктеричность склер, слизистой оболочки неба и (реже) кожных покровов с соответствующими нарушениями пигментной функции печени (увеличение непрямой или, реже, прямой фракции билирубина в крови, патологический уробилинурия), умеренное увеличение печени, изменение её функциональных проб (гиперпротеинемия, гипергаммаглобулинемия, положительные сулемовая и тимоловая пробы, реакция Вельтманна). Отмечаются нарушения экскреторной функции печени и микроциркуляции и, наконец, морфологические признаки перенесённого острого процесса — следы очагов запустения паренхимы с наличием тонких соединительнотканных волокон и очаговой коллагенизацией стенок синусоидов, скопления желчного пигмента, липофусцина или железосодержащего пигмента в макрофагах, незначительные (главным образом фиброцитарные) инфильтраты в портальных трактах и перипортальных областях, остаточные дистрофические изменения печёночных клеток в виде светлого набухания, отложения жира с одновременным уменьшением запасов гликогена. Как правило, «морфологическое исцеление» занимает 12—16 недель, а в ряде случаев наступает в гораздо более поздние сроки.
Болевой синдром, возникающий через различные сроки после перенесённого Гепатит вирусный, характеризуется постоянными или приступообразными болями в правом подреберье с иррадиацией в спину (нередко при сочетанном поражении поджелудочной железы), усиливающимися после приёма пищи либо физических напряжения, переутомления, переживаний. Этот синдром обычно не сопровождается развитием желтухи, диспептических явлений, повышением температуры, изменениями функциональных проб печени, гепатомегалией. Такое состояние более чем в 2/3 случаев обусловлено дискинезией желчных путей. У таких больных, как правило, отмечаются изменения со стороны нервной системы — раздражительность, повышенная возбудимость, нарушение сна, головная боль. Дискинетические расстройства бывают обычно достаточно стойкими. Возможно также возникновение холецистита и холангита, обусловленных вторичной бактериальной флорой или самой вирусной инфекцией и характеризующихся субфебрилитетом, наличием воспалительных элементов в осадке желчи, изменениями периферической крови. Лапароскопически — картина перигепатита и перихолецистита.
Примерно у 1/3 реконвалесцентов наблюдается сочетание диспептических явлений с исхуданием, болями в эпигастрии, иррадиирующими влево. Возможны нарушения внешней внутрисекреторной функции поджелудочной железы, снижение содержания липазы и амилазы в дуоденальном содержимом. Нередко имеются нарушения желудочной секреции с угнетением её за счёт расстройства нервнорефлекторной регуляции сокоотделения.
Астено-диспептический синдром характеризуется сочетанием болевых, диспептических и астено-вегетативных явлений без лабораторных и морфологически признаков поражения печени. Термин предложен Уолшем и Шерлок (V. Walshe, S. Sherlock, 1946) после подробного описания синдрома Бенджамином и Хойтом (J. Benjamin, R. Hoyt, 1945). Преобладают жалобы астенического характера: повышенная утомляемость, подавленное настроение, бессонница, слабость, раздражительность, чувство тревоги, тремор. Могут наблюдаться ипохондрическое или депрессивное состояние, нарушения либидо, импотенция. У больных отсутствует аппетит, они худеют; отмечаются непереносимость жирной пищи, тошнота, чувство полноты или давления в области желудка или правого подреберья, усиливающиеся при длительном пребывании в положении сидя, при ходьбе, стоянии, езде в автомобиле. Единственным объективным признаком этого синдрома является некоторое уплотнение и увеличение печени. В происхождении синдрома большое значение придаётся психоневротическим сдвигам. Подчёркивается большая частота его развития у лиц умственного труда. Симптоматика может длиться от нескольких месяцев до нескольких лет, чаще не более года.
Постгепатитной гипербилирубинемии свойственно периодическое повышение в крови билирубина, в ряде случаев с видимой лёгкой желтухой на протяжении нескольких дней, реже недель при нормальном анатомическом и функциональном состоянии печени. Встречается чаще у мужчин. Содержание билирубина в сыворотке крови в большинстве случаев превышает 1 миллиграмм% (в среднем 2—3 миллиграмм%), в основном за счёт непрямой фракции. Билирубинурия отсутствует. Появлению желтухи, как правило, предшествуют физических или психическая нагрузка, интеркуррентные инфекции, нарушение диеты. В период повышения билирубина может отмечаться преходящая гепатомегалия, иногда спленомегалия. Лабораторными и инструментальными методами выявляется нарушение поглотительноэкскреторной функции печени. Могут наблюдаться признаки повышенного гемолиза эритроцитов, высокое содержание гемоглобина. Морфологически на фоне почти обычной архитектоники печени отмечается скопление мелкого, пылевидного золотисто-бурого пигмента, при электронно-микроскопическом исследовании представляющего элементы желчи и, реже, гранулы липофусцина, с преимущественной локализацией вблизи билиарных полюсов гепатоцитов, нарастание числа «гликогеновых» ядер и гиперплазия агранулярных профилей эндоплазматического ретикулума, изменения синусоидального полюса гепатоцитов, различные стадии и формы ожирения печёночных клеток. В основе постгепатитной гипербилирубинемии лежит прежде всего повреждение функций захвата и конъюгации билирубина в связи с недостатком трансферазы глюкуроновой кислоты, а также нарушение других звеньев обмена билирубина, и в первую очередь экскреции желчного пигмента. В патогенезе незначительной части постгепатитных гипербилирубинемий основное значение имеет повышение гемолиза и катаболическая форма образования шунтового билирубина, что даёт основания причислять их к гемолитическим желтухам, от которых они отличаются нормальной продолжительностью жизни циркулирующих эритроцитов. Длительность болезни обычно более 6 месяцев, течение благоприятное, без наклонности к прогрессированию.
Постгепатитная гепатомегалия — изолированное увеличение печени, обнаруживаемое у реконвалесцентов спустя 1—2 года; клинической, проявления, нарушения функции и архитектоники печени отсутствуют. Это состояние чаще всего обусловлено остаточным фиброзом портальных полей и, частично, перипортальных участков ткани органа, нередко с сетью тонких коллагеновых волокон, врастающих в паренхиму из фиброзированных портальных трактов, а также сетчатым фиброзом (перицентральным, перивенозным) долек и очаговым (сетчатым и несетчатым) фиброзом паренхимы. Реже, в случаях излечения острой и подострой атрофии, гепатомегалия обусловлена грубоузловым фиброзом; иногда в основе её лежит гиперплазия и гипертрофия клеток печени.
Хронический гепатит
Хронический гепатит развивается в 5—10% случаев после перенесённого острого процесса, чаще после тяжёлых, затяжных форм болезни (особенно гепатита В), при наличии сопутствующих заболеваний желудочно-кишечного тракта и желчных путей, предшествующего алкоголизма, интоксикаций. Хронический Гепатит вирусный возможен у лиц пожилого возраста, поздно госпитализированных в стационар, а также недостаточно интенсивно леченных в остром периоде или рано приступивших к физ. работе. Формирование хронический Гепатит вирусный наблюдается либо вслед за желтушным периодом или периодом реконвалесценции, либо после клинически латентного периода, в некоторых случаях — без предшествующей острой стадии (так называемый первично хронический Гепатит вирусный). Симптоматика хронический гепатита в общем повторяет симптоматику острого, особенно в периоды обострений, которым могут предшествовать свойственные острому гепатиту продромальные явления. Больной жалуется на слабость, особенно по утрам, утомляемость, чувство тяжести и боли под ложечкой, диспептические явления — потерю аппетита, непереносимость жирной пищи, вздутие живота, тошноту, понос. При выраженных обострениях отмечаются желтуха, зуд, похудание, периодическая лихорадка. Печень постоянно увеличена, с гладкой поверхностью, болезненная; увеличение селезёнки определяется реже, изредка — феномен «сосудистых звёздочек» и «печёночных ладоней». Об активности процесса свидетельствует гиперферментемия, диспротеинемия с гипергаммаглобулинемией, сдвиги осадочных проб, повышение содержания иммунных глобулинов. При лапароскопии обнаруживается «большая белая» или «большая пёстрая» печень, нередко с узлами регенератов, с поражением обеих долей или только одной. Существуют две формы хронический Гепатит вирусный: персистирующий, или доброкачественный, с возможным выздоровлением и хронический активный, или прогрессирующий, с исходом в цирроз с ремиссиями и обострениями.
Вирусный цирроз печени является редким исходом Гепатит вирусный (0,8—1% случаев), но занимает значительный удельный вес (3/4 всех случаев) среди циррозов различной этиологии. Часто он развивается спустя годы после выздоровления; является одной из основных причин развития печёночной комы с летальным исходом. Возникает после всех форм Гепатит вирусный, чаще после тяжёлых, затяжных и рецидивирующих. Наблюдается преимущественно у мужчин. Среди факторов, способствующих развитию цирроза, основное место занимают тяжесть и стойкость самой вирусной (начальной) инфекции и возможные реинфекции. Может быть с различными морфологически изменениями, однако среди них преобладают постнекротические. Клин, характеристика складывается из печёночноклеточной недостаточности, портальной гипертензии, желтухи, поражения ретикулоэндотелиальной системы, гемодинамических нарушений, лихорадки, изменений со стороны нервной и эндокринной систем. Исходя из особенностей развития, выделяют ранний и поздний цирроз, а также цирроз после длительно протекавшего Гепатит вирусный
Диагноз
Распознавание типичных случаев Гепатит вирусный, особенно во время эпидемиологическом вспышек, особых трудностей не представляет. Основная задача — раннее и наиболее полное выявление больных Гепатит вирусный ещё в продромальном периоде болезни, а также больных безжелтушными и субклиническими формами. Диагностика основывается на неспецифическом симитомокомплексе (диспептический, артралгический, катаральный и астенический синдромы), признаках интоксикации (повышение температуры, снижение аппетита вплоть до полной анорексии и отвращения к еде), раннем появлении гепато- и спленомегалии, наличии билирубина и белка в моче, учёте эпидемиологический данных; существенным дополнительным методом являются ферментологические исследования. Большие перспективы открываются в связи с вирусологический и серологические методами, в том числе с методами, направленными на выявление антигена гепатита А и гепатита В. В разгар болезни диагноз подтверждается данными лабораторных анализов: повышение содержания прямого билирубина, выраженные глобулиновые сдвиги, изменение осадочных проб, гиперферментемия, некоторые сдвиги в картине периферической крови (лейкопения, замедленная РОЭ, лимфомоноцитарная реакция). Диагноз гепатита В основывается на некоторых клинический особенностях (постепенное начало, отсутствие лихорадки, частота артралгических явлений, тяжёлое течение болезни с большей частотой неблагоприятных исходов), установлении факта гемотрансфузий, производившихся в сроки, укладывающиеся в свойственный этому заболеванию инкубационный период, и, наконец, на выявлении в крови больного гепатитом В австралийского антигена.
Распознавание хронический Гепатит вирусный и вирусного цирроза печени при отчётливой клинической, картине не сложно. В диагностике латентно протекающих форм и при отграничении хронический гепатита от цирроза существенное значение имеют инструментальные методы — пункционная биопсия, лапароскопия, радиоизотопное исследование, ангиография, реовазография. В диагностике гепатом с успехом используется определение иммунопреципитационными методами α-фетопротеина в крови больных.
В продромальном периоде Гепатит вирусный следует проводить дифференциальный диагноз с острым гастроэнтероколитом, пищевыми токсикоинфекциями, гриппом, адено- и энтеровирусной инфекцией, ревматизмом, инфекционным мононуклеозом; при атипичном его течении — с различными патологический процессами, включая острый холецистит, панкреатит, аппендицит, психические заболевания и тому подобное Ведущее значение в диагностике имеет констатация развития интоксикации, анорексии, гепатомегалии, гиперферментемии и антигенемии, свойственных Гепатит вирусный, а также клинической, симптомов и лабораторных данных (копрологические, серологические, микробиологические и гематологические).
Желтушная форма Гепатит вирусный требует отграничения от других видов желтух — гемолитической, механической, медикаментозной, различных гипербилирубинемий. Для гемолитической желтухи свойственны низкий билирубиновый показатель, сохранность функции печени, лабораторно — признаки повышенного гемолиза. Дифференциальная диагностика с внепеченочным холестазом сложна, особенно в случае холестатического гепатита, при этом клинико-лабораторные показатели и даже морфологически признаки не могут быть достаточно надёжным критерием. Решающее значение придаётся рентгеноконтрастным методам: чрескожной холангиографии (смотри), ретроградной холангиографии при дуоденофиброскопии и другие Разграничение Гепатит вирусный и лекарственных поражений печени основывается на меньшей продолжительности при последних преджелтушного периода и периода желтухи, большей выраженности аллергических проявлений в начальном периоде болезни, наличии лейкоцитоза, менее высокой гипербилирубинемии, относительной сохранности функции печени, высокой активности щелочной фосфатазы; более существенна для диагностики пункционная биопсия печени, выявляющая своеобразие морфологически и ультраструктурных изменений. Морфологически методу принадлежит решающее значение и в отграничении Гепатит вирусный от различных гипербилирубинемий.
Дифференциальная диагностика Гепатит вирусный с гепатитами при других вирусных (жёлтая лихорадка, реовирусы, аденовирусы, простой герпес и другие) и инфекционных болезнях бактериальной природы проводится при анализе клинико-лабораторных и эпидемиологический данных в их совокупности. Острый алкогольный гепатит отграничивается от Гепатит вирусный на основании развития желтухи после злоупотребления алкоголем, наличия лихорадки, лейкоцитоза, болей в верхнем квадранте живота справа, своеобразия морфологически картины с обнаружением алкогольного гиалина.
Лабораторная диагностика
Лабораторная диагностика, основанная на выделении и идентификации возбудителя Гепатит вирусный или определении специфических антител к нему, находится в стадии экспериментальной разработки. В комплекс лабораторных исследований при Гепатит вирусный (кроме обычных исследований крови, мочи, желчи, кала и другие) входят биохимический, морфологически (биопсия печени), иммунологический и вирусологический методы. В конце продромального периода в сыворотке крови больного отмечается нарастание количества общего билирубина, главным образом за счёт связанной фракции (смотри Билирубин). В желтушном периоде болезни отмечается гипербилирубинемия. Динамическое увеличение концентрации свободного (непрямого) билирубина и моноглюкуронид-билирубина, а также длительное сохранение его на высоком уровне может свидетельствовать о тяжёлом течении болезни либо о возможности наступления прекоматозного или коматозного состояния. Задержка в нормализации этих показателей в периоде реконвалесценции характеризует неполное восстановление функции печени. В начале желтушного периода болезни в моче определяется билирубин (отсутствующий в норме), уробилиноген (по тёмному цвету мочи). Сочетание желтухи с темным цветом мочи, не содержащей билирубина, указывает на гемолитический генез желтухи. Понижается количество стеркобилина в кале (обесцвеченные испражнения).
В сыворотке крови здоровых лиц активность аланинаминотрансферазы (АлАТ) составляет 36±25 единиц, аспарагинаминотрансферазы (АсАТ)— 40±24 единиц. Уже в раннем периоде болезни отмечается повышение активности этих ферментов, особенно АлАТ. Коэффициент де Ритиса, то есть отношение ![]() как правило, меньше 1 (у здоровых 1,3—1,4).
как правило, меньше 1 (у здоровых 1,3—1,4).
В норме такой фермент, как альдолаза — фруктозо-1-фосфатальдолаза (Ф-1-ФА),— в сыворотке крови не обнаруживается или определяется в следовых количествах (0,15±0,07 единиц), а в разгар болезни его активность повышается практически у всех больных, особенно в первую неделю болезни. Ле Данг Ха и Л. К. Сирина наблюдали снижение активности фермента при повышении содержания билирубина в сыворотке крови. Это явление отмечалось при неблагоприятном течении болезни.
В сыворотке крови здоровых лиц, кроме детей 1—3 месяцев, активность урокиназы (УК) не обнаруживается. В первые дни желтушного периода УК обнаруживается (от 1 до 18 единиц активности) практически у всех больных Гепатит вирусный В период реконвалесценции активность фермента снижается примерно у половины больных. При желтухах другой этиологии активность УК незначительна.
Активность глутаматдегидрогеназы повышается при лёгких формах болезни в 11 раз и ещё более повышается при тяжёлых формах Гепатит вирусный. Определяется также активность лактатдегидрогеназы (ЛДГ). Методом энзимоэлектрофореза установлено, что фракции ЛДГ-4 и ЛДГ-5 значительно повышаются у 98— 99,2% больных Гепатит вирусный, особенно в первые две недели болезни. В период прекоматозного и коматозного состояния активность ЛДГ-5 у больного резко снижается, вплоть до нормальных показателей, что может быть использовано для предположения о прогнозе течения болезни.
При дифференциальной диагностике Гепатит вирусный важно иметь в виду, что активность ЛДГ-5 остаётся нормальной либо незначительно повышенной при обтурационных желтухах, холециститах, опухолях печени. Активность орнитин-карбамоил-трансферазы (ОКТ) в сыворотке крови повышается у больных Гепатит вирусный, особенно в первую декаду желтушного периода и снижается к 6—7-й декаде в зависимости от тяжести предшествующего процесса до нормальных показателей.
Активность гуаниндезаминазы или гуаназы (ГД) в сыворотке крови в среднем 2,15 + 0,14 МмЕ (Международных миллиединиц). В разгаре болезни активность фермента повышается до 95 МмЕ и снижается до нормальных показателей в периоде реконвалесценции. Повышения активности ГД при заболеваниях печени невирусной этиологии не наблюдается.
Гистидин-аммиак-лиаза (ГАЛ) в норме в сыворотке крови не обнаруживается. Максимальная гиперферментемия — в разгар болезни. При динамическом исследовании ГАЛ — один из критериев тяжести и исхода патологический процесса при Гепатит вирусный.
Картина протеинограммы при Гепатит вирусный мало специфична. Величина коэффициента ![]() при Гепатит вирусный снижена. Вследствие нарушения белковообразующей и белковокомплексирующей функции печени в остром периоде болезни отмечается высокий коэффициент β-липопротеиды/α-липопротеиды (Е. М. Тареев и соавторами, 1970, и другие). Снижение α и β-липопротеидов отмечается при массивном некрозе паренхимы печени. Ценные сведения даёт также определение в динамике гликопротеидов во фракциях сыворотки крови. Для определения гликопротеидов — важных комплексных соединений (белок + + углеводы) — используется дифениламиновая реакция, повышающаяся при Гепатит вирусный в первые 10 дней болезни и нормализующаяся при благоприятном течении болезни в периоде выздоровления. Резкое снижение дифениламиновой реакции при одновременном высоком уровне билирубина в сыворотке крови может свидетельствовать о развитии острого массивного некроза печени (А. Ф. Блюгер, 1970).
при Гепатит вирусный снижена. Вследствие нарушения белковообразующей и белковокомплексирующей функции печени в остром периоде болезни отмечается высокий коэффициент β-липопротеиды/α-липопротеиды (Е. М. Тареев и соавторами, 1970, и другие). Снижение α и β-липопротеидов отмечается при массивном некрозе паренхимы печени. Ценные сведения даёт также определение в динамике гликопротеидов во фракциях сыворотки крови. Для определения гликопротеидов — важных комплексных соединений (белок + + углеводы) — используется дифениламиновая реакция, повышающаяся при Гепатит вирусный в первые 10 дней болезни и нормализующаяся при благоприятном течении болезни в периоде выздоровления. Резкое снижение дифениламиновой реакции при одновременном высоком уровне билирубина в сыворотке крови может свидетельствовать о развитии острого массивного некроза печени (А. Ф. Блюгер, 1970).
Тимоловая проба отражает в известной мере степень цитолитических процессов в печёночной паренхиме. Повышение показателей пробы отмечается в первые недели болезни более чем у половины больных. Несколько позже изменяется сулемовая проба (смотри Коагуляционные пробы). Максимальные её показатели отмечаются обычно в разгар болезни. Положительные тимоловая и сулемовая пробы регистрируются при активных формах и циррозах печени и отрицательны при гемолитических желтухах. Напротив, флоккуляционная проба Иргля (1957) обычно отрицательна при Гепатит вирусный и положительна при желтухах, вызванных опухолями.
В комплексе с другими методами иногда применяется реакция Вельтманна (смотри Вельтманна коагуляционная проба), основанная на изменённой стабильности белков сыворотки по отношению к растворам солей кальция, а также определение сульфгидрильных групп в белках сыворотки крови (И. Д. Мансурова, 1967; А. Ф. Блюгер, 1970, и другие), количество которых уменьшено у больных в зависимости от тяжести течения Гепатит вирусный
Из биохимический методов, изучающих нарушения жирового обмена, чаще используется определение в сыворотке крови больных Гепатит вирусный общего и эфирносвязывающего холестерина (смотри). Количество общего и свободного холестерина часто снижено, наблюдается снижение коэффициента эстерификации.
Для выявления больных Гепатит вирусный с безжелтушной формой целесообразно определение спонтанной фруктозурии.
Для изучения свёртывания крови используется определение протромбинового времени (смотри), протромбина (смотри), протромбинового индекса, проакцеллерина, проконвертина, фибринолитическая активность крови, количество тромбоцитов и другие
При остром Гепатит вирусный определение иммунных глобулинов (Ig) в сыворотке крови больных показывает их повышение. Соотношение Ig M/IgA у большинства больных в остром периоде превышает 1,0.
Диагностическое значение может иметь обнаружение в сыворотке крови специфических печёночных и неспецифических тканевых белков, появляющихся в период разгара болезни. В разгар болезни, и особенно при острой дистрофии, печень теряет значительное количество белков. Для обнаружения противопечёночных антител используются различные иммунологический реакции, в том числе гелевые иммуносорбенты.
Широко используется определение а-фетопротеина для диагностики первичного рака печени и дифференциальной диагностики Гепатит вирусный и первичного рака печени. При Гепатит вирусный фетопротеин обнаруживается примерно в 12% случаев и, в отличие от первичных гепатом, в большинстве случаев исчезает из сыворотки крови в период реконвалесценции.
Важное значение в диагностике гепатита В имеет определение австралийского антигена, который обнаруживается в острый период болезни у значительного числа больных гепатитом В.
Ценную информацию о состоянии печени даёт прижизненное морфологически исследование с помощью биопсии, к-рая должна назначаться с учётом показаний и противопоказаний.
Лечение
При остром Гепатит вирусный своевременная госпитализация с соблюдением постельного режима — одно из условий, определяющих успешное лечение и исход. Диета — богатая углеводами (300 — 500 грамм), белками (80 — 100 грамм), высококалорийная (около 3000 калорий). Ограничение белков в рационе показано только при тяжёлых поражениях печени с высоким уровнем аммония в крови и при развитии комы. Жиры, особенно эмульгированные, при хорошей переносимости ограничивать не рекомендуется. При упорной рвоте — кормление через зонд, внутривенное введение 10 — 20 — 40% растворов глюкозы, в виде капельных клизм 5% раствора и подкожно с равным количеством физиол. раствора (1—2 литров и более жидкости в сутки). Диета назначается и в период диспансерного наблюдения в течение 6—12 месяцев. Введение аминокислотных смесей из незаменимых аминокислот, гидролизина, аминокровина, аминопептида, белкового гидролизата ЦОЛИПК показано только при наличии белкового дефицита. Для воздействия на метаболические процессы необходима сбалансированная витаминотерапия: тиамин, пиридоксин, рибофлавин, аскорбиновая к-та в физиологически оптимальных соотношениях. С этой же целью назначается кокарбоксилаза, АТФ, α-липоевая, оротовая, пангамовая кислоты. При диспептических явлениях показаны щелочные препараты, при бессоннице — барбитураты короткого действия, для облегчения зуда — холестирамин. Глюкокортикостероиды (преднизолон в суточной дозе 20— 40 миллиграмм, гидрокортизон по 100—200 миллиграмм) показаны при Гепатит вирусный тяжёлого и затяжного течения с выраженными явлениями интоксикации, а также при отсутствии улучшения от других методов лечения, больным в прекоматозном состоянии, при холестатическом гепатите и в случае перехода острого Гепатит вирусный в хронический фазу. Прекоматозное состояние требует срочного увеличения дозы гормональных препаратов — преднизолона до 100 миллиграмм в сутки, гидрокортизона до 500 миллиграмм (при их внутривенном введении). Одновременно назначают L-глутамин, нормализующий обмен фенилаланина, глутаминовую кислоту. Комплекс мероприятий, рекомендуемых при печёночной недостаточности, предусматривает также коррекцию кислотно-щелочного равновесия, гипераммониемии, электролитного дисбаланса и дисбаланса микроэлементов, коллоидно-осмотического давления плазмы и гиповолемии, капиллярного кровотока, гипоксии, факторов свёртывающей системы крови, профилактику и борьбу с инфекционными осложнениями и тому подобное
Лечение больных Гепатит вирусный и вирусным циррозом печени должно быть патогенетическим, направленным на механизмы развития отдельных синдромов — асцита, портальной гипертензии, геморрагического диатеза и так далее, и, следовательно, предусматривает использование средств, применяемых при лечении острого Гепатит вирусный Основой диеты остаются углеводы; соотношение белков, жиров и углеводов 1:1:5 при 80—100 грамм белка в сутки и общей калорийности пищи в пределах 3500 калорий. Применение липотропных препаратов (метионин, холин и другие) показано только при лечении кортикостероидами для профилактики жировой дистрофии печени. Лечение препаратами печени назначается только при компенсированном процессе. Отечно-асцитический синдром требует применения альдактона в сочетании с тиазидовыми мочегонными, маннитолом при ограничении поваренной соли в пище, введении белковых препаратов. При кровотечении из вен пищевода рекомендуются общие гемостатические меры, тампонада специальным баллоном, а при её неуспехе — оперативное вмешательство. При гиперспленизме назначают стероидные гормоны, пентоксил, переливания лейкоцитарной и тромбоцитарной массы. Лечение кортикостероидами показано в начальных стадиях хронический Гепатит вирусный, при прогрессировании активного хронический гепатита, выраженном внутрипечёночном холестазе, в отечно-асцитической стадии цирроза (преднизолон 20—30 миллиграмм, гидрокортизон 80—100 миллиграмм в сутки). Их следует сочетать с анаболическими стероидами и цитостатиками — азатиоприном, циклофосфамидом, антилимфоцитарным глобулином.
Прогноз
В подавляющем большинстве случаев Гепатит вирусный заканчивается полным выздоровлением (69—90%) с восстановлением структуры и функциональной способности печени в сроки от 3—6 до 12 месяцев после окончания желтушного периода. Более тяжёлыми и часто необратимыми состояниями являются хронический активный гепатит и вирусный цирроз печени, острая и подострая атрофия печени со смертельным исходом или формированием (в случае подострой атрофии) острого цирроза печени.
Профилактика
Общие санитарный-профилактические мероприятия и меры при обнаружении больного одинаковы как при гепатите А, так и при гепатите В. Специфическая гамма-глобулиновая профилактика проводится только при гепатите А, тщательный отбор доноров и усиленная стерилизация инструментария — только при гепатите В.
Санитарно-профилактические мероприятия сводятся к постоянному надзору за организацией питания, водоснабжения, удалением нечистот и к уничтожению мух. Особое внимание уделяется защите водоисточников и пищевых продуктов от загрязнения фекалиями больных или вирусоносителей.
Важное значение приобретает санитарный пропаганда, привитие гиг. навыков взрослым и детям, разъяснение механизма передачи инфекции при Гепатит вирусный, ознакомление с индивидуальными мерами профилактики.
Противоэпидемические мероприятия — лица, заболевшие Гепатит вирусный или у которых подозревают это заболевание, немедленно госпитализируются и помещаются в отдельные палаты или боксы инфекционных больниц. Перевозка больных производится специальным транспортом. Выписывают больных не ранее 28-го дня от начала болезни или на 21-й день от начала желтухи. Переболевшие лица допускаются к работе на объектах питания, водоснабжения, в детских учреждениях, а также дети в детские учреждения после полного выздоровления, но не ранее, чем через месяц от начала болезни. За реконвалесцентами ведётся диспансерное наблюдение в течение 2 лет, а при необходимости и больше.
До госпитализации больного в очаге проводится текущая, а после его госпитализации заключительная дезинфекция. Постельные принадлежности и верхнюю одежду обеззараживают в дезинфекционной камере. Помещение орошается из гидропульта 3% раствором хлорамина или 0,2% раствором дихлордиметилгидантоина с сульфонолом; ванну, унитаз и прочее протирают ветошью, смоченной горячим 2% мыльно-содовым раствором. Выделения больного засыпают сухой хлорной известью или гипохлоридом кальция (ДТСГК); в воду после мытья больного насыпают ДТСГК или хлорамин соответственно 200— 300 грамм на ведро воды.
В очаге Гепатит вирусный проводится эпидемиологический обследование с целью выявления источника возбудителя инфекции, путей распространения возбудителя заболевания и определения необходимых противоэпидемиологические мероприятий в условиях конкретного эпидемиологическом очага. Важное значение имеет своевременное выявление источника возбудителя инфекции (больных и вирусоносителей) в детских учреждениях, на объектах питания и водоснабжения. Следует учитывать вероятность наличия в очаге больных субклиническими формами. В очаге устанавливается медицинский наблюдение на 45 суток со дня госпитализации больного. При появлении Гепатит вирусный в детском учреждении (сад, ясли, санаторий, стационар) группу, в которой произошли заболевания, изолируют на 45 суток: в течение этого срока не производится приём детей в группу или перевод детей из группы в другие коллективы.
Для специфической профилактики гепатита А применяют гамма-глобулин. Многочисленными наблюдениями подтверждены данные Стокса (J. Stokes) о полезном действии его при массовой профилактике гепатита А. Если этот препарат не всегда оказывает защитное действие, то, как правило, смягчает клин, проявления болезни, но при условии правильной его дозировки. Гамма-глобулиновая профилактика гепатита А проводится в предэпидемиологический период и в эпидемиологическом очагах из расчёта, что препарат может быть полезен, хотя и в меньшей степени, даже в инкубационном периоде — за 6 дней (крайний срок) до появления симптомов болезни. Обобщая многолетний опыт, эксперты ВОЗ рекомендуют как минимальную профилактическую дозу 0,02 миллилитров 16% раствора гамма-глобулина на 1 килограмм веса; в Советском Союзе производится 10% раствор препарата.
При непосредственном контакте с больным доза увеличивается в 4—6 раз. В случаях растянутой во времени угрозы заражения рекомендуется гамма-глобулиновую профилактику повторить через 2—3 месяцев. По иммунологический активности гамма-глобулины более или менее одинаковы, но активность разных серий их не однозначна.
Продолжительность профилактического действия гамма-глобулина определяется в 3—6 месяцев. Столь продолжительный срок защиты объясняется вероятностью вакцинирующего действия проникшего в организм вируса, частично обезвреженного антителами, то есть пассивно-активной иммунизацией. Вакцинация против гепатита А, дающая обнадёживающие результаты в эксперименте, пока остаётся неразработанной.
Специальные меры профилактики: основной мерой предохранения от гепатита В служит тщательная стерилизация всех медицинский инструментов.
Установлено, что даже ничтожная доля сыворотки или плазмы крови носителя может вызвать заболевание у человека. Термостойкость вируса требует либо продолжительного, не менее 30 минут, кипячения, либо автоклавирования. Заменять эти меры дезинфектантами или спиртом нельзя.
После разработки различных методов обнаружения австралийского антигена появилась реальная возможность выявления вирусоносителей и отбора доноров. Люди, имеющие в крови австралийский антиген, должны исключаться из числа доноров, равно как и люди, имеющие в анамнезе заболевание Гепатит вирусный. Открылась перспектива приготовления иммуноглобулина путём использования крови от доноров, у которых обнаружен австралийский антиген в высоком титре, или после предварительной вакцинации доноров инактивированным австралийским антигеном. Инактивация антигена в сыворотке вирусоносителей производится путём прогревания сыворотки при температуре, близкой к кипячению. Использование прогретой сыворотки, содержащей австралийский антиген, или её белковой фракции, утратившей патогенность, но сохранившей иммуногенность, пока служит единственным обоснованием возможности создания вакцины. Попытки получения для этой цели культур австралийского антигена вне организма положительных результатов не дали.
Гепатит вирусный у беременных
Гепатит вирусный занимает основное место среди желтух у беременных (57,1%); реже встречаются различные заболевания печени, желчных путей и гемолитические анемии (16,0%), некоторые варианты патологии беременности (26,9%), например, редкий синдром острого жирового гепатоза беременных и более распространённый холестатический гепатоз беременных, который характеризуется своеобразным симптомокомплексом внутрипечёночного холестаза (таблица 3).
Беременность не повышает восприимчивости к Гепатит вирусный, но в связи с частыми диагностическими и лечебный манипуляциями опасность возникновения Гепатит вирусный у беременных возрастает; у них чаще обнаруживается НВ-антиген (до 77,4% в ранних стадиях гепатита).
На фоне беременности Гепатит вирусный сохраняет все присущие ему клинической черты. При поздних сроках беременности в острой стадии болезни чаще возникает гепатодистрофия, а в послежелтушном периоде чаще формируются хронический гепатиты и холециститы. Беременность в сочетании с Гепатит вирусный даёт высокие показатели недонашиваемости, частота которой находится в прямой связи с тяжестью гепатита. Маточные кровотечения встречаются редко. Показатели материнской летальности при Гепатит вирусный у беременных остаются высокими в средиземноморских странах и в Азии — до 7,7%, а в Европе 1,8% [Мартини и Балтцер (G. Martini, G. Baltzer), 1972]. В Москве этот показатель снизился до 0,5%.
 |
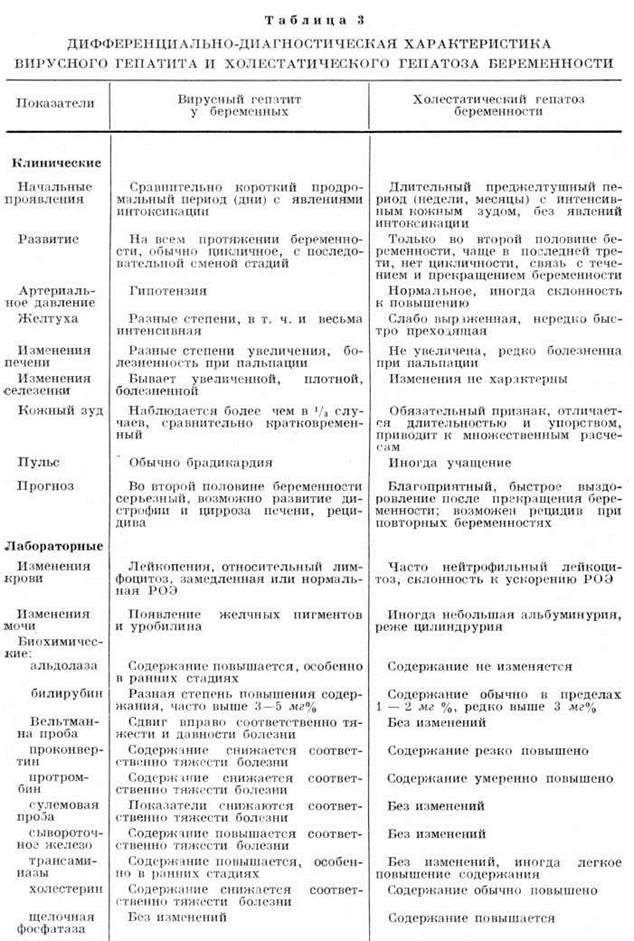 |
 |
Возможность передачи Гепатит вирусный от матери ребёнку интра- или постнатально полностью доказана. Механизм инфицирования связан в первую очередь с попаданием крови матери из родовых путей в кровоток ребёнка через мацерированные участки его кожи. Возможность трансплацентарной передачи Гепатит вирусный пока не доказана; систематическими наблюдениями в условиях, когда интра- или постнатальное инфицирование сведено к минимуму, выявить клинически проявляющийся неонатальный гепатит на протяжении первых 5—6 недель жизни не удаётся. Поиски антигена к гепатиту В в пуповинной крови новорожденных с помощью высокоспецифичного теста — реакции преципитации в геле — в подавляющем большинстве случаев дают отрицательные результаты. Однако полностью исключить возможность трансплацентарной инфекции при Гепатит вирусный нельзя, так как выявляется ряд её неспецифических косвенных признаков: повышение среднего уровня IgM в пуповинной крови, усиленный эритропоэз не только по ходу капилляров, но и в портальных трактах печени перинатально погибших плодов, НВ-антиген в печени мертворождённых, обнаруживаемый в отдельных случаях методом иммунной флюоресценции. Описания врождённых гепатитов, которые нередко пытаются ретроспективно связать с бессимптомным течением Гепатит вирусный у беременных, вызывают возражения. Неонатальные гепатиты и гигантоклеточная трансформация гепатоцитов могут быть обусловлены не только вирусом гепатита, но и вирусами цитомегалии, простого герпеса, ветрянки, краснухи, коксаки и другие [Мониф (G. Monif), 1969], а также наследственными дефектами обмена (например, α1-антитрипсиновая недостаточность).
Лечение Гепатит вирусный у беременных основано на общих принципах терапии Гепатит вирусный.
Предупреждение кровотечений у беременных достигается лечением основного заболевания с рациональным использованием средств, сокращающих матку. Острый Гепатит вирусный не является прямым показанием для искусственного прерывания беременности. При отсутствии эффекта от проводимого лечения беременность должна быть прервана. Организация комплексной медпомощи беременным с Гепатит вирусный обеспечивает в большинстве случаев благоприятный исход для матери и ребёнка.
Профилактика Гепатит вирусный у беременных предполагает (помимо общих предупредительных мероприятий) учёт повышенного риска инфицирования при плановых анализах крови, стоматологический помощи и других инструментальных вмешательствах. Беременные, находившиеся в контакте с больными Гепатит вирусный, должны получить внутримышечно гамма-глобулин.
Гепатит вирусный у детей
Гепатит вирусный широко распространён среди детей. Из всех заболевших Гепатит вирусный на детей в возрасте до 15 лет приходится 60% и более. Чаще заболеваемость наблюдается у детей дошкольного и младшего школьного возраста. Дети первого года жизни болеют значительно реже, однако могут болеть и новорождённые. У детей первого года наблюдается почти исключительно гепатит В, у детей старше двух лет — преимущественно гепатит А.
Заболеваемость Гепатит вирусный у детей характеризуется осенне-зимним подъёмом, формированием очагов в детских учреждениях.
Клинической, проявления Гепатит вирусный у детей старшего возраста сходны с картиной болезни у взрослых. Однако у детей чаще отмечается острое начало с кратковременным (2—3 дня) повышением температуры. Преджелтушный период короче, чем у взрослых, обычно не превышает 5—7 дней и характеризуется сочетанием астено-вегетативных симптомов: вялость, слабость, раздражительность, повышенная утомляемость, тошнота, иногда рвота, плохой аппетит, боль в животе. Иногда наблюдаются слабо выраженные катаральные явления со стороны верхних дыхательных путей. Ранний симптом — увеличение печени, нередко и селезёнки. В конце преджелтушного периода изменяется цвет мочи и кала. Артралгии в преджелтушном периоде у детей бывают очень редко.
Желтуха нарастает довольно быстро и через 5—7 дней обычно достигает максимума. В большинстве случаев желтушный период продолжается 2—3 недель. Зуд кожи при желтухе у детей наблюдается значительно реже, чем у взрослых.
Сопоставление клиники гепатита А и гепатита В показывает, что гепатит А характеризуется более острым началом болезни (лихорадка, рвота, боли в животе) и быстрым исчезновением симптомов интоксикации к моменту появления желтухи. Желтушный период относительно непродолжительный. Для гепатита В характерно постепенное начало с более медленным развитием клин, симптомов, постепенным усилением интоксикации по мере прогрессирования болезни, более продолжительный (около месяца) желтушный период, длительная гипербилирубинемия и гиперферментемия, стойкая Гепатоспленомегалия, большая частота остаточных явлений и в то же время более низкие показатели тимоловой пробы.
Выявляется некоторое своеобразие клиники и течения гепатита В в возрастном аспекте, и особенно у детей первого года жизни, у которых значительно чаще, чем у детей старшего возраста, наблюдаются тяжёлые и среднетяжёлые формы.
Гепатит В у детей первого года жизни начинается более остро; в преджелтушном периоде чаще наблюдаются повышение температуры, рвота, срыгивания, жидкий стул, снижение аппетита, нарушение сна, беспокойство, вялость. Симптомы интоксикации продолжают усиливаться и при появлении желтухи, в то время как у детей старшего возраста с появлением желтухи симптомы интоксикации обычно ослабевают. Желтуха у детей первого года жизни нарастает быстрее, чем у старших детей; количество билирубина и активность ферментов в сыворотке крови быстрее достигают своего максимума. Значительно более выражено и увеличение печени у детей первого года жизни, и почти во всех случаях отмечается увеличение селезёнки (у детей старшего возраста селезёнка пальпируется только в 50% случаев).
Тяжесть течения Гепатит вирусный оценивается у детей в начальном периоде, но не раньше, чем разовьются все клин, симптомы, свойственные этому заболеванию; учитываются и проявления преджелтушного периода болезни. Наряду с клин, симптомами при оценке тяжести должны учитываться и показатели функциональных проб печени.
Тяжёлые формы Гепатит вирусный характеризуются более быстрым развитием болезни (короткий преджелтушный период), выраженной интоксикацией. Увеличение печени, интенсивность желтухи также являются показателями тяжести. Более объективным критерием тяжести Гепатит вирусный является степень повышения содержания билирубина в сыворотке крови, и особенно свободного билирубина, а также степень повышения активности органоспецифических ферментов, p-липопротеидов, снижение протромбина и нарушение других биохимический показателей функционального состояния печени.
У детей первого года жизни при аналогичной тяжести болезни интенсивность желтухи и гипербилирубинемия менее выражены, чем у детей старшего возраста. Это объясняется, вероятно, тем, что тяжесть болезни у них обусловлена нарушением не столько пигментного обмена, сколько других обменных процессов (кислотно-щелочного равновесия, водноэлектролитного, белкового и другие); эти нарушения возникают значительно быстрее и более выражены из-за несовершенства механизмов компенсации.
Особые трудности в диагностике Гепатит вирусный у детей возникают в преджелтушном периоде и в случаях безжелтушных и стёртых форм. Помимо характерного сочетания астено-вегетативных симптомов с увеличением печени и селезёнки особое значение для ранней диагностики Гепатит вирусный имеет повышение активности ферментов (фруктозо-1-фосфатальдолазы, фруктозо-1-6-дифосфатальдолазы, аланин- и аспартатаминотрансферазы и другие), а также повышение содержания β-липопротеидов, показателей тимоловой пробы и другие Увеличение содержания билирубина в сыворотке крови выявляется только в начале желтушного периода. Диагностика Гепатит вирусный у детей в желтушном периоде обычно не представляет особых затруднений.
В преджелтушном периоде Гепатит вирусный чаще приходится дифференцировать с острыми респираторными вирусными заболеваниями и заболеваниями желчевыводящих путей. Наибольшие трудности в диагностике Гепатит вирусный возникают у детей первого года жизни, и особенно первых месяцев. В этих случаях приходится дифференцировать его с врождёнными гепатитами разной этиологии (цитомегалической, токсоплазмозной и герпетической) и атрезией желчных путей.
Гепатодистрофия и летальные исходы отмечаются почти исключительно у детей первого года жизни, и преимущественно в первые 6 месяцев.
Лечение детей с лёгкими и в большинстве случаев со среднетяжёлыми формами Гепатит вирусный может быть ограничено назначением постельного режима, щадящей и полноценной физиол. диеты, обильного питья, слабых растворов глюкозы и щелочной минеральной воды, комплекса витаминов (С, В1, В2 и В6), препаратов, оказывающих желчегонное и послабляющее действие. При тяжёлых формах возникает необходимость внутривенного капельного введения жидкости (5—10% раствор глюкозы с раствором Рингера в соотношении 2:1), неокомпенсана, гемодеза, плазмы, альбумина, кокарбоксилазы. При метаболическом ацидозе назначается внутривенное введение 4—4,5% раствора бикарбоната натрия. Гормональные препараты (преднизолон из расчёта в среднем 2 миллиграмм на 1 килограмм веса в сутки) лучше назначать коротким курсом (10—12 дней). У детей первого года жизни показания к назначению преднизолона должны быть расширены; при наличии отягощённого преморбидного состояния их следует назначать и при среднетяжёлых формах.
Прогноз весьма серьёзен у детей до одного года, у которых при тяжёлых формах Гепатит вирусный летальность высокая. У детей старшего возраста течение и исходы Гепатит вирусный такие же, как у взрослых.
|
Безпрозванный Б.К; Нисевич Н.И.; Рубцов И.В.; Семендяева М.Е.; Соловьев В.Д.; Фарбер Н.А. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Гепатит |
⇓ Полный свод знаний. Том первый А. ⇓ |
Гепатозы ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |