Хондродисплазия |
||
 |
 |
Оглавление
|
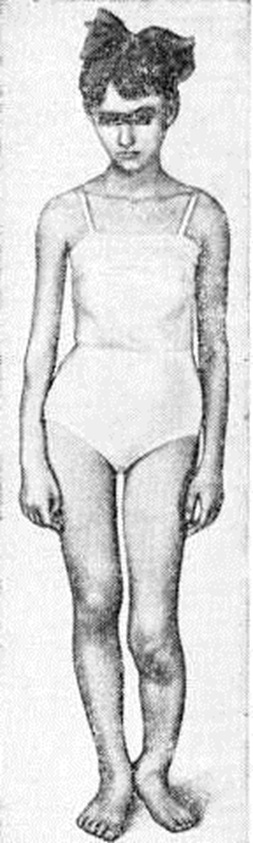
ХондродисплазияХондродисплазия (chondrodysplasia; греческий chondros хрящ дисплазия) — группа наследственных болезней, характеризующихся нарушениями развития скелета, которые связаны с изменениями нормального процесса окостенения хрящевой ткани, её недостаточным или избыточным образованием. Хондродисплазия относится к числу редких заболеваний опорно-двигательного аппарата. Достоверные статистические данные отсутствуют. В соответствии с принятой классификацией различают эпифизарные, физарные и метафизарные дисплазии. Эпифизарные дисплазии объединяют группу наследственных заболеваний, обусловленных пороками развития двух хрящевых зон эпифиза: центра окостенения и суставного хряща. Хрящевая ткань в этих зонах имеет анатомическую общность за счёт развития из одного типа хондроцитов. Однако структура хондроитин-сульфатов и протеинового комплекса в хрящевой ткани этих зон различна, что обусловливает избирательность метаболических нарушений либо в суставном хряще, либо в центре окостенения. В связи с этим эпифизарные дисплазии разделяют на дисплазии суставного хряща и дисплазии хрящевой ткани собственно эпифиза. К эпифизарным дисплазиям относятся: множественная деформирующая суставная хондродисплазия (болезнь Волкова), гемимелическая форма эпифизарной хондродисплазии, спондилоэпифизарная дисплазия, множественная эпифизарная дисплазия (болезнь Фэрбанка), диастрофическая дисплазия, псевдоахондроплазия. Три первые формы связаны с пороком развития суставного хряща, остальные — с нарушением процессов окостенения в эпифизе кости. Множественная деформирующая суставная хондродисплазия (болезнь Волкова) — редкая форма дисплазии суставного хряща, характеризующаяся избыточным его образованием, врастанием хрящевой ткани в суставную полость и вторичным гигантизмом конечностей. Тип наследования заболевания не установлен. Морфологически изменения сводятся к массивному разрастанию суставного хряща с нарушением его архитектоники, вторичному изменению эпифизарной ростковой пластинки. Основной клинические, признак — гигантизм конечностей, чаще — одной из нижних (смотри рисунок 0); возможны и другие локализации поражения. Удлинение конечности (при рождении на 1 — 2 сантиметров) к 15 годам достигает 7 — 25 сантиметров. Хрящевые разрастания, преимущественно в коленных суставах, приводят к развитию сгибательных контрактур, тугоподвижности, анкилозов в порочном положении. Стона на стороне поражения резко увеличена по сравнению со здоровой (на 4—5 размеров обуви); размеры надколенника увеличены в 3—4 раза по сравнению с нормой. На верхних конечностях наблюдается преимущественно гигантизм пальцев с анкилозами в межфаланговых суставах. При поражении костей черепа образуются валикообразные разрастания волокнистого хряща по ходу швов, которые оссифицируются после завершения полового созревания. Они могут сдавливать головной мозг, что является причиной эпилептиформных припадков. При локализации процесса в верхних шейных позвонках возможно сдавление спинного мозга с развитием парезов и параличей. К характерным клинические, признакам этого заболевания относят также изменения кожи и подкожной клетчатки на стороне поражения — пигментные пятна, гемангиомы, большие липомы, а в подмышечных впадинах, в паховых областях, на подошвенной стороне стоп — участки гиперкератоза. Рентгенологически определяется уплощение эпифизов поражённых костей, суставные поверхности с неровными бахромчатыми контурами, структура метафизов разрежена, груботрабекулярная, зона растущего хряща расширена и деформирована. В суставной полости обнаруживаются внутрисуставные тела неправильной формы (одиночные или в виде конгломератов), связанные синовиальной оболочкой и суставным хрящом. Лечение — удаление избыточных разрастаний хрящевой ткани, укорачивающие резекции кости; при поражении всех сегментов производят ампутацию конечности. При локализации процесса в позвонках и сдавлении спинного мозга производят декомпрессивную ламинэктомию (смотри полный свод знаний). Прогноз во многом определяется локализацией поражения. При наличии крупных оссификатов по ходу швов черепа прогноз неблагоприятный. Гемимелическая форма эпифизарной хондродисплазии — поражение половины одного или нескольких эпифизов одной конечности. Чаще поражаются таранная кость и эпифизы длинных трубчатых костей. Избыточное разрастание хрящевой ткани на суставной поверхности поражённого эпифиза сопровождается гиперпластическим ростом кости. |
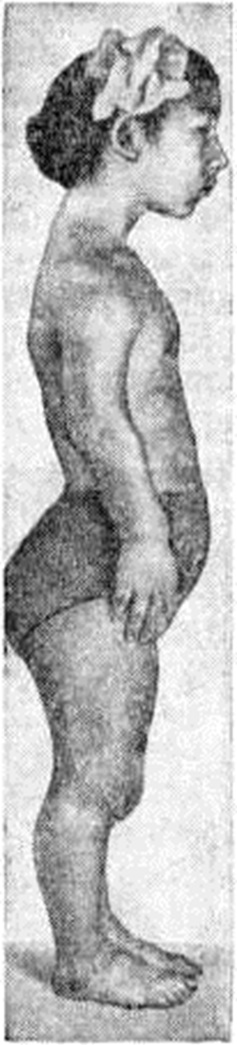
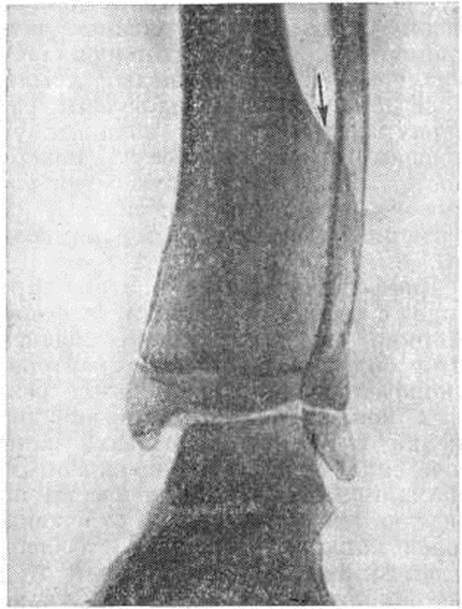
Заболевание возникает в детском возрасте. Основной клинические, признак — растущее безболезненное образование костной плотности, которое располагается обычно на медиальной стороне поражённого эпифиза. Несмотря на увеличение длины одного из сегментов, общая длина конечности не увеличена в связи с укорочением смежного сегмента. Постепенно наступает деформация конечности (рисунок 1) с явлениями артроза (смотри полный свод знаний), сопровождающаяся болями, хромотой.
Рентгенологически определяют нарушение конгруэнтности суставных поверхностей, выявляют увеличенную часть поражённого эпифиза, наличие в нем очагов уплотнения и просветления различной величины и формы.
Лечение оперативное, его рекомендуют производить до развития вторичных деформаций. Оперативное вмешательство состоит в удалении избыточных костно-хрящевых разрастаний в пределах здоровой кости.
 |

|  |
Рис. 0. | ||
 |

|  |
Рис. 2. | ||
Прогноз в отношении функции конечности неблагоприятный из-за раннего развития артрозов. После оперативного вмешательства возможны рецидивы.
Спондилоэпифизарная дисплазия — порок развития, в основе которого лежит дисплазия хрящевой ткани, характеризующаяся недостаточностью развития суставного хряща. Признаки заболевания появляются по мере роста ребёнка; новорожденные клинически здоровы.
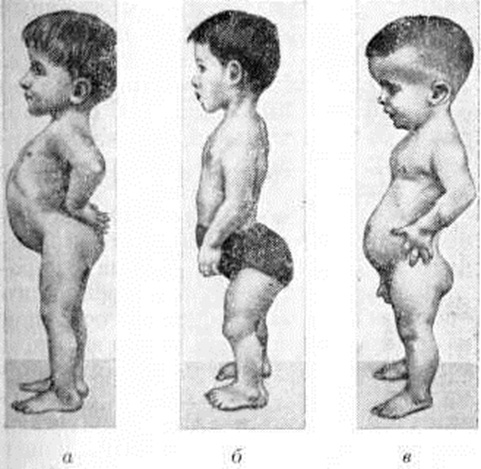
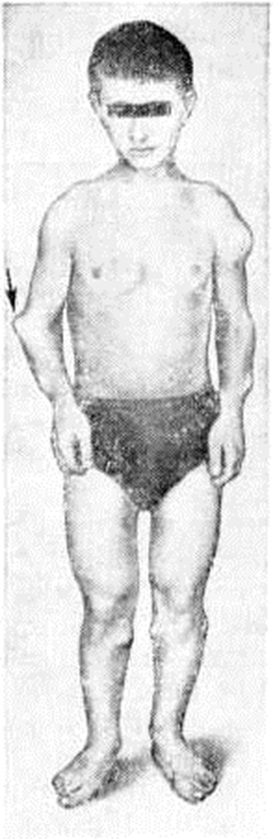
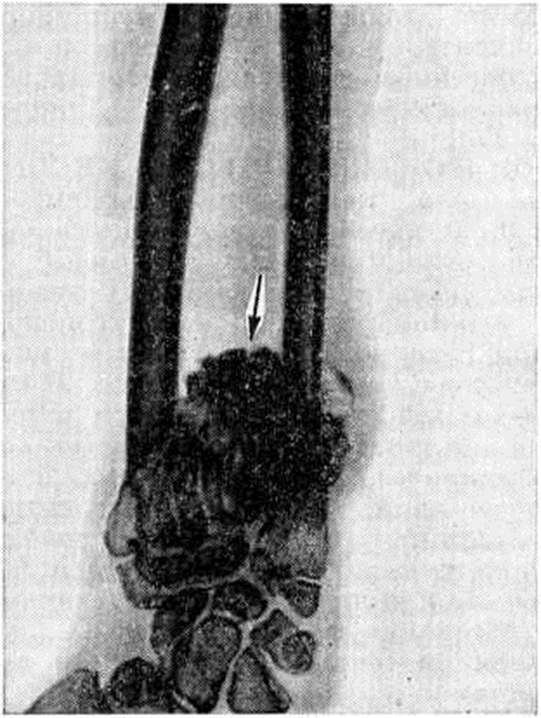
В тяжёлых случаях уже на первом году жизни отмечается ограничение отведения бёдер. Позже присоединяются хромота, утиная походка, утомляемость при ходьбе, ограничение движений в тазобедренных, коленных суставах, позже — в голеностопных. К 7 годам в связи с углублением вертлужных впадин заметно сужается поперечный диаметр входа в малый таз. В последующем резко увеличивается поясничный лордоз, наблюдаются выраженные сгибательные контрактуры в суставах ног (рисунок 2, 3, а). Примерно у половины больных отмечается вывих надколенника с развитием genu valgum (смотри полный свод знаний: Коленный сустав, заболевания). Несмотря на перечисленные изменения скелета, рост детей остаётся в пределах нормы, сложение — относительно пропорциональным. Нередко наблюдаются изменения, связанные с нарушениями регуляции мышечного тонуса (смотри полный свод знаний), поражением мышечной ткани (кардиопатией, появлением паховых, пупочных грыж, расхождением прямых мышц живота), увеличением печени, селезёнки, миопией, астигматизмом, дистрофией хрусталика, стекловидного тела и роговицы.
Рентгенологически выявляют характерные изменения тел позвонков: они уплощены (универсальная платиспондилия), больше в грудном отделе, замыкающие пластинки неровные. Переднезадний и боковой размеры тел позвонков нормальные; этот признак является решающим в диагностике заболевания. Определяются также уплощение эпифизов всех длинных трубчатых костей, сглаженность межмыщелкового возвышения большеберцовой кости, углубление межмыщелковой ямки бедренной кости; характерен дольчатый надколенник (смотри полный свод знаний: Надколенник, патология).
Лечение преимущественно консервативное — лечебный физкультура, массаж, санитарно-курортный лечение. Взрослым больным необходимо подбирать специальность, не связанную с длительным стоянием, передвижением или тяжёлыми нагрузками на опорно-двигательный аппарат. При сгибательных контрактурах в коленных суставах производят операцию перемещения надколенника (смотри полный свод знаний: Надколенник, повреждения), в ряде случаев в сочетании с надмыщелковой остеотомией (смотри полный свод знаний) бедренных костей.
 |
|  |
Рис. 4. | ||
Прогноз в отношении функции конечностей при систематическом консервативном лечении относительно благоприятный. Однако возможны ранние артрозы, сопровождающиеся болями, резким ограничением движений, анкилоз тазобедренных суставов в порочном положении.
Множественная эпифизарная дисплазия — наследственное системное заболевание скелета, в основе которого лежит нарушение или задержка окостенения эпифизов, в связи с чем возникает искривление и укорочение нижних конечностей. Заболевание проявляется по мере роста ребёнка, нередко — у детей старшего возраста (смотри полный свод знаний: Фэрбанка болезнь).
Диастрофическая дисплазия (диастрофический дварфизм, эпифизарный дизостоз) характеризуется наряду с другими проявлениями нарушением развития эпифизов костей, в связи с чем происходит задержка или извращение их формирования. Тип наследования — аутосомно-рецессивный.
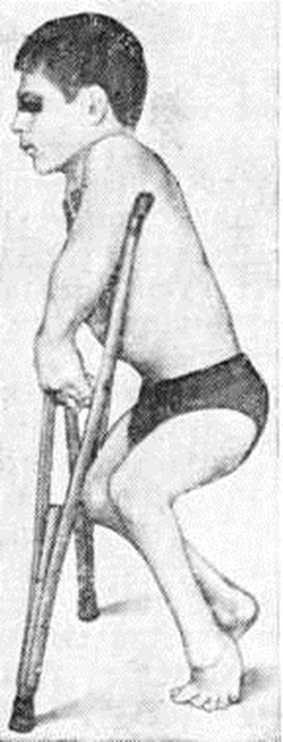
У больных отмечаются укорочение конечностей, сколиоз (смотри полный свод знаний), деформация грудной клетки, нередко с формированием кифоза (смотри полный свод знаний), вывихи и подвывихи в суставах конечностей, их разболтанность, сгибательные контрактуры, резко выраженная двусторонняя косолапость (рисунок 4).
Рентгенологически наиболее типичны деформации коротких трубчатых костей, например I пястной кости, которая имеет округлую или треугольную форму; пястные, плюсневые кости, фаланги пальцев кистей и стоп укорочены, утолщены, иногда причудливо деформированы. В тазобедренных суставах выявляют задержку роста центров окостенения, недоразвитие вертлужных впадин и проксимальных концов бедренных костей, вывихи бёдер. В коленных суставах выявляют подвывихи голени кзади и кнутри, в локтевых — подвывихи и вывихи костей предплечья кзади и в локтевую сторону.
Лечение направлено на устранение деформаций. В начале заболевания с этой целью применяют лечебный гимнастику, наложение гипсовых лонгет на кисть. Варусный компонент деформации стоп поддаётся коррекции с помощью поэтапных гипсовых повязок. Эквинусный компонент исправить не удаётся, так как неизбежен рецидив из-за сгибательных контрактур в коленных и тазобедренных суставах. После устранения варусной деформации голени больные носят тутор, закрывающий коленный сустав. В 3—7-летнем возрасте прибегают к оперативному лечению косолапости (смотри полный свод знаний). Эффективное устранение тяжёлых контрактур возможно с помощью остеотомий (смотри полный свод знаний) с резекцией костей или удлинением мышц с целью уменьшения их натяжения. При компрессии спинного мозга в связи с прогрессированием кифоза производят ламинэктомию (смотри полный свод знаний). Вывихи и подвывихи бёдер и голеней не вправляют из-за неизбежных рецидивов и осложнений в виде остро протекающих артрозов, лишающих больных возможности самостоятельно передвигаться. Рекомендуют эндопротезирование (смотри полный свод знаний) тазобедренных суставов в 16—18-летнем возрасте.
Прогноз для жизни благоприятный; прогноз в отношении функции конечности неблагоприятный — наступает ранняя инвалидность в связи с прогрессирующими деформациями скелета, главным образом конечностей.
Псевдоахондроплазия характеризуется нарушением энхондрального окостенения, особенно в эпифизах конечностей.
У новорожденных заболевание не проявляется, но в процессе роста ребёнка выявляется укорочение конечности по ризомелическому типу, то есть главным образом за счёт бедра и плеча. Рост взрослых больных обычно не превышает 130 сантиметров. Туловище непропорционально длинное, конечности укорочены (III палец кисти опущенной руки доходит только до уровня большого вертела); выражен поясничный лордоз (смотри полный свод знаний). Характерны контрактуры в локтевых и плечевых суставах, выявляются типичные изменения нижних конечностей: вальгусная деформация с приведением бедра на одной стороне и варусная деформация с отведением бедра — на другой. На стороне вальгусной деформации развивается подвывих бедра, сопровождающийся вторичным перекосом таза; развиваются сколиоз (смотри полный свод знаний), подвывихи коленных и голеностопных суставов (рисунок 3, б).
При рентгенологическое исследовании обнаруживается, что головки бедренных костей уменьшены, имеют неравномерно крапчатую структуру; в эпифизах костей, образующих коленный сустав, выявляются беспорядочные очаги окостенения, расположенные по периферии, которые постепенно увеличиваются и сливаются. К 17 — 18 годам эпифизы приобретают относительно правильную форму, однако их некоторая уплощённость сохраняется. Эпифизарные ростковые зоны сужены, деформированы.
Дифференциальный диагноз проводят с ахондроплазией и болезнью Фэрбанка. Для ахондроплазии также характерна карликовость за счёт резкого укорочения конечностей при нормальной длине туловища, однако в отличие от больных ахондроплазией форма и размер головы у них нормальные. При болезни Фэрбанка клинические, признаки заболевания появляются не с началом роста ребёнка, а в более позднем возрасте (в 10—16 лет), поэтому у большинства больных кости скелета не так резко изменены, как при псевдоахондроплазии, и по внешнему виду они мало отличаются от нормально развивающихся детей.
Лечение преимущественно консервативное, направленное на предотвращение развития артрозов и устранение их болезненных проявлений; при деформациях нижних конечностей производят корригирующие остеотомии.
Прогноз для жизни благоприятный. Прогноз в отношении функции конечностей зависит от профессии (больные должны подбирать профессию, при которой исключаются длительная ходьба и нагрузки). Прогрессирование артрозов приводит к инвалидности.
Физарные дисплазии — группа наследственных системных заболеваний скелета, в основе которых лежат нарушения развития ростковой эпифизарной пластинки. К физарным дисплазиям относятся ахондроплазия, гипохондроплазия и экзостозная хондродисплазия.
Ахондроплазия (хондродистрофия, диафизарная аплазия, хондродистрофический нанизм, ахондроплазия плода, болезнь Парро — Мари, врождённая хондродистрофия, хондродистрофия гипопластическая, микромелический нанизм) известна с глубокой древности. Первое её описание принадлежит Ф. Глиссону (1660). Термин ахондроплазия ввёл Парро (J. М. J. Parrot, 1876), а П. Мари (1900) подробно описал клинические, картину заболевания. Широкое распространение получил также термин хондродистрофия, предложенный Кауфманном (Е. Kaufmann, 1892).
Ахондроплазия развивается в результате впервые возникшей или унаследованной доминантной мутации с полной пенетрантностью (смотри полный свод знаний: Пенетрантность гена). По мнению В. Мак-Кьюзик (1975), тип наследования ахондроплазии аутосомнодоминантный. По данным Скотта (С. I. Scott, 1976), около 80% случаев ахондроплазии — результат впервые возникшей мутации, то есть большинство больных ахондроплазией имеют здоровых родителей, братьев, сестёр. У здоровых родителей первого больного ребёнка риск рождения второго больного ребёнка минимальный. У здоровых братьев и сестёр больного ахондроплазией рождаются здоровые дети. Если ахондроплазией болен только один из родителей, то вероятность иметь больного ребёнка составляет 50%, если больны оба родителя — 75%.
При ахондроплазии нарушаются процессы энхондрального окостенения на фоне нормального эностального и периостального окостенения. В результате порочного, беспорядочного расположения клеток росткового хряща нарушается процесс окостенения, и рост костей в длину замедляется. По мнению Скотта (1976), нарушение роста хряща при ахондроплазии связано с дефектом окислительного фосфорилирования. Поражаются кости, развивающиеся из хондробластической системы — кости конечностей и основания черепа; рост костей соединительнотканного (дистального) происхождения не нарушается, поскольку периостальный и эндостальный рост не нарушен, диафизы трубчатых костей не только укорочены, но и утолщены, их рельеф резко усилен за счёт чрезмерного развития костной ткани в местах прикрепления мышц.
При ахондроплазии мягкие ткани (кожа, мышцы) развиты нормально, но кожа конечностей из-за меньшей, чем обычно, площади образует грубые складки, а хорошо развитые мышцы на коротких конечностях кажутся гипертрофированными. Эпифизарная пластинка роста трубчатых костей и зоны роста других костей сужены. Плотность хрящевого вещества нормальная. Гистологически выявляют угнетение пролиферации хрящевых клеток в зонах роста костей. Внутренние органы не изменены.
Ахондроплазия проявляется уже во внутриутробном периоде и приводит в ряде случаев к антенатальной гибели плода; часть новорожденных оказывается нежизнеспособной. У больных имеются характерные нарушения пропорций тела — карликовость в результате укорочения конечностей, главным образом за счёт бедра и плеча (у новорожденных руки доходят до пупка, у взрослых больных — до паховой складки или до большого вертела). Туловище больных имеет нормальную длину и ширину плечевого пояса. Рост обычно составляет 90—120 сантиметров. Ненормальный и неодинаковый рост кости но всей площади эпифизарной пластинки вызывает деформацию эпифизов, варусную или вальгусную деформацию конечностей. Неравномерный рост костей двукостных сегментов конечностей вызывает развитие характерных деформаций. Так, вследствие опережающего роста лучевой кости её головка вывихивается, развивается сгибательная контрактура в локтевом суставе, кисть отклоняется в локтевую сторону. Характерно строение кисти: пальцы укорочены, утолщены, свойственная им разница по длине отсутствует (изодактилия). Варусная деформация большеберцовой кости усугубляется непропорционально удлинённой малоберцовой костью, что приводит к внутренней торсии голени с формированием вторичных деформаций стоп. Пальцы и передние отделы стоп широкие. Размеры таза уменьшены, отмечается высокое стояние больших вертелов бедренных костей, в результате чего развивается нарушение походки (больные раскачиваются при ходьбе). Живот выпячен, таз наклонен вперёд, наблюдается выраженный лордоз в поясничной области. Выражено несоответствие между карликовым ростом и непропорционально большой массой мышц. За счёт хорошо развитых мышц и связок компенсируется неполноценность костно-суставного аппарата.
Голова у больных ахондроплазией непропорционально велика (брахицефалия). Основание черепа укорочено в результате преждевременного окостенения синхондрозов основной и затылочной костей, а кости свода и лицевой части черепа развиты нормально; вследствие такого несоответствия создаётся картина нависающего лба. Нос седловидный, может наблюдаться прогнатия (смотри полный свод знаний: Прикус). Мозговой череп резко увеличен, выступают теменные, лобные и затылочные бугры (рисунок 3, в).
У взрослых больных возможны неврологический расстройства, связанные со стенозом большого (затылочного) отверстия или сужением позвоночного канала в поясничном отделе. Первичные и вторичные половые признаки у больных ахондроплазией развиты нормально. Интеллект сохранен.
По данным рентгенографии, при ахондроплазии у плода, новорожденного и ребёнка в грудном возрасте центры окостенения появляются в обычные сроки, однако эпифизы, кости запястья и предплюсны формируются из нескольких центров окостенения, имеющих неправильную форму. Эпифизарные центры окостенения уплощены, эпиметафизарные зоны дугообразно искривлены, метафизы расширены; отмечается ускоренное окостенение синхондрозов костных сегментов. Рентгенологические картина сформировавшегося скелета больных ахондроплазией весьма типична. Поперечник трубчатых костей увеличен, корковое (компактное) вещество утолщено. Метафизы расширены, имеют вид раструба, эпифизы массивные, нависают в виде гриба над метафизами, суставные их поверхности деформированы, неконгруэнтны. Отмечается усиление, огрубение рельефа трубчатых костей, главным образом в местах прикрепления сухожилий и мышц (бугристости большеберцовой кости, дельтовидной шероховатости плеча, вертелов бедра и другие). Ребра укорочены, располагаются горизонтально, их грудинные концы, головки и шейки утолщены и деформированы. Ключицы имеют нормальные размеры, выпрямлены; грудная клетка уплощена. Позвоночник изменён незначительно: тела позвонков несколько укорочены и уплощены, межпозвоночные суставы умеренно деформированы. М. В. Волков и сотрудники (1972) описали симптом нарастающего сужения расстояния между корнями дуг позвонков в каудальном направлении, который, по их мнению, патогномоничен для ахондроплазии. Размеры таза уменьшены, крылья подвздошных костей укорочены, развёрнуты, вертлужные впадины уплощены, имеют неровную поверхность, запирательные отверстия увеличены, крестцово-подвздошные сочленения расширены, деформированы.
Дифференциальный диагноз проводят с болезнью Конради, болезнью Моркио и псевдоахондроплазией. Для болезни Конради характерны укорочение одной или двух, реже всех конечностей, ограничение движений в крупных суставах; частое сочетание с другими врождёнными аномалиями: рентгенологически определяются мелкие очаги отложения солей кальция в хрящах, особенно в эпифизарных. При болезни Моркио карликовость связана с укорочением и деформацией туловища при нормальной длине конечностей (смотри полный свод знаний: Моркио болезнь). Дифференциальный диагноз с псевдоахондроплазией приведён выше.
Лечение больных ахондроплазией начинают сразу же после рождения. Ребёнок должен спать в ровной кроватке; для профилактики сгибательных контрактур конечностей обязательно укладывают его на живот. Укрепление мышц конечностей, спины, живота достигается систематическим массажем. Необходимо учитывать, что созревание опорно-двигательного аппарата при этом заболевании замедленно, поэтому начинать сидеть и стоять ребёнок должен лишь тогда, когда сможет сделать это самостоятельно. Это в какой-то мере предотвращает развитие деформаций в коленных суставах и формирование кифоза (смотри полный свод знаний). При сформировавшихся деформациях нижних конечностей проводят корригирующие остеотомии (смотри полный свод знаний). Иногда после остеотомии производят удлинение сегмента конечности с помощью дистракционно-компрессионных аппаратов (смотри полный свод знаний). Обычно сначала удлиняют голени, а затем бедра. При сохранившихся и функционирующих эпифизарных зонах роста проводят дистракционный эпифизеолиз (смотри полный свод знаний: Переломы) проксимальной и дистальной зон роста большеберцовой кости или дистальной зоны роста бедренной кости. Удлинение производят замедленными темпами, контролируя состояние мышечного аппарата и суставов в связи с опасностью срыва компенсаторных механизмов неполноценных суставов. Кроме того, следует учитывать, что после значительного удлинения нижних конечностей больным становится труднее пользоваться верхними конечностями (они не могут производить туалет стоп, самостоятельно зашнуровывать ботинки и так далее). Это вызывает необходимость после удлинения нижних конечностей производить удлинение верхних.
С целью предотвращения деформаций ног и позвоночника больным рекомендуется приобретать профессии, не связанные с тяжёлым физическим трудом.
Прогноз для жизни благоприятный. При срыве компенсаторных механизмов суставов в результате перегрузок, связанных с тяжёлым физическим трудом, прогноз в отношении функции конечностей неблагоприятный: тяжёлые дистрофические процессы в суставах могут привести к инвалидности.
Гипохондроплазию иногда рассматривают как стёртую форму ахондроплазии. Этиология и патогенез её недостаточно выяснены. Тип наследования аутосомно-доминантный.
До 2-летнего возраста голова ребёнка непропорционально велика; отставание в росте наблюдается с 3—4 лет. Рост взрослых больных обычно 130—145 сантиметров. Диспропорция телосложения возникает вследствие укорочения конечностей при нормальной длине туловища; лицо обычное. Грудная клетка широкая, плоская, отмечается лордоз в поясничном, иногда и в грудном отделе позвоночника. Кисти и стопы широкие, отмечается небольшая изодактилия. Иногда выявляют нерезкую варусную деформацию голеней (рисунок 5).
Характерной особенностью рентгенологическое картины является то, что расстояние между корнями дуг позвонков в поясничном отделе позвоночника не суживается в каудальном направлении, как при ахондроплазии, и не расширяется, как в норме, а остаётся неизменным. Выявляется укорочение и утолщение бедренных и плечевых костей; эпифизы костей, образующих коленный сустав, имеют квадратную форму. Иногда рентгенологическое изменения определяются при динамическом наблюдении больного.
Лечение преимущественно консервативное, показано только при появлении артрозов (смотри полный свод знаний). В последнее время больным гипохондроплазией производят с косметической целью удлинение нижних конечностей. Прогноз благоприятный.
Экзостозная хондродисплазия (экзостозы, экзостозная болезнь, юношеские костно-хрящевые экзостозы, множественные костно-хрящевые экзостозы, множественный наследственный остеохондроматоз, хондродисплазия деформирующая наследственная) проявляется образованием на поверхности костей единичных или множественных костно-хрящевых образований. Единичные экзостозы не наследуются; множественные экзостозы наследуются по аутосомно-доминантному типу.
Этиология окончательно не установлена. К предрасполагающим факторам относят травму, рахит, инфекционные болезни, недостаточность функции эндокринной системы, аномалии надкостницы и хряща.
Сущность патологический процесса заключается в том, что при нарушенном гистогенезе хрящевые клетки ростковой зоны продуцируют костное вещество, располагающееся под углом к продольной оси кости, что приводит к образованию костно-хрящевых выступов. С ростом кости (у детей старшего возраста) они оказываются расположенными в зонах метафизов или диафизов, при этом вершина экзостоза всегда направлена к центру кости. Хрящевая ростковая ткань в процессе роста экзостоза отодвигается с основания на его вершину; в этом же направлении идёт процесс окостенения экзостоза. К моменту образования синостоза эпифиза с диафизом наступает окостенение и хрящевого покрова экзостоза.
В морфологический отношении единичные и множественные экзостозы однотипны. Различие состоит в том, что при множественном поражении экзостозы менее компактны, особенно в области основания, где хрящ расположен в губчатом веществе метафиза; основание одиночных экзостозов представлено склерозированной костью. Снаружи экзостоз покрыт надхрящницей, являющейся продолжением надкостницы кости, а его губчатое вещество представляет собой продолжение губчатого вещества кости. Верхушка экзостоза покрыта гиалиновым хрящом (хрящевой чехол).
Клинические проявления экзостозов типичны: у эпифизарных зон роста появляются образования костной плотности, отграниченные от мягких тканей, неподвижные, безболезненные при пальпации; кожа над ними не изменена. У некоторых больных заболевание выявляется с рождения; одиночные экзостозы у большинства больных проявляются в возрасте 6— 12 лет, множественные — в возрасте до 4—6 лет. По клинические течению различают неосложнённые экзостозы, растущие параллельно с ростом кости, рано оссифицирующиеся, иногда рассасываю щ и е с я до окончания роста скелета; пролиферирующие экзостозы, растущие с опережением роста кости, достигающие больших размеров и в 5% случаев продолжающие расти у взрослых больных. По форме и направлению роста экзостозы делятся на линейные, холмовидные, шаровидные; форма их зависит от размеров хрящевого чехла, темпов его дистрофии.
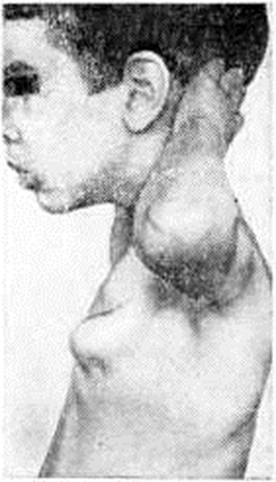
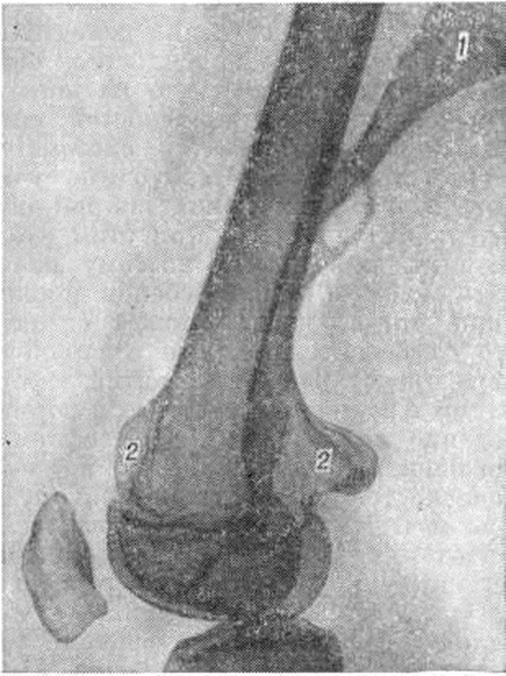
Наиболее частая локализация экзостозов — на концах костей, образующих коленный сустав, на проксимальном конце плечевой кости (рисунок 6); нередко поражаются лопатка и ребра, где экзостозы располагаются в месте перехода костной части ребра в хрящевую (рисунок 7). На костях предплечья экзостозы располагаются в дистальных отделах, на стопе — чаще на дистальной фаланге I пальца (так называемый экзостозы Дюпюитрена); последние исходят из проксимального эпифизарного конца фаланги, они рано оссифицируются и превращаются в подногтевую остеому. При множественной форме у больных может быть от 10 до 40 экзостозов, часто симметрично расположенных; описаны случаи, когда у одного больного насчитывалось несколько сот экзостозов.
Рост экзостозов сопровождается развитием первичных и вторичных деформаций костей. Первичные деформации связаны с непосредственным выстоянием экзостозов. Возможно сдавление большими экзостозами нервных стволов, что сопровождается болевыми контрактурами, парестезиями, парезами, сосудистыми расстройствами. Контрактуры отчасти могут быть связаны с непосредственным препятствием, создаваемым массивным экзостозом, полному объёму движений в суставе. Чрезмерное давление большого экзостоза на соседнюю кость вызывает её искривление, недоразвитие эпифизарной зоны роста, что, в свою очередь, приводит к недоразвитию эпифиза и вторичным деформациям. Массивные разрастания в проксимальных отделах плечевых костей сдавливают анатомические образования, расположенные в подмышечной впадине, и ограничивают движения в плечевых суставах (больные вынуждены ходить с отведёнными руками). При расположении экзостозов в проксимальном отделе бедра кроме характерной вальгусной деформации шейки бедренной кости развиваются отводящие контрактуры вследствие взаимного давления экзостозов, исходящих из бедренной кости и костей таза. Экзостозы, располагающиеся в дистальных отделах костей предплечья, вызывают их варусную деформацию, укорочение локтевой кости, вывих головки лучевой кости, что приводит к сгибательной контрактуре предплечья и локтевой косорукости. Экзостозы берцовых костей, локализующиеся в проксимальном и дистальном отделах, сопровождаются вальгусными деформациями голеней с вторичными деформациями стоп. Экзостозы, исходящие из головки малоберцовой кости, нередко приводят к расстройству функции глубокого малоберцового нерва. Экзостозы лопатки, исходящие из её передней поверхности, являются причиной развития так называемый крыловидной лопатки и вторичной деформации рёбер.
 |
|  |
Рис. 7. | ||
Форма экзостоза, выявляемая при рентгенологическое исследовании, зависит от его локализации. Экзостозы, располагающиеся в проксимальном отделе плечевой кости и в дистальном отделе большеберцовой кости, имеют широкое основание и холмовидную форму (рисунок 6), они как бы распластаны по кости; в их основании много хрящевой ткани. В дистальном метафизе бедра и проксимальном метафизе большеберцовой кости образуются экзостозы с узкой длинной ножкой — линейные экзостозы (рисунок 9). Тело их вытянуто; оно состоит из губчатой кости и обызвествляющегося хряща, на вершине имеется хрящевой чехол. В проксимальном отделе малоберцовой кости, дистальном отделе костей предплечья, в области малого вертела бедра экзостозы имеют шаровидную форму; кости приобретают вздутый, пенистый вид, а многочисленные, сферически располагающиеся отложения солей кальция придают им сходство с цветной капустой (рисунок 10). Экзостозы имеют чёткие контуры за счёт компактной костной пластинки. Структурный рисунок экзостозов веерообразный; главные трабекулы располагаются узким пучком в ножке и как бы рассыпаются к его поверхности. В холмовидных экзостозах структурный рисунок груботрабекулярный. В линейных — более толстые пластинки идут параллельно длиннику кости и поверхности экзостоза. Метафизы костей расширены, удлинены, имеют характерные деформации: вальгусную — в области шейки, проксимального и дистального конца бедренной кости и проксимального конца большеберцовой, варусную — в области костей предплечья. В ряде случаев на рентгенограмме можно обнаружить переломы экзостозов, особенно линейных и шаровидных с узкими ножками.
Клинико-рентгенологическая картина множественных экзостозов характерна и не похожа ни на одно другое заболевание скелета. Одиночные экзостозы могут быть приняты за остеому, а при болях — и за остеогенную саркому или хондросаркому, однако рентгенологическое исследование позволяет отвергнуть это предположение. Одиночные экзостозы дифференцируют с гетеротопическими оссификатами и оссифицирующейся гематомой. Указанные патологический образования чаще локализуются у локтевого сустава и не имеют чёткой направленности роста к центру диафиза.
Лечение оперативное. Одиночные экзостозы удаляют после их перемещения на диафиз, когда они уже не связаны с эпифизарной зоной роста, повреждение которой может привести к преждевременному её закрытию и деформации конечности. При множественных экзостозах удаляют только те, которые вызывают боль, оказывают давление на сосудисто-нервные пучки, соседние кости или быстро растут. Операция заключается в удалении экзостоза вместе с надкостницей и хрящевым чехлом в пределах здоровой кости. По показаниям, например, при искривлении поражённой кости, удаление экзостозов можно сочетать с корригирующей остеотомией. В случае недоразвития зоны роста или всего эпифиза после удаления экзостоза укороченную и деформированную кость удлиняют и выравнивают с помощью остеотомии или компрессионно-дистракционного аппарата. Эту методику особенно часто применяют при удалении экзостозов, локализующихся в области предплечья и голени.
Прогноз для жизни благоприятный. При запущенных больших экзостозах, вызвавших тяжёлые вторичные деформации, прогноз в отношении функции конечности неблагоприятный. На месте больших длительно существующих экзостозов возможно развитие вторичной хондросаркомы (смотри полный свод знаний). При множественной форме заболевания малигнизируется обычно один из экзостозов. Лица с множественными экзостозами подлежат диспансерному наблюдению.
 |
|  |
Рис. 9. | ||
Метафизарные дисплазии. В основе метафизарных дисплазий лежит задержка энхондрального роста вследствие недостаточного и неправильного окостенения хряща в области метафизов длинных трубчатых костей. Клинически эта группа заболеваний проявляется отставанием в росте и деформациями конечностей.
Этиология, патогенез, а также клинические, рентгенологические и генетические особенности этих заболеваний практически не изучены. Достаточно полно описаны лишь некоторые из них, характеризующиеся наиболее выраженными деформациями скелета, в частности метафизарные хондродисплазии типа Янсена, типа Шмида, типа Мак-Кьюзика и дисхондроплазия (болезнь Оллье).
Метафизарная хондродисплазия типа Янсена встречается крайне редко. По данным Козловского (К. Kozlowski), в мировой литературе до 1976 год описано 10 случаев этого заболевания.
Больные имеют характерный вид: глаза широко расставлены, отмечается экзофтальм, переносица широкая и невысокая, нижняя челюсть недоразвита, вследствие чего формируется неправильный прикус, рост низкий из-за укороченных саблевидно деформированных бёдер и голеней. Суставы увеличены в объёме, деформированы, пальцы рук толстые и короткие; наблюдаются приводящие сгибательные контрактуры в коленных и тазобедренных суставах; стопы плоские с вальгусной деформацией. Вследствие контрактур больные ходят наклонившись вперёд; кисти рук доходят до колен и ниже. Рост взрослых больных достигает 125 сантиметров.
Рентгенологически выявляется нормальная величина и строение позвонков, костей запястья, предплюсны, что является отличительной особенностью этого заболевания. Метафизы трубчатых костей чашеобразно расширены, их структура неравномерна (обширные дефекты костной ткани чередуются с участками фрагментации и бесструктурных оссификатов). Эпифизы не изменены.
Лечение заболевания оперативное — корригирующие остеотомии сегментов нижних конечностей с целью устранения сгибательных контрактур.
Прогноз для жизни благоприятный. Необходим правильный подбор профессии (исключение длительной ходьбы, переноса тяжестей и другие).
Метафизарная хондродисплазия типа Шмида характеризуется отставанием в росте и деформацией нижних конечностей. Однако деформации выражены значительно меньше, чем при метафизарной хондродисплазии типа Янсена. На втором году жизни ребёнка возникают первые признаки заболевания: отставание в росте утиная походка, поясничный лордоз. Появляется и нарастает варусная деформация голеней, как при тяжёлом рахите. Лицо, в отличие от лица больных хондродисплазией типа Янсена, не изменено.
Рентгенологически выявляются наиболее характерные изменения в проксимальных отделах бедренных костей: шейки укорочены, расширены, имеют варусную деформацию, структура их рыхлая, контуры неровные, зона эпифизарного хряща расширена. Эпифизы не изменены.
Лечение симптоматическое; при показаниях производят остеотомию с целью коррекции деформаций. Прогноз благоприятный.
Метафизарная хондродисплазия типа Мак-Кьюзика (волосохрящевая гипоплазия). При этом заболевании дети рождаются нормальными, с обычным весом (массой) тела, но маленького роста. По мере их роста развиваются клинические, признаки заболевания. Конечности становятся укороченными, кисти и стопы короткими, широкими с короткими толстыми пальцами. Характерно недоразвитие волос (они тонкие, редкие). Часто встречаются анемия, расширение толстой кишки. У этих больных резко снижена резистентность к вирусу ветряной оспы, в связи с чем заболевание ветряной оспой нередко приводит к тяжёлым осложнениям и летальному исходу. Рентгенологически выявляются резкое расширение и увеличение в объёме метафизов в области коленного сустава. Позвонки у детей двояковыпуклые, у взрослых — нормальные.
Лечение симптоматическое. Прогноз для жизни неблагоприятный.
Дисхондроплазия (болезнь Оллье, хондроматоз костей) характеризуется образованием множественных диспластических очагов хрящевой ткани, преимущественно в области метафизов длинных трубчатых костей (смотри полный свод знаний: Маффуччи синдром, Хондроматоз костей).
Профилактика хондро дисплазий, как и других наследственных болезней (смотри полный свод знаний) осуществляется специалистами-генетиками. В медико-генетических консультациях (смотри полный свод знаний) определяют степень генетического риска и дают соответствующие рекомендации в отношении деторождения семьям, в которых имеются случаи заболеваний. Важную роль играет пренатальная диагностика с целью решения вопроса о сохранении или прерывании беременности. Ранняя диагностика и своевременно начатое лечение позволяют в ряде случаев предотвратить развитие тяжёлых деформаций.
|
Бережной A.П.; Королюк И.П. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Хондродерматит узловатый ушного завитка |
⇓ Полный свод знаний. Том первый А. ⇓ |
Хондрокальциноз ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Вся информация на сайте Ordo Deus находится в свободном доступе. Ordo Deus не предоставляет информацию на платной основе. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие
документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |