Инсульт |
||
 |
 |
Оглавление
|
ИнсультИнсульт (поздняя латынь insultus приступ) — острое нарушение мозгового кровообращения. Нарушение кровообращения может быть в головном мозге — церебральный Инсульт или в спинном мозге — спинальный Инсульт (смотри полный свод знаний Спинной мозг, патология). По материалам ВОЗ, частота новых случаев Инсульт в течение года колеблется от 1,27 до 7,4 на 1000 населения, что в определённой мере зависит от возраста обследованных. В США на 1000 человек населения Инсульт выявлен в 2,6 случая. В Японии у лиц старше 40 лет гемиплегия или другие симптомы перенесённого Инсульт обнаружены в 15,7 случая на 1000 населения. Структура сосудистых поражений мозга меняется в основном за счёт увеличения количества ишемических форм. По проанализированном в Институте неврологии АМН СССР данным ряда клиник, в 1963 год число размягчений превышало число кровоизлияний на 23%, а в 1969 год — на 32%. В 30-х годы в Англии смертность от мозговых кровоизлияний превышала смертность от размягчений более чем в 2 раза, а в 70-е годы смертность от размягчений превышает смертность от кровоизлияний. Смертность от цереброваскулярных заболеваний в большинстве экономически развитых стран стоит на третьем месте после заболеваний сердца и опухолей, составляя 12—15% общей смертности. Факторами риска развития Инсульт являются: 1) генетическая предрасположенность к сосудистым заболеваниям и нарушению церебрального и коронарного кровообращения; 2) гиперлипидемия, связанная с нарушением метаболизма липидов; 3) артериальная гипертензия; 4) гипергликемия; 5) ожирение; 6) недостаточная физических активность; 7) курение; 8) возраст больных (число больных с Инсульт в старших возрастных группах увеличивается); 9) наличие в анамнезе повторных регионарных церебральных сосудистых кризов; 10) индивидуальные особенности конституции (пикническая), режима жизни и питания (установлена положительная корреляция между потреблением злаков, сахара и уровнем смертности от сосудистых поражений мозга); 11) повторные стрессы и длительное нервно-психическое перенапряжение. При сочетании трёх и более неблагоприятных факторов предрасположение к Инсульт увеличивается. Оглавление КлассификацияПо характеру патологический процесса Инсульт делят на две группы: геморрагический и ишемический (инфаркт мозга). К геморрагическому Инсульт относят кровоизлияния в вещество мозга (паренхиматозные) и под оболочки мозга (субарахноидальные, субдуральные, эпидуральные), а также сочетанные формы — субарахноидально-паренхиматозные или паренхиматозно-субарахноидальные, паренхиматозно-вентрикулярные и другие Ишемический Инсульт подразделяется на тромботический (включая эмболический) и нетромботический. К тромботическому относят мозговой инфаркт, развивающийся вследствие полной окклюзии вне или внутричерепных сосудов, обусловленной тромбозом, эмболией, облитерацией сосуда атеросклеротической бляшкой и другие. Нетромботический Инсульт возникает при отсутствии полной окклюзии сосуда, чаще в условиях атеросклеротического поражения, ангиоспастического состояния, извитости сосудов, сосудисто-мозговой недостаточности. В отдельных случаях обнаруживаются смешанные формы Инсульт: комбинация геморрагического и ишемического очагов, например, субарахноидальное кровоизлияние и инфаркт мозга. |
Этиология и патогенез
Инсульт наиболее часто возникает при гипертонической болезни, при артериальной гипертензии, обусловленной заболеваниями почек, феохромоцитомой, некоторыми эндокринными расстройствами, при атеросклерозе, поражающем внечерепные сосуды, снабжающие кровью головной мозг, внутричерепные мозговые сосуды или одновременно те и другие. Нередко отмечается сочетание атеросклероза с гипертонической болезнью или артериальной гипертензией, с сахарным диабетом. Реже причиной II. могут быть ревматизм, различные васкулиты (сифилитические, аллергические, об литров итерирующий тромбангиит, болезнь Такаясу и другие) аневризмы, заболевания крови (апластическая анемия, эритремия, лейкозы, тромбоцитопеническая пурпура и другие), острые инфекции, септические состояния, злокачественные опухоли, интоксикации, отравления угарным газом, врождённые пороки сердца, инфаркт миокарда, токсикоз второй половины беременности, эклампсия, сахарный диабет, травмы магистральных сосудов головы на шее, шейный остеохондроз, сочетающийся с атеросклеротическими изменениями в позвоночных и базилярной артериях, сосудистые аномалии, в частности врождённая патологический извитость магистральных артерий головы.
В патогенезе Инсульт играет роль ряд факторов: 1) нарушение нервной регуляции сосудов, приводящее к возникновению стойкого спазма, пареза или паралича внутримозговых артерий и артериол; 2) морфологический изменения сосудов, обусловливающие уменьшение проходимости артерий, снабжающих кровью головной мозг: окклюзирующие поражения магистральных и мозговых сосудов, аномалии крупных сосудов мозга, нарушения формы и конфигурации сосудов; 3) закупорка сосуда эмболом (из сердца или атероматозных бляшек магистральных сосудов головы); 4) недостаточность коллатерального кровообращения; 5) расстройства общей гемодинамики; 6) изменение биохимический и физических-химический свойств крови (повышение вязкости, адгезии и агрегации форменных элементов крови и нарушение окислительно-восстановительных процессов, накопление недоокисленных продуктов обмена, нарушение содержания электролитов). Патогенез нарушений мозгового кровообращения (смотри полный свод знаний) сложен и многообразен, основную роль играют гипоксия и ишемия мозга.
Геморрагический инсульт развивается чаще в результате разрыва сосуда или как следствие вазомоторных нарушений, приводящих к длительному спазму, парезу или параличу сосудов мозга, что вызывает замедление тока крови и развитие гипоксии мозга. Дистония сосуда (расширение просвета, неравномерность калибра) и повышение проницаемости сосудистой стенки приводят к выпотеванию плазмы крови, периваскулярному отёку и диапедезным кровоизлияниям. Вокруг поражённого сосуда нередко обнаруживаются кольцевидные кровоизлияния; мелкие периваскулярные кровоизлияния, сливаясь, образуют обширный очаг кровоизлияния.
Разрыв патологически изменённой стенки сосуда происходит чаще при резком колебании (особенно сильном повышении) артериальное давление и приводит к образованию гематомы. Имеет значение резкое истончение стенки атеросклеротически изменённого сосуда, деструкция стенки сосуда при васкулитах, некроз стенки милиарной аневризмы. При разрыве стенки сосуда кровь может из очага кровоизлияния распространиться по ходу периваскулярного пространства, и в таких случаях периваскулярное скопление крови наблюдается в участке, отдалённом от места разрыва. При разрыве аневризмы, как и большом разрыве сосуда, кровоизлияние бывает массивным, в результате чего развивается интрацеребральная гематома с прорывом в подпаутинное пространство или в мозговые желудочки.
Ишемический инсульт нетромботический возникает при критическом снижении мозгового кровотока вследствие расстройства общей гемодинамики или срыва саморегуляции мозгового кровообращения, при длительном ангиоспазме или стазе крови, наличии стеноза, окклюзии или патологический извитости сосуда, снабжающего кровью мозг Сочетание гипоксии с падением артериальное давление приводило к развитию очагов размягчения даже при нормальной сосудистой стенке, особенно в коре большого мозга. Вокруг очага белого размягчения развивается отёк и часто появляются мелкие кровоизлияния (эритродиапедез).
Некоторые авторы считают, что ишемический Инсульт, расцениваемый как нетромботический, может развиться и вследствие тромбоэмболии, однако к моменту исследования наступает «реканализация» артерии и окклюзия не выявляется. По данным Института неврологии АМН СССР, у лиц моложе 45 лет ишемический Инсульт зависел от закупорки артерий в 65% случаев, а в возрасте 56—72 лет — в 36,3%.
Ишемический Инсульт в результате тромбоза сосудов мозга развивается при сочетании ряда неблагоприятных условий. Развитию тромбоза (смотри полный свод знаний) способствуют патологический изменения стенки артерии, замедление тока крови, изменение состава крови (гиперпротромбинемия, уменьшение протромбинового времени, увеличение вязкости крови, изменение белкового коэффициента в сторону увеличения альбуминов), падение артериальное давление. Пристеночный тромб, постепенно увеличиваясь, может полностью закрыть просвет сосуда, что приводит к нарушению питания мозга и образованию инфаркта мозга. При раздражении тромбом ангиорецепторов развивается парез стенки сосуда, что способствует возникновению отёка окружающей ткани.
Ишемический эмболический Инсульт возникает при закупорке эмболом артерии мозга. В мозг могут заноситься с током крови частицы с изменённых клапанов сердца при эндокардите, от тромба из ушка левого предсердия или из пристеночных тромбов при инфаркте миокарда. При эндокардите может возникать бактериальная эмболия (смотри полный свод знаний). Эмболия может произойти при атероматозном изъязвлении восходящей части дуги аорты или сонной артерии (отрыв частички пристеночного тромба). Иногда происхождение эмбола связано с венами большого круга кровообращения (при тромбофлебитах и тромбозах вен брюшной полости, малого таза и другие), при незаращении овального отверстия межпредсердной перегородки. Жировая эмболия наблюдается при переломе длинных трубчатых костей или при операциях, связанных с большой травматизацией подкожной жировой клетчатки. Газовая эмболия возникает при операциях на лёгких, при наложении пневмоторакса, при кессонных работах. При эмболии артерий мозга нарушается кровоснабжение в зоне васкуляризации. В дистальных корковых ветвях при этом происходит запустение капилляров, появляется неравномерность просвета и извитость сосудов вследствие изменения тонуса и отёк мозга. Если при исчезновении рефлекторного спазма эмбол продвигается дальше, то кровоснабжение в артерии восстанавливается и кровоток выключается только в мелких корковых ветвях. При инфицированном эмболе картина осложняется возникновением периваскулярного воспалительного процесса.
 |
|  |
Рис. 2. | ||
 |
|  |
Рис. 3. | ||
Величина инфаркта мозга зависит от возможностей коллатерального кровообращения, которое включается в момент нарушения кровотока по мозговому сосуду. Наиболее эффективны возможности коллатерального кровообращения при постепенном развитии окклюзирующего процесса во внечерепных сосудах, снабжающих кровью головной мозг; оно осуществляется при этом в основном через артериальный (виллизиев) круг мозга. Поэтому даже полная закупорка внутренней сонной артерии может протекать порой без каких либо клинический, проявлений. Менее благоприятны условия коллатерального кровообращения при разобщении артериального круга и при окклюзии внутричерепных сосудов Включающееся при этом коллатеральное кровообращение по корково-менингеальным анастомозам часто бывает недостаточным.
В ряде случаев может возникать относительная недостаточность кровообращения в бассейне сосуда, обеспечивающего коллатеральное кровоснабжение поражённого бассейна (синдром «обкрадывания»).
Различают несколько форм синдрома «обкрадывания». При подключичном синдроме «обкрадывания»
вследствие закупорки начального отрезка подключичной артерии позвоночная артерия на стороне закупорки функционирует по отношению к руке в качестве коллатерали, по которой в ущерб головному мозгу осуществляется ретроградный ток крови из позвоночных и базилярной артерий в артериальную систему руки. При усиленной работе рукой уменьшается приток крови к мозгу, в результате чего появляются стволовые и другие симптомы. При ишемическом Инсульт реакции артерий в очаге повреждения на сосудорасширяющие и сосудосуживающие влияния отсутствуют либо резко снижены. Поэтому сосудорасширяющие влияния могут приводить к увеличению притока крови только в здоровые области мозга в ущерб кровоснабжению поражённого участка (синдром внутримозгового «обкрадывания»). Напротив, сосудосуживающие влияния, уменьшая порой кровоснабжение здоровых областей мозга, окружающих очаг повреждения, способствуют тем самым перераспределению крови в очаг повреждения (синдром Робина Гуда).
Патологическая анатомия
Тяжесть поражения мозга при Инсульт колеблется от изменений отдельных структурных элементов нервной ткани до образования обширных очагов с грубыми повреждениями мозга. При ишемическом Инсульт развиваются инфаркты (смотри полный свод знаний) — белые, геморрагические, смешанные. При геморрагическом Инсульт различают кровоизлияния типа гематомы и геморрагического пропитывания. Отдельную группу составляют кровоизлияния, возникающие при разрыве врождённых аневризм сосудов мозга. Особую форму представляют также нарушения венозного кровообращения в мозге, протекающие в некоторых случаях инсультообразно.
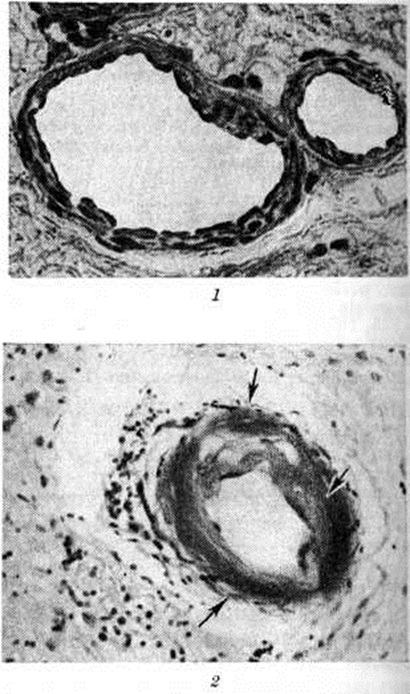
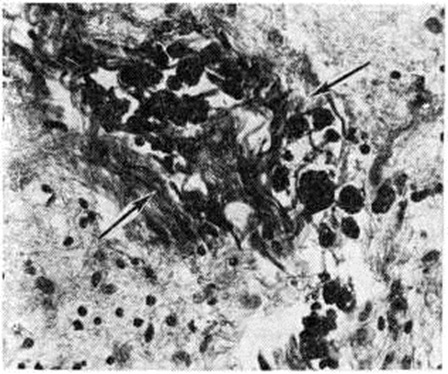
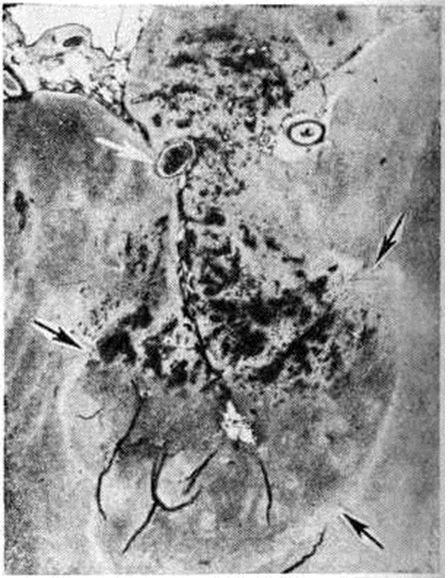
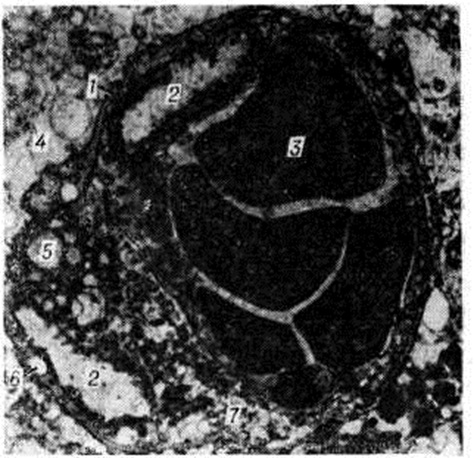
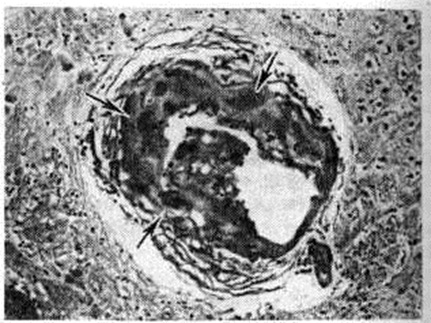
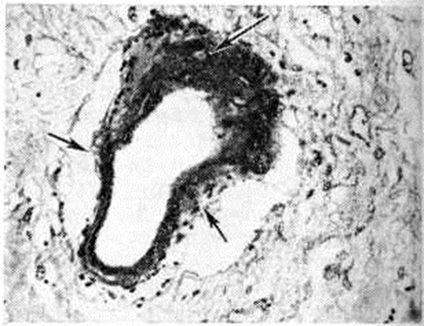
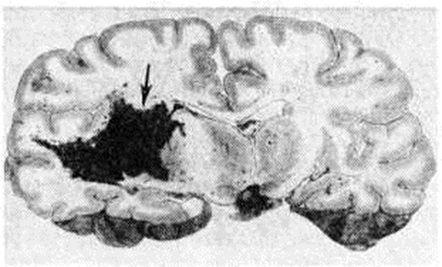
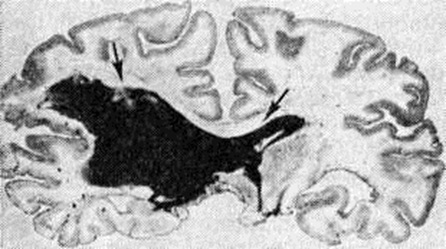
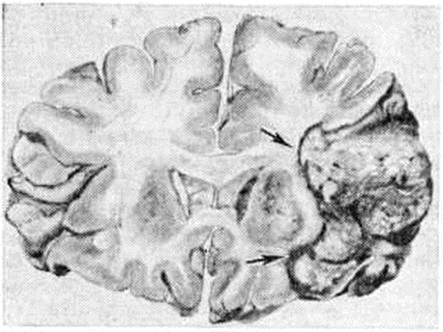
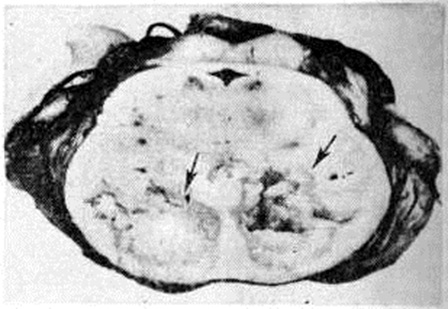
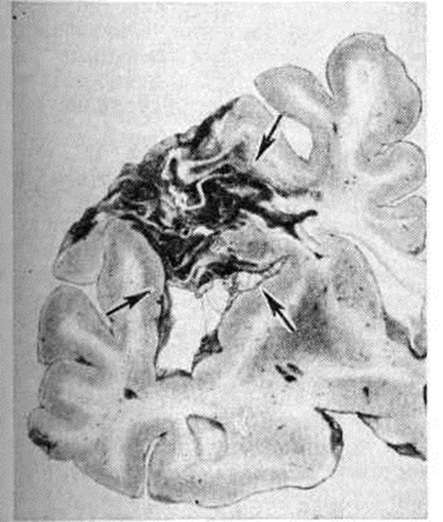
Геморрагический инсульт, как правило, возникает при заболеваниях, протекающих с повышенным артериальное давление. Это обусловлено тем, что сосудистые кризы (смотри полный свод знаний), характерные для гипертонической болезни (смотри полный свод знаний) и артериальной гипертензии (смотри полный свод знаний Гипертензия артериальная), приводят к морфологический изменениям стенок внутримозговых сосудов с нарушением их проницаемости — плазматическому пропитыванию (рисунок 1), некрозам (рисунок 2), образованию микроаневризм (рисунок 3) и их разрывам. Разрыв врождённых артериальных и артериовенозных аневризм может протекать на фоне нормального давления. Преимущественная локализация и характер геморрагий определяются особенностями ангиоархитектоники различных отделов мозга. При гипертонической болезни наиболее тяжёлым изменениям подвергаются сосуды подкорковых узлов и зрительного бугра. Это объясняется отхождением глубоких ветвей под прямым углом от средней мозговой артерии, являющейся продолжением внутренней сонной артерии, и незначительным числом анастомозов сосудов в этой области. В связи с этим на вскрытии кровоизлияния наиболее часто (40%) обнаруживаются в подкорковых узлах с распространением в прилежащее белое вещество (так называемый латеральные кровоизлияния, то есть расположенные латерально от внутренней капсулы, рисунок 4). Второе место по частоте (16%) занимают обширные кровоизлияния, разрушающие подкорковые узлы, внутреннюю капсулу, зрительный бугор (так называемый смешанные кровоизлияния — рисунок 5). Кровоизлияния в зрительный бугор (так называемый медиальные — рисунок 6) составляют 10%, в мозжечок — 6—10%, в мост мозга — 5% от общего числа внутримозговых геморрагий. Кровоизлияния только в белое вещество полушарий мозга встречаются крайне редко. Подразделение полушарных кровоизлияний на латеральные, медиальные и смешанные имеет особое значение в связи с хирургическим лечением геморрагического Инсульт.
 |
|  |
Рис. 4. | ||
 |
|  |
Рис. 5. | ||
 |
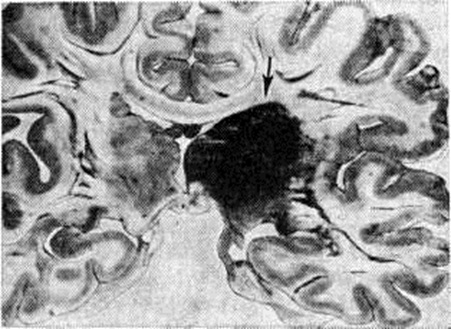
|  |
Рис. 6. | ||
 |
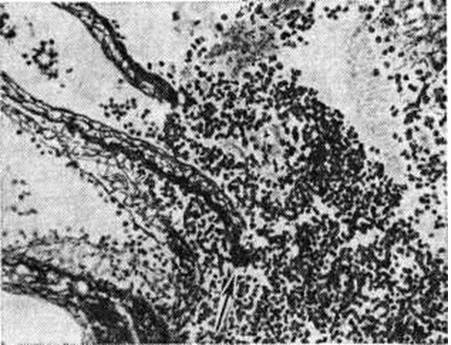
|  |
Рис. 7. | ||
Кровоизлияния типа гематомы сопровождаются образованием полости, содержащей жидкую кровь или свёртки крови; они составляют 85% внутримозговых кровоизлияний, наиболее часто развиваются в подкорковых узлах, реже в мозжечке. Основной механизм развития гематомы — разрыв патологически изменённого сосуда (рисунок 7). Формирование гематомы идёт путём раздвигания кровью вещества мозга с перемещением его участков, что возможно благодаря резервным пространствам (желудочки, подпаутинное пространство). Размеры гематомы при этом превышают объем разрушенного кровью вещества, сдавление окружающих отделов незначительно; лишь при кровоизлиянии в мозжечок сдавление вещества мозга весьма существенно в связи с анатомическими особенностями задней черепной ямки (рисунок 8).
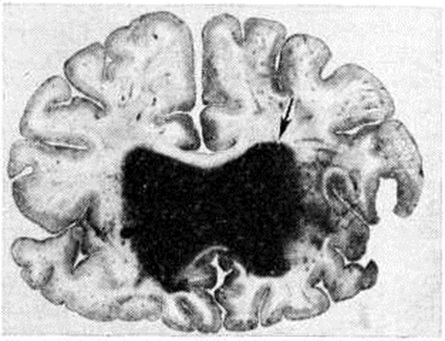
Кровоизлияния типа геморрагического пропитывания возникают преимущественно в зрительных буграх, реже в мосту мозга и составляют 15% внутримозговых кровоизлияний. Они являются результатом слияния мелких очагов кровоизлияний, возникающих путём диапедеза из мелких сосудов, имеют вид очагов красного цвета, дряблой консистенции и в силу внешнего сходства иногда напоминают геморрагический инфаркт. В первые часы Инсульт нарушается проницаемость сосудов на границе с кровоизлиянием, развивается отёк; кровь распространяется по ходу нервных волокон. К концу первых суток наблюдаются лейкостазы и лейкодиапедез, размеры очага увеличиваются за счёт диапедезных геморрагий и некробиотических изменений в отёчном веществе мозга. Через двое суток начинается процесс репарации — появление зернистых шаров и гипертрофированных астроцитов; позже образуется вал из астроглии и новообразованных сосудов, кровь подвергается гемолизу, появляются макрофаги с гемосидерином, образуются аргирофильные и коллагеновые волокна. Исходом кровоизлияния может быть формирование глиомезодермального рубца или кисты, содержащих гемосидерин (рисунок 9). В 80—85% кровоизлияний на вскрытии выявляется прорыв крови в желудочки, значительно реже — в подпаутинное пространство. В последнее кровь может также проникнуть из четвёртого желудочка. Первичные вентрикулярные геморрагии нетравматического генеза — явление казуистическое. При разрыве врождённых аневризм артерий основания мозга возникают первичные субарахноидальные кровоизлияния, которые обычно локализуются на базальной поверхности или в латеральной борозде; иногда кровь проникает в субдуральное пространство; часто повреждается вещество мозга (субарахноидально-паренхиматозные кровоизлияния). Расположение гематом, образующихся при этом, зависит от локализации аневризмы, обычно это базальный отдел лобной доли или височная область. В части случаев при незначительном субарахноидально-паренхиматозном кровоизлиянии возможен массивный прорыв крови в желудочки (рисунок 10), что иногда ошибочно диагностируется как первичное вентрикулярное кровоизлияние.
 |
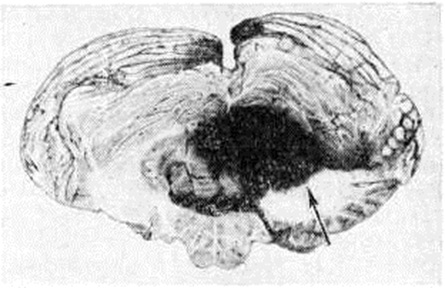
|  |
Рис. 8. | ||
 |
|  |
Рис. 10. | ||
 |
|  |
Рис. 11. | ||
 |
|  |
Рис. 12. | ||
 |

|  |
Рис. 14. | ||
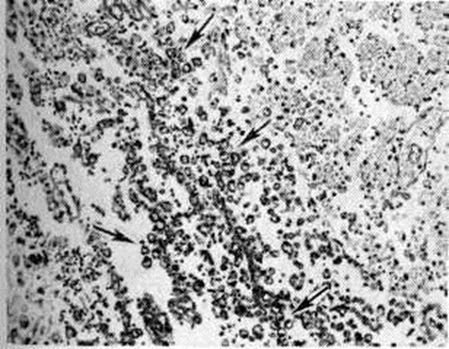
Ишемический инсульт. При ишемическом Инсульт образуются инфаркты, то есть очаговые некрозы мозга, обусловленные недостаточным притоком крови. Большая часть ишемических Инсульт (60%) возникает в связи с атеросклерозом; важную роль в их развитии играет патология внечерепных отделов сонных и позвоночных артерий. Полное закрытие сосуда может произойти в связи с тромбозом, тромбоэмболией или облитерацией атеросклеротической бляшкой. Тромбы обычно образуются в области бляшки. Материалом для эмболов могут быть частицы тромбов из сердца и фрагменты тромбов или распадающихся атеросклеротических бляшек в дуге аорты и сонных артериях. Инфаркт может развиться без полной закупорки сосуда, при его стенозе или перегибе (при этом большое значение имеют экстрацеребральные факторы — колебания артериальное давление, ухудшение сердечной деятельности, кровопотеря и так далее), по типу сосудисто-мозговой недостаточности. Инфаркты различны по величине и локализации. Наиболее часто они обнаруживаются в бассейне средней мозговой артерии, реже позвоночных и базилярной. Размеры инфарктов зависят от уровня поражения сосудов. При закрытии артерий основания мозга и их ветвей размеры инфаркта обычно соответствуют области васкуляризации выключенного сосуда. При тромбозе сонных и позвоночных артерий инфаркт может не захватывать всего бассейна, что зависит от возможности перераспределения крови по артериям основания мозга. При стенозах экстракраниального отдела магистральных артерий инфаркты обычно развиваются в коре в участках смыкания их периферических ветвей (зонах смежного кровоснабжения), нередко бывают множественными, мелкими (гранулярная атрофия коры).
 |
|  |
Рис. 16. | ||
 |
|  |
Рис. 17. | ||
 |
|  |
Рис. 19. | ||
 |
|  |
Рис. 20. | ||
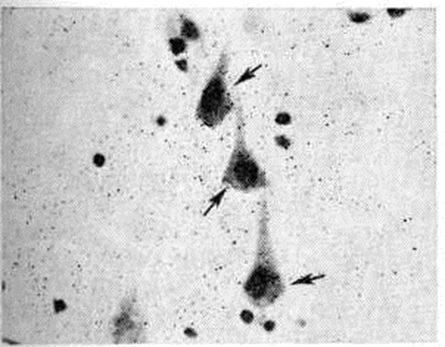
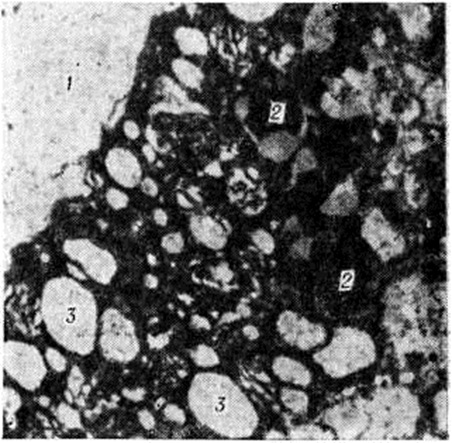
Инфаркты различают по степени геморрагического компонента: белые (серые) инфаркты представлены бледной, дряблой тканью, они составляют 85—90% общего числа инфарктов и могут возникать в любых отделах мозга (рисунок 11 и 12). Геморрагические красные инфаркты имеют вид небольших очагов красного цвета, локализуются только в сером веществе, обычно в коре (рисунок 13), нередко возникают при тромбоэмболиях. Смешанные инфаркты состоят из белых и красных участков, причём последние располагаются преимущественно в лучше васкуляризуемом сером веществе (рисунок 14). При всех видах инфаркта микроскопическое исследование в начальном периоде Инсульт выявляет изменения мозга, обусловленные ишемией: патологию нервных клеток (прежде всего их ишемические изменения — рисунок 15), некробиотические изменения глии. Сосуды более устойчивы к ишемии. Встречаются диапедезные кровоизлияния из мелких сосудов — в очагах серых инфарктов они невелики и единичны, в очагах красных инфарктов и отдельных участках смешанных — они множественные, сливаются между собой. К концу первых суток возникает миграция лейкоцитов, ферменты которых участвуют в расплавлении некротизированной ткани (начало «размягчения»), на 2—3-и суток присоединяется процесс «уборки»; появляются зернистые шары с жиром (рисунок 16), тучные астроциты; организация очага сопровождается пролиферацией волокнистых астроцитов, новообразованием сосудов и коллагеновых волокон и заканчивается образованием глиомезодермального рубца при небольших очагах или соединительнотканных рубцов и многокамерных кист при обширных очагах (рисунок 17). Иногда при стойкой неврологический симптоматике макроскопически не удаётся обнаружить очага полного некроза или рубца; микроскопическое исследование при этом выявляет очаг неполного некроза в коре (гибель нейронов с заместительным астроглиозом).
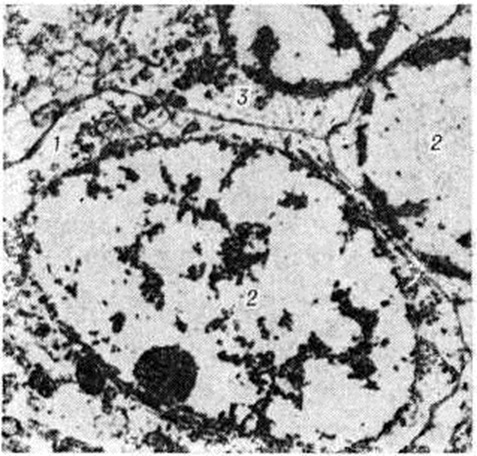
Электронно-микроскопическое исследование коры мозга человека при Инсульт выявляет различные ультраструктурные изменения нейронов, глиальных элементов и капилляров. В ультраструктуре капилляров можно выделить следующие основные патологический изменения: дистрофию стенки капилляра с накоплением в ней лизосомальных включений, липофусциновых гранул, распадом митохондрий, расслоение и вакуолизацию базальной мембраны (рисунок 18). Кроме того, отмечается разрастание и гиперплазия эндотелия. Ультраструктурные повреждения капиллярной стенки сопровождаются разнообразными изменениями из просвета. Обнаруживается ряд изменений основных субмикроскопических компонентов нейронов. Наиболее характерны нейроны, изменённые по гиперхромному типу (рисунок 19), что сочетается с пикнозом ядра, разрушением митохондрий, деструкцией гранулярного и агранулярного ретикулума, наличием большого числа вакуолей и лизосомальных включений, и нейроны с явлениями хроматолиза (рисунок 20), который сопровождается исчезновением цитоплазматических включений, растворением мембранных структур, образованием вместо цистерн ретикулума групп дискретных пузырьков, отсутствием рибосом, набуханием митохондрий, появлением вакуолей. Изменение ультраструктуры капилляров и нейронов сопровождается отёком астроцитарных отростков, скоплением тел глиальных клеток вокруг патологически изменённых элементов. В области расположения патологически изменённого капилляра наблюдаются клетки-тени (клетки в состоянии кариоцитолиза). Прослеживается зависимость изменений элементов одной цепи: нейрон — капилляр — глия.
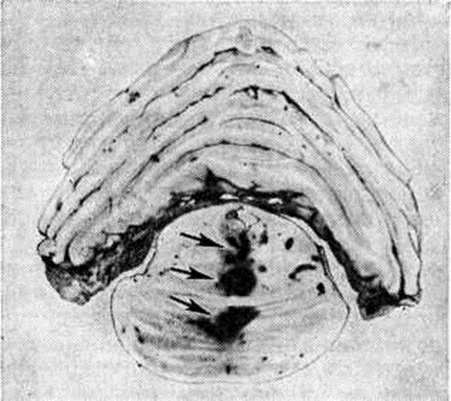
Осложнением ишемического Инсульт может явиться кровоизлияние в некротизированную («размягчённую») ткань; оно отличается от геморрагического инфаркта тем, что может развиться в различные периоды формирования инфаркта и иметь любую локализацию в пределах очага. Такие кровоизлияния могут быть следствием подъёма кровяного давления и восстановления кровотока по сосудам с некробиотическими изменениями. При обширных очагах в мозге (кровоизлияниях и инфарктах) развивается отёк мозга; следствием увеличения объёма мозга является дислокация ствола с развитием вторичных кровоизлияний в нем, обычно в покрышке среднего мозга и мосту мозга (рисунок 21). От мозга со сдавлением ствола является наиболее частой причиной смерти при Инсульт обоих видов. При кровоизлияниях смерть может быть обусловлена массивным очагом с прорывом крови в желудочки мозга. Очаги в стволе мозга, разрушающие жизненно важные центры, являются непосредственной причиной смерти больного. Среди причин смерти больных с инфарктами мозга важное место занимают пневмония и сердечная недостаточность.
 |
|  |
Рис. 21. | ||
Клиническая картина
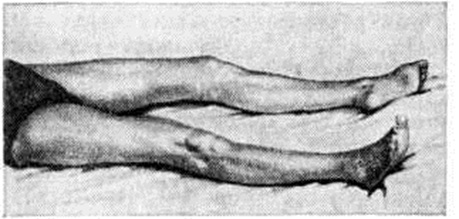
Геморрагический инсульт чаще развивается в возрасте 45—60 лет, примерно с одинаковой частотой у мужчин и женщин. Возникает, как правило, внезапно, днём, обычно после волнения или резкого переутомления. Иногда Инсульт предшествуют приливы крови к лицу, головная боль, видение предметов в красном цвете. Начальные симптомы: внезапная головная боль, рвота, расстройство сознания, учащение дыхания, бради или тахикардия, гемиплегия или гемипарез. Глубина нарушения сознания бывает разной — кома (смотри полный свод знаний), сопор, оглушение (смотри полный свод знаний) — и в значительной степени определяется развитием отёка мозга. При развитии комы сознание утрачено, реакция на раздражения отсутствует, глаза закрыты, рот полуоткрыт, лицо гиперемировано, цианоз губ. Часто отмечается пульсация сосудов на шее, дыхание может быть хриплым стерторозным и периодическим, типа Чейна — Стокса (смотри полный свод знаний Чейна — Стокса дыхание), с затруднённым вдохом или выдохом, разноамплитудным, редким. Кожа холодная, пульс напряжённый замедленный, артериальное давление в подавляющем большинстве случаев повышено, зрачки часто бывают изменены по величине (иногда расширен зрачок на стороне кровоизлияния), могут быть «плавающие» или маятникообразные движения и незначительное расхождение глазных яблок, иногда отведение глаз в сторону (парез взора), опущение угла рта и отдувание щеки на стороне паралича (симптом паруса). На стороне, противоположной очагу, часто обнаруживаются симптомы гемиплегии — стопа ротирована кнаружи (рисунок 22), поднятая рука падает, как плеть, выраженная гипотония мышц, снижение сухожильных и кожных рефлексов, симптом Бабинского. Нередко отмечаются менингеальные симптомы, рвота, расстройство глотания, задержка мочи или непроизвольное мочеиспускание. Обширные полушарные кровоизлияния нередко осложняются вторичным стволовым синдромом. Он проявляется прогрессирующими расстройствами дыхания, сердечной деятельности, сознания, глазодвигательными нарушениями, изменениями мышечного тонуса по типу горметонии (смотри полный свод знаний) и децеребрационной ригидности (смотри полный свод знаний), вегетативными расстройствами. Эти симптомы могут появиться сразу после Инсульт или некоторое время спустя.
 |
|  |
Рис. 22. | ||
При сопоре больной обычно лежит с закрытыми глазами, на вопросы не отвечает или отвечает очень кратко, выполняет лишь самые простые задания. Отмечается вазомоторная лабильность, иногда ознобоподобный тремор, гипертермия, потливость, нарастающие по мере углубления расстройства сознания. Определяются очаговые симптомы. Реакция зрачков на свет сохранена, корнеальный рефлекс вызывается на здоровой стороне; если инсульт не стволовый, глотание не нарушено, глоточный рефлекс сохранен. Зона нарушения болевой чувствительности выявляется по ответам больного и по его реакции.
При оглушении отмечаются тревога, беспокойство, нередко двигательное возбуждение, замедленность реакций, автоматизированные движения в здоровых конечностях, выполнение сложных действий не удаётся.
При геморрагическом Инсульт выявляется очаговая симптоматика, определяющаяся локализацией кровоизлияния. При распространении крови в веществе мозга по направлению к внутренней капсуле наблюдается гемиплегия, гемианестезия, гемианопсия (синдром внутренней капсулы). Для кровоизлияний в ствол мозга характерны нарушения витальных функций (дыхания и сердечной деятельности), симптомы поражения ядер черепных нервов и парезы конечностей (смотри полный свод знаний Параличи, парезы), которые иногда проявляются в виде альтернирующих синдромов (смотри полный свод знаний). Часто наблюдаются косоглазие, анизокория (смотри полный свод знаний), мидриаз (смотри полный свод знаний), неподвижный взор, плавающие движения глазных яблок, нистагм (смотри полный свод знаний), нарушения глотания, мозжечковые симптомы (смотри полный свод знаний Мозжечок), двусторонние пирамидные рефлексы (смотри полный свод знаний Рефлексы патологические). При кровоизлиянии в мост мозга отмечается миоз, парез взора в сторону очага (взор обращён в сторону парализованных конечностей). Раннее повышение мышечного тонуса (горметония, децеребрационная ригидность) возникает при кровоизлияниях в оральные отделы ствола мозга. Очаги в нижних отделах ствола сопровождаются ранней мышечной гипотонией или атонией.
Для кровоизлияния в мозжечок характерны головокружение с ощущением вращения предметов, резкая боль в области затылка и шеи, рвота, миоз, симптомы Гертвига — Мажанди (расходящееся косоглазие в вертикальной плоскости) и Парино (вертикальный парез взора, нарушение конвергенции и реакции зрачков на свет), нистагм, скандированная речь или дизартрия (смотри полный свод знаний), отсутствие парезов конечностей, мышечная гипотония или атония, атаксия (смотри полный свод знаний), ригидность затылочных мышц.
При паренхиматозно-вентрикулярной геморрагии нарастает расстройство сознания; нарушаются витальные функции; появляется горметония (смотри полный свод знаний) при повышении сухожильных и наличии защитных и патологический рефлексов — Бабинского и другие; углубляются вегетативные симптомы (ознобоподобный тремор, холодный пот, гипертермия).
При субарахноидальном кровоизлиянии вначале возникают головная боль («удар в затылок»), затем психомоторное возбуждение, рвота, менингеальные симптомы, сухожильные рефлексы снижаются, повышается температура, иногда возникает эпилептический припадок.
Выделяют несколько форм развития геморрагического Инсульт
Острейшая форма характеризуется развитием в течение нескольких минут глубокого коматозного состояния. Летальный исход наступает быстро в течение нескольких часов. Эта форма отмечается при обширных кровоизлияниях в большие полушария, мост мозга или мозжечок с прорывом крови в желудочки мозга и поражением жизненно важных центров продолговатого мозга.
Острая форма начинается внезапно, в течение нескольких часов состояние больного ухудшается, и, если не приняты необходимые меры, наступает смерть. Реже состояние больного стабилизируется, а затем начинается улучшение; однако в большинстве случаев полного восстановления функций не наступает. Такая форма чаще отмечается при латеральных кровоизлияниях.
Подострая форма характеризуется медленно прогрессирующим нарастанием симптомов или острым началом с последующим кратковременным улучшением и новым ухудшением. Подобное течение Инсульт чаще обусловлено диапедезным кровоизлиянием в белом веществе головного мозга. Общемозговые симптомы бывают выражены нерезко. У лиц пожилого и старческого возраста кровоизлияния протекают менее бурно, чем у молодых, часто не сопровождаясь выраженными общемозговыми явлениями, нередко без температурной реакции и изменений крови.
Исследование глазного дна (смотри полный свод знаний) при геморрагическом Инсульт может выявлять кровоизлияния в сетчатку, картину гипертонической ретинопатии с отёком и геморрагиями.
Клинической, анализ крови выявляет лейкоцитоз и сдвиг лейкоцитарной формулы влево, ускорение РОЭ, в цереброспинальной жидкости (смотри полный свод знаний) примесь крови. Нередко отмечается полицитемия (смотри полный свод знаний), повышение фибринолитической активности, снижение способности тромбоцитов к адгезии и агрегации (смотри полный свод знаний Тромбоциты), повышение толерантности плазмы к гепарину и содержания фибриногена (как проявление гиперкомпенсации после кровоизлияния), гипергликемия, азотемия, билирубинемия, понижение содержания альбуминов и повышение содержания глобулинов, 11-оксикортикостероидов, понижение содержания калия в крови и цереброспинальной жидкости, повышение содержания хлоридов. При эхоэнцефалографии (смотри полный свод знаний) при полушарном Инсульт часто устанавливается смещение М-эха в противоположную очагу сторону. Электроэнцефалография (смотри полный свод знаний) характеризуется грубыми диффузными изменениями биопотенциалов мозга, иногда с межполушарной асимметрией. Ангиография (смотри полный свод знаний) может выявить смещение интрацеребральных сосудов или наличие так называемый бессосудистой зоны. При компьютерной томографии (смотри полный свод знаний Томография, компьютерная) мозга очаги кровоизлияния светлые.
Ишемический инсульт (инфаркт мозга) наблюдается наиболее часто у лиц среднего и пожилого возраста, иногда может быть в молодом возрасте; у мужчин отмечается несколько чаще, чем у женщин. Развитию ишемического Инсульт нередко предшествуют преходящие нарушения мозгового кровообращения — так называемый транзиторные ишемические атаки, которые проявляются нестойкими очаговыми симптомами. Обычно они являются следствием кратковременного дефицита кровоснабжения мозга в той области, в которой позднее развивается инфаркт. У некоторых больных учащение транзиторных ишемических атак происходит непосредственно перед развитием инфаркта мозга. При тромбозах мозговых сосудов нередки предвестники ишемического Инсульт — головокружение, кратковременное расстройство сознания (полуобморочное состояние), потемнение в глазах. Ишемический Инсульт может развиться в любое время суток. Наиболее часто он возникает под утро или ночью. Иногда устанавливается связь начальных проявлений Инсульт с предшествовавшей повышенной физических нагрузкой, воздействием эмоционального фактора, употреблением алкоголя, приёмом горячей ванны, кровопотерей или каким-либо заболеванием, в частности инфекционным. Нередко ишемический Инсульт развивается вслед за инфарктом миокарда. Характерно постепенное нарастание очаговых неврологический симптомов — в течение нескольких часов, иногда 2—3 дней, реже в течение более продолжительного времени. При этом может наблюдаться ундулирующий тип нарастания симптомов, когда степень выраженности их то ослабляется, то снова усиливается («мерцание» симптомов). В 1/3 наблюдений происходит апоплектиформное развитие ишемического Инсульт, когда неврологический симптомы возникают одномоментно и сразу максимально выражены. Такая клиника особенно характерна для эмболии, но может быть и при других механизмах развития ишемического Инсульт Острое развитие ишемического Инсульт может наблюдаться при тромбозе интракраниальной части внутренней сонной артерии или при острой закупорке крупной внутримозговой артерии и проявляется сочетанием очаговых симптомов с выраженной общемозговой симптоматикой. Примерно в 1/6 наблюдений мозговой инфаркт развивается медленно — в течение нескольких недель или даже месяцев Такого типа течение заболевания зависит от особенностей окклюзирующего процесса в сосудах мозга, коллатерального кровообращения и состояния общей гемодинамики. Медленное развитие инфаркта мозга «по опухолевому» типу может наблюдаться при поражении сонных артерий у больных с выраженным кардиосклерозом.
Характерной чертой ишемического Инсульт является преобладание очаговых симптомов над общемозговыми, которые иногда отсутствуют. Очаговые симптомы определяются локализацией мозгового инфаркта, поражённым сосудом и условиями коллатерального кровообращения. Для окклюзирующего поражения внечерепного участка внутренней сонной артерии характерно наличие периода преходящих нарушений зрения на один глаз в сочетании с кратковременными парезами и нарушениями чувствительности (гипестезия, парестезии) на противоположной половине тела. В дальнейшем развиваются стойкие нарушения, часто в виде альтернирующего оптико-пирамидного синдрома (снижение зрения, иногда с атрофией зрительного нерва) на стороне закупорки артерии и гемипареза на противоположной; при закупорке левой сонной артерии часто возникает афазия. Изредка отмечаются эпилептиформные припадки. На стороне закупорки, помимо снижения остроты зрения, нередко определяется пониженное давление в центральной артерии сетчатки и синдром Бернара—Горнера (смотри полный свод знаний Бернара — Горнера синдром). При пальпации поражённой внутренней сонной артерии обнаруживается ослабление или отсутствие её пульсации, над ней может прослушиваться шум (особенно при её значительном стенозе). Изредка, в результате нарушения функций синокаротидного аппарата, наблюдаются резкие колебания артериальное давление и частоты пульса.
Синдром окклюзии позвоночных и базилярной артерий проявляется системным головокружением, пошатыванием при ходьбе, нистагмом, шумом в ухе, понижением слуха и нарушением зрения на оба глаза (часто в виде гемианопсии), приступами «падения», вегетативными расстройствами, синдромом Валленберга — Захарченко (смотри полный свод знаний Альтернирующие синдромы), церебрально-висцеральными нарушениями, приступами адинамии, атаксией, асинергией туловища и конечностей, скандированной речью, преходящими стволовыми расстройствами, поражениями проводящих систем (пирамидных, чувствительных, мозжечковых). Характерно усиление симптомов при перемене положения головы. Иногда развивается кома, тетраплегия, общемозговые симптомы, изменения дыхания и артериальное давление, тонус мышц понижен или появляется горметония.
Частота инфарктов отделов мозга, которые кровоснабжаются ветвями внутренних сонных артерий, значительно (в 3—5 раз) превышает частоту инфарктов отделов мозга, кровоснабжающихся из позвоночных и базилярной артерий. В области кровоснабжения внутренней сонной артерией инфаркт чаще развивается в бассейне средней мозговой артерии, особенно её корково-подкорковых ветвей. Локализация инфаркта в бассейне передней мозговой артерии встречается значительно реже. При инфарктах в бассейне позвоночных и базилярной артерий чаще поражается мозговой ствол, реже задние отделы полушарий большого мозга. Из очаговых симптомов при инфарктах полушарий большого мозга особенно часто наблюдаются парезы и параличи контралатеральных конечностей в сочетании с центральными парезами лицевого и подъязычного нервов, нарушения чувствительности, гемианопсии. При очагах в доминантном полушарии возникают расстройства речи (смотри полный свод знаний Афазия, Дизартрия) и других высших корковых функций; при очагах в субдоминантном полушарии — нарушения схемы тела (смотри полный свод знаний), анозогнозия (смотри полный свод знаний Агнозия). На стороне очага нередко имеется блефароспазм (смотри полный свод знаний). У многих больных отмечается кратковременная фаза раннего повышения мышечного тонуса, нередко сменяющаяся фазой диасхизальной гипотонии (смотри полный свод знаний Диасхиз), после которой начинает формироваться поздняя спастичность. У части больных ранняя мышечная гипертония непосредственно переходит в стойкую спастичность. Мышечная дистония и горметонические судороги отмечаются при обширных инфарктах полушарий большого мозга, протекающих со значительным отёком мозга и вторичной дисфункцией ствола мозга. Ранняя мышечная гипотония в паретичных конечностях наблюдается обычно при ограниченных очагах, а также при тяжёлом общем соматическом состоянии больных.
При ишемическом Инсульт с локализацией очага поражения в области ствола мозга развиваются альтернирующие синдромы, наряду с парезами конечностей отмечается поражение ядер черепных нервов Характерны—глазодвигательные расстройства, нистагм, головокружение, дизартрия, расстройства глотания, нарушения статики, координации, витальных функций. Нередко больные жалуются на головную боль, преимущественно в шейно-затылочной области. У части больных наряду с симптомами поражения ствола мозга возникают признаки дисциркуляции в затылочных долях полушарий большого мозга, кровоснабжение которых осуществляется задними мозговыми артериями, отмечаются фотопсии (смотри полный свод знаний), нарушение зрения, иногда на оба глаза, но чаще в виде гемианопсии (смотри полный свод знаний); остро возникающий корсаковский синдром (смотри полный свод знаний); симптомы поражения зрительного бугра (смотри полный свод знаний Таламус); нарушения чувствительности, тоническая установка кисти типа «таламической руки», гиперкинезы хореоатетозного характера (смотри полный свод знаний Гиперкинезы). При очагах в оральных отделах ствола или мосту мозга у больных иногда наблюдается раннее повышение мышечного тонуса. Ранняя мышечная гипертония проявляется либо синдромом относительно устойчивой декортикальной или децеребрационной ригидности, либо различными вариантами горметонии. При более массивных ишемических очагах, разрушающих структуры, ответственные за обеспечение мышечного тонуса (облегчающие тоногенные структуры), реализация мышечной гипертонии становится невозможной, развивается мышечная гипотония или атония. При поражении мозжечка возникает мышечная гипотония или атония, однако иногда наблюдаются пароксизмы распространённого повышения мышечного тонуса или горметонические судороги.
Эпилептические припадки фокального и генерализованного характера в начальном периоде ишемического Инсульт наблюдаются редко; несколько чаще они возникают в резидуальном периоде.
Рвота наблюдается редко, главным образом при поражении ствола мозга. Менингеальные симптомы не характерны, но могут определяться при осложнении отёком мозга или при геморрагическом инфаркте. Утраты сознания у большинства больных с ишемическим Инсульт не происходит, хотя некоторые нарушения его могут быть. Чаще они проявляются незначительным оглушением, повышенной сонливостью, некоторой дезориентированностью. Более выраженное расстройство сознания с развитием сопорозного или коматозного состояния отмечается при обширных инфарктах в полушариях большого мозга, протекающих с выраженным отёком мозга и вторичным синдромом поражения ствола мозга. Это наблюдается при окклюзии внутричерепного отдела внутренней сонной артерии, вызывающей разобщение артериального круга мозга, или окклюзии в проксимальном отделе средней мозговой артерии. Резкая степень нарушения сознания может наблюдаться с самого начала Инсульт, однако более характерно прогрессирующее расстройство сознания по мере развития отёка мозга и углубления вторичного стволового синдрома. Резкая степень нарушения сознания возникает также при нарастающей окклюзии позвоночных и базилярной артерий. При ишемических изменениях в среднем и промежуточном мозге наблюдается изменчивость уровня бодрствования: на протяжении короткого периода времени можно наблюдать и ясное сознание, и оглушение, и сопор, и состояние, близкое к коматозному. Кратковременное выключение сознания в начальном периоде ишемического Инсульт может быть при дисциркуляции в области ядер ретикулярной формации, оказывающих активирующее восходящее влияние на кору головного мозга. Это бывает при нарушении кровообращения в позвоночных и базилярной артериях, а также в медиальной группе ветвей передней мозговой артерии, снабжающих часть передних отделов гипоталамуса (смотри полный свод знаний).
Вегетативные нарушения в начальном периоде ишемического Инсульт могут проявляться «дурнотным состоянием», ощущением потемнения в глазах, общей слабостью, бледностью лица, иногда с цианотичным оттенком. Температура тела нормальная,
если не присоединяется какое-либо соматическое осложнение. Гипертермия бывает лишь при тяжело протекающем Инсульт ствола мозга или при обширных инфарктах полушарий с отёком мозга и вторичной дисфункцией ствола мозга. артериальное давление обычно нормальное или понижено; реактивное повышение его иногда отмечается у больных с окклюзией артерии в области каротидного синуса, а также при инфарктах в стволе мозга. Однако ишемический Инсульт может развиться на фоне высокого артериальное давление и даже в момент дополнительного его подъёма. При этом может возникать и геморрагический инфаркт, клинический, проявления которого имеют сходство с белым инфарктом и кровоизлиянием в мозг
У больных с ишемическим Инсульт нередко отмечаются симптомы коронарокардиосклероза, в анамнезе имеются указания на стенокардию или перенесённые ранее инфаркты миокарда. На ЭКГ регистрируются признаки изменения миокарда, нарушения внутрисердечной проводимости, недостаточность венечного кровообращения; у части больных — очаговые изменения миокарда, являющиеся следствием рубцового постинфарктного кардиосклероза. Иногда регистрируется нарушение ритма сердечных сокращений — экстр асистолия (смотри полный свод знаний), мерцательная аритмия (смотри полный свод знаний), пароксизмальная тахикардия (смотри полный свод знаний), что является предпосылкой для развития эмболии мозговых сосудов. Помимо кардиальной патологии, часто обнаруживается снижение пульсации магистральных сосудов, в частности сонных и подключичных, а также дистальных артерий конечностей. При этом нередко отмечаются уплотнение стенок артерий, стойкая асимметрия артериальное давление, у некоторых больных выслушиваются сосудистые шумы в области сонных, подключичных, позвоночных артерий. Признаки атеросклероза у многих больных можно выявить при исследовании глазного дна. У некоторых больных ишемический Инсульт возникает на фоне острой сердечно-сосудистой недостаточности или декомпенсации сердечной деятельности. Нередко ишемический Инсульт возникает у больных с пороками сердца, васкулитами.
Очаговая симптоматика тромбоза мозговых сосудов различна и зависит от локализации и величины очага размягчения. При тромбозе постепенно развиваются очаговые симптомы, часто при сохранности сознания, наличии ишемического статуса (бледность лица, сужение артериол глазного дна, слабый пульс, ослабление сердечной деятельности и другие).
При эмболии внезапно появляются кратковременная потеря сознания, головокружение, развивается моно и гемипарез. Лицо бывает бледным, пульс учащённым и аритмичным. Отмечается озноб, субфебрильная температура, расширение границ сердца, систолический шум; артериальное давление не повышается, иногда развиваются инфаркты почек, селезёнки, лёгких.
В периферической крови больных с ишемическим Инсульт, особенно в первый день заболевания, обычно не отмечается существенных сдвигов Высокий лейкоцитоз выявляется редко, в частности при инфарктах в стволе мозга или при обширных инфарктах полушарий, сопровождающихся отёком мозга и дислокацией стволовых структур. Нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы определяется при геморрагическом инфаркте. В острый период ишемического Инсульт гиперкоагулянтность крови отмечается в 25— 50% наблюдений. Повышение факторов свёртывания крови обычно выражено более отчётливо в первые 3—5 дней заболевания и проявляется увеличением фибриногена, протромбина, повышением толерантности плазмы к гепарину, гипогепаринемией при нормальной или сниженной фибринолитической активности. Нередко при Инсульт наблюдается смена фазы гиперкоагуляции крови фазой гипокоагуляции, проявляющейся резким падением фибриногена, снижением протромбинового индекса и количества тромбоцитов. У больных с острым инфарктом мозга нередко наблюдается повышение агрегации тромбоцитов; оно держится в течение первых 2 недель, а полное возвращение к норме наступает лишь к 30-му дню Инсульт Наибольшая степень агрегации тромбоцитов отмечается в первые 3 дня; в первые сутки наблюдается также уменьшение количества тромбоцитов и повышение их адгезивности, что, возможно, связано с использованием их для внутрисосудистого тромбообразования.
Цереброспинальная жидкость обычно прозрачная, иногда отмечается небольшое увеличение белка. Ксантохромная или розовая жидкость может наблюдаться при геморрагических или смешанных инфарктах. Количество форменных элементов увеличивается лишь при обширных инфарктах мозга, граничащих с подоболочечным пространством и вызывающих реактивные изменения в эпендиме желудочков и мозговых оболочек.
Электроэнцефалография (смотри полный свод знаний) при инфаркте мозга часто выявляет межполушарную асимметрию и фокус патологический активности. Реоэнцефалография (смотри полный свод знаний) позволяет определить межполушарную асимметрию за счёт уменьшения и уплощения пульсовых волн на стороне поражения, а также изменение кровенаполнения в соответствующих сосудистых бассейнах. Церебральная ангиография (смотри полный свод знаний) выявляет наличие или отсутствие окклюзирующего процесса во внечерепных и внутричерепных частях сосудов головного мозга, функционирующие пути коллатерального кровообращения, патологический извитость и перегибы артерий, врождённые аномалии сосудов мозга. Ультразвуковой метод Допплера (смотри полный свод знаний Допплера эффект) даёт информацию о состоянии циркуляции крови, в частности о направлении и скорости кровотока в магистральных сосудах мозга. Эхоэнцефалография (смотри полный свод знаний) при ишемическом Инсульт обычно не обнаруживает смещения М-эха, за исключением случаев обширных инфарктов с отёком мозга, при которых могут наблюдаться небольшие смещения М-эха (2—4 миллиметров), в дальнейшем исчезающие. При компьютерной томографии мозга инфаркты выявляются в виде темных участков
Психические расстройства. Особенности психических расстройств зависят от характера основного сосудистого процесса, локализации и величины очага и преморбидных особенностей больного. В начальном периоде Инсульт психические расстройства выражаются преимущественно разнообразными синдромами нарушения сознания. Нередко наблюдаются сумеречные, аментивные, делириозные, онейроидные или смешанные формы помрачения сознания, обозначаемые как «состояния спутанности». Вне периодов расстроенного сознания могут выявляться различные обратимые психические изменения: астенические, апатические или депрессивно-тревожные состояния, галлюцинозы, острый бред; эйфорический, псевдопаралитический, корсаковский синдромы. Психические расстройства возникают значительно чаще при поражениях правого полушария и, как правило, сопровождаются в этих случаях анозогнозией и нарушениями схемы тела.
В резидуальном периоде наблюдаются длительные и хронический астенические состояния или стойкая постапоплектическая деменция. Различают простую, лакунарную, псевдопаралитическую, корсаковскую и сложную сосудисто-атрофическую формы деменции, то есть те же, что и при безынсультном течении атеросклероза (смотри полный свод знаний). После Инсульт чаще наблюдаются первые две формы деменции, проявления которых выступают в сочетании с очаговыми признаками поражения головного мозга. На этом фоне возможно возникновение транзиторных психических расстройств, а у наследственно отягощённых и психопатических личностей при наличии незначительного органического снижения психических функций — возникновение затяжных аффективных, паранойяльных или галлюцинаторно-бредовых психозов, то есть переходных синдромов (смотри полный свод знаний Симптоматические психозы).
Течение инсульта. Инсульт имеет в основном три варианта течения: 1) благоприятно регредиентное, когда постепенно в значительной степени или полностью восстанавливаются нарушенные функции; 2) перемежающееся, ремиттирующее, при котором состояние периодически ухудшается в связи с присоединяющейся пневмонией, повторными инсультами или другими осложнениями, но исход благоприятный; 3) прогрессирующее, прогредиентное, с нарастанием симптоматики и летальным исходом. Течение Инсульт зависит от характера сосудистого процесса, его топики, размера, темпа развития, осложнений. Возможны повторные нарушения мозгового кровообращения.
Наиболее тяжёлыми осложнениями геморрагического Инсульт являются отёк мозга, прорыв крови в желудочки мозга, сдавление и смещение мозгового ствола. При обширных полушарных геморрагиях, осложнённых рано присоединившимся прорывом крови в желудочки, сразу развивается коматозное состояние, маскирующее очаговые симптомы, и быстро, через несколько часов, а иногда непосредственно после Инсульт, наступает летальный исход. Столь же быстрая смерть наступает при кровоизлиянии в мозжечок и мозговой ствол, осложнённом прорывом крови в четвёртый желудочек. Летальность при кровоизлияниях в мозг высокая: по различным статистическим данным колеблется в пределах 60—90% . Большинство больных погибает в первые двое суток, из них большая часть в первые сутки. Особенно высока летальность при кровоизлияниях в мозговой ствол и мозжечок
При ограниченных латеральных полушарных гематомах сознание обычно нарушено не столь резко. Однако при увеличении размеров гематомы и прорыве её в желудочки мозга летальный исход наступает в 1—2-е сутки после Инсульт. При ограниченных кровоизлияниях в большие полушария, не сопровождающихся значительным отёком мозга и прорывом крови в желудочки, состояние больных сначала стабилизируется, а затем улучшается: сознание становится ясным, уменьшаются вегетативные расстройства, исчезают признаки вторичного стволового синдрома, постепенно уменьшаются очаговые симптомы. Вслед за периодом ранней мышечной гипертонии и диасхизальной гипотонии (чаще с 3-й недель заболевания) начинает формироваться поздняя гемиплегическая гипертония спастического типа с характерной позой Вернике — Манна. Остаточные явления обычно имеются, хотя иногда и не являются выраженными. При ограниченных кровоизлияниях в мозжечок и ствол мозга благоприятное течение возможно.
 |

|  |
Рис. 23. | ||
У большинства больных с ишемическим Инсульт наибольшая тяжесть состояния отмечается в первые 2—3 дня. Затем наступает период улучшения общего состояния, который у части больных проявляется некоторой стабилизацией симптомов, у других уменьшением их; при этом темп восстановления нарушенных функций варьирует, он может быть и быстрым и торпидным. Восстановление функций может начаться в первый же день Инсульт или через несколько дней, у некоторых больных лишь через несколько недель. Иногда отмечается тяжёлое течение ишемического Инсульт Летальность наблюдается примерно в 20% случаев. При повторных ишемических Инсульт развивается псевдобульбарный синдром (рисунок 23), прогрессирующие психические расстройства.
Диагноз
Диагноз Инсульт ставится на основании: 1) данных анамнеза; 2) клинический, картины; 3) исследования цереброспинальной жидкости; 4) исследования глазного дна; 5) электрокардиографии; 6) реоэнцефалографии; 7) эхоэнцефалографии; 8) электроэнцефалографии; 9) лабораторных исследований крови (система свёртываемости, содержание протромбина, фибриногена, сахара, мочевины и другие); 10) рентгенологическое исследований (краниография, ангиография).
Инсульт необходимо дифференцировать с заболеваниями, протекающими апоплектиформно. К их числу относятся: 1) апоплектиформный синдром при инфаркте миокарда (смотри полный свод знаний Кома); 2) апоплектиформное развитие опухоли головного мозга; 3) черепно-мозговая травма в остром периоде (ушиб головы, повреждения кожи и костей черепа); 4) алкогольная интоксикация (дезориентирует запах алкоголя изо рта при Инсульт, развившемся после приёма спиртного); 5) уремия (анурия, вид больного, изменения мочи, азотемия); 6) прогрессивный паралич (смотри полный свод знаний); 7) отравление окисью углерода (смотри полный свод знаний); 8) гипер или гипогликемическая кома (смотри полный свод знаний); 9) геморрагический менингоэнцефалит; 10) эпилепсия (смотри полный свод знаний).
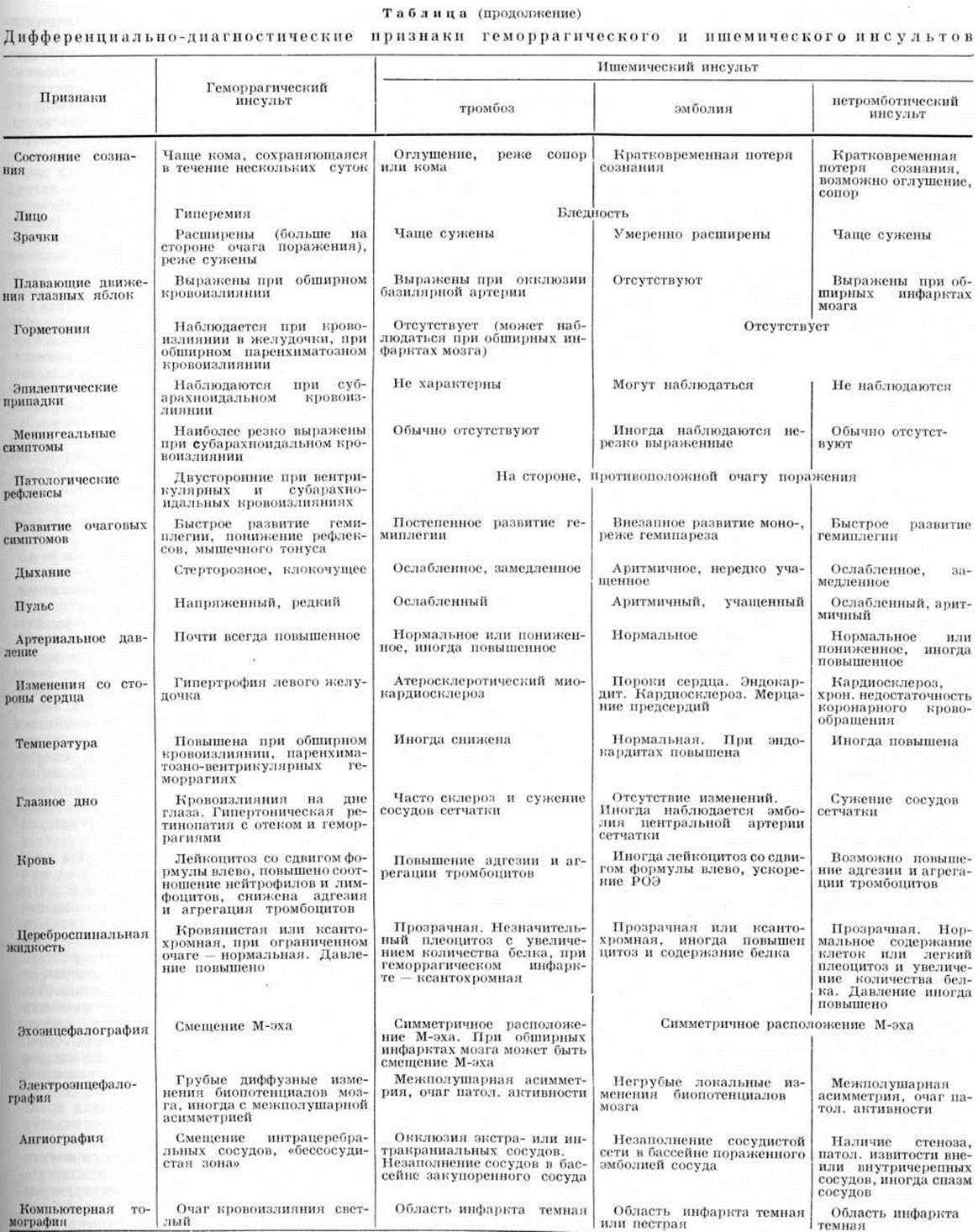
Дифференциальная диагностика геморрагического и ишемического Инсульт — смотри полный свод знаний таблицу.

| ||
| ||
| ||
| ||
Лечение
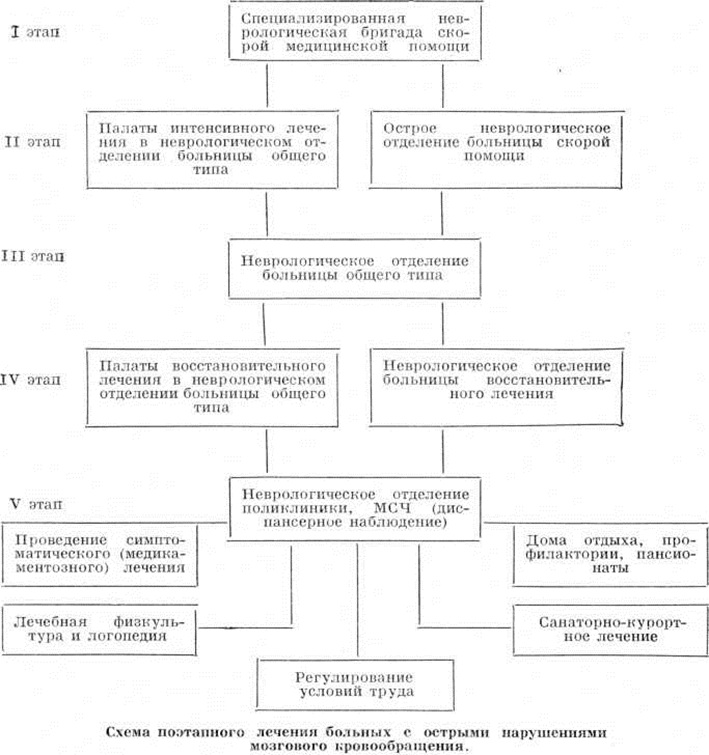
Лечебные мероприятия необходимо проводить безотлагательно, дифференцированно, в зависимости от состояния больного и характера патологический процесса в головном мозге. Ниже приводится схема поэтапного лечения больных с острыми нарушениями мозгового кровообращения.
Ранняя госпитализация больных с Инсульт должна производиться в специализированные неврологический отделения или в стационары, где имеются палаты или отделения интенсивной терапии и реанимации.
Перевозке в стационар из дома не подлежат больные в глубоком коматозном состоянии с грубым нарушением витальных функций. В тех городах, где созданы специализированные «инсультные» бригады во главе с врачом-невропатологом, оснащённые необходимой диагностической аппаратурой и средствами неотложной терапии, показания к госпитализации расширяются.
 |
|  |
| ||
Неотложная помощь при Инсульт направлена на устранение витальных нарушений, происходящих в организме, и включает воздействие на факторы, предрасполагающие к распространению и углублению патологический процесса в головном мозге.
Лечение острых сердечно-сосудистых расстройств При развитии коллапса, ослаблении сердечной деятельности назначают сердечные гликозиды (строфантин, коргликон), аналептики (кордиамин, кофеин, камфору), адреномиметические вещества (мезатон, эфедрин, норадреналин), а также кортикостероиды (гидрокортизон, преднизолон, дексаметазон).
При повышенном артериальное давление показаны сосудорасширяющие средства (дибазол, папаверин, но-шпа), ганглиоблокаторы (пентамин, арфонад).
При остановке сердца лечение начинают с непрямого массажа сердца, одновременно проводят искусственное дыхание, вводят внутрисердечно адреналин или норадреналин.
Лечение нарушений дыхания. Необходимо поддержание проходимости дыхательных путей. С этой целью изменяют положение больного, применяют ротовые и носовые воздуховоды, отсасывают секрет катетером с помощью специальных отсосов, производят интубацию, трахеостомию. Интубацию и трахеостомию используют при внезапной остановке дыхания, прогрессирующем расстройстве дыхания патологический типа, бульбарной и псевдобульбарной симптоматике. Если и после восстановления проходимости дыхательных путей вентиляция лёгких оказывается недостаточной, то налаживается вспомогательное (искусственное углубление самостоятельного, но недостаточного дыхания больного) или искусственное дыхание.
Поддержание гомеостаза. Проводится компенсация водно-электролитного баланса и корекрция кислотно-щелочного равновесия у больных, находящихся в бессознательном состоянии. Необходимо вводить жидкости парентерально в объёме 2000—2500 миллилитров в сутки в 2— 3 приёма. Вводят растворы, содержащие элтролиты (изотонический раствор хлорида натрия, раствор Рингера — Локка), 5% раствор глюкозы, полиглюкин, реополиглюкин, а также 4% раствор гидрокарбоната или лактата натрия (при ацидозе).
Борьба с отёком мозга. С дегидратирующей целью показано использование маннитола. Необходимую дозу препарата растворяют в изотоническом растворе хлорида натрия или 5% растворе глюкозы. Применяют глицерин внутрь в смеси с водой или фруктовым соком в пропорции 1:2 или 1:3; если больной не может глотать, смесь вводят через зонд. Могут применяться также гидрокортизон, преднизолон, однако эти препараты не следует назначать при высоком артериальное давление; назначение их требует увеличения приёма солей калия. Назначают также эуфиллин, салуретики (урегит, лазикс).
Устранение гипертермии и других вегетативных нарушений. При температуре тела около 40° и выше назначают 10 миллилитров 4% раствора амидопирина или 1 — 2 миллилитров 50% раствора анальгина внутримышечно. Показано растирание тела больного раствором спирта докрасна, что увеличивает теплоотдачу. Рекомендуется также регионарная гипотермия крупных сосудов (пузыри со льдом на область сонных артерий, подмышечные и паховые области, укутывание влажными простынями). В помещении должно быть прохладно, у изголовья кровати следует поставить вентилятор, одеяло заменяют простыней.
Лечение геморрагического инсульта направлено на: 1) ликвидацию отёка мозга и понижение внутричерепного давления; 2) снижение артериальное давление, если оно значительно повышено; 3) повышение коагулирующих свойств крови и уменьшение проницаемости сосудистых стенок; 4) нормализацию витальных и вегетативных функций.
Для снижения внутричерепного давления и борьбы с отёком мозга применяют лазикс, урегит, а также маннитол. Целесообразно сочетанное применение различных дегидратационных средств Наибольшей способностью потенцировать действие маннитола обладают урегит и эуфиллин.
Для снижения артериальное давление используют сернокислую магнезию, дибазол, эуфиллин. При отсутствии эффекта и резко повышенном артериальное давление назначают аминазин и ганглиоблокаторы — пентамин, бензогексоний и другие Аминазин и ганглиоблокирующие препараты могут быть введены и внутривенно капельным способом с изотоническим раствором хлорида натрия, раствором Рингера — Локка или 5% раствором глюкозы.
Показаны средства, повышающие свёртываемость крови и уменьшающие сосудистую проницаемость: препараты кальция, 1% раствор викасола, рутин, аскорбиновая кислота, 10% раствор желатины. С целью воздействия на фибринолиз, снижения фибринолитической активности крови и уменьшения проницаемости сосудистой стенки могут применяться трасилол, аминокапроновая кислота. При повышенной сосудистой проницаемости и эритродиапедезном кровоизлиянии показан также дицинон (циклонамин). При выраженном атеросклерозе во избежание тромботических осложнений от введения антифибринолитиков целесообразно воздержаться.
Лечение ишемического инсульта направлено на улучшение кровоснабжения мозга. Для этого необходима, нормализация сердечной деятельности и артериальное давление, увеличение притока крови к мозгу путём расширения регионарных мозговых сосудов и уменьшения спазма сосудов, улучшение коллатерального кровообращения, нормализация свёртываемости крови, повышение резистентности мозговой ткани к гипоксии и улучшение метаболизма в мозге.
С целью улучшения кровоснабжения мозга и коллатерального кровообращения применяют вазодилататоры (эуфиллин внутривенно 2,4% раствор, но-шпа внутримышечно 2% раствор). Лечение сосудорасширяющими препаратами обычно проводят в течение 7—10 дней. Применяют также следующие препараты: 1% раствор никотиновой кислоты с глюкозой внутривенно, инстенон внутримышечно или внутрь, стугерон, ксантинола никотинат (компламин) внутримышечно или внутривенно. Сосудорасширяющий эффект может быть достигнут вдыханием гиперкапнических смесей — 7% CO2 + 43% O2 + 50% атмосферного воздуха, длительность сеанса дыхания 5—10 минут при частоте сеансов 3—6 раз в сутки. Назначение более активных вазодилататоров (папаверин, галидор) показано при значительном повышении артериальное давление, а также в первые часы эмболии сосудов мозга, когда рефлекторный сосудистый спазм способствует ишемии мозговой ткани.
Для улучшения микроциркуляции и коллатерального кровообращения в зоне инфаркта мозга и снижения активности свёртывающей системы крови используют метод гемодилюции — разведение крови. Гемодилюция достигается внутривенным капельным введением декстрана — полиглюкина или реополиглюкина. Лечение проводят в течение первых 5—7 дней от начала Инсульт больным, которым не назначалась тромболитическая терапия. От использования гемодилюции следует воздержаться при внутричерепной и артериальной гипертензии.
При отсутствии общих противопоказаний и артериальное давление не выше 200/110 миллиметров ртутного столба могут быть применены антикоагулянты. В остром периоде ишемического Инсульт назначают гепарин внутривенно в изотоническом растворе хлорида натрия или внутримышечно под контролем свёртываемости крови 4 раза в сутки. Лечение гепарином продолжают в течение 5 дней, за 1—2 дня до отмены гепарина назначают антикоагулянты непрямого действия: неодикумарин (пелентан), синкумар, фенилин. Лечение антикоагулянтами непрямого действия проводится под контролем протромбинового индекса, определяемого не реже одного раза в 2—3 дня (его уровень целесообразно снижать до 50—40%), и повторных анализов мочи. Максимальный эффект от применения антикоагулянтов непрямого действия наступает через 24—30 часов Оптимальный уровень снижения коагуляционных показателей в процессе терапии антикоагулянтами характеризуется удлинением показателей коагулограммы в 1½—раза и тромбоэластограммы в 2½ раза. В дальнейшем назначают поддерживающие дозы. Лечение антикоагулянтами непрямого действия продолжается 2—3 месяцев
При тромбозе и тромбоэмболии сосудов показана тромболитическая терапия. Применяют средства, активизирующие фибринолитическую систему организма (стрептокиназа, урокиназа) или фибринолизин. Фибринолизин применяют в изотоническом растворе хлорида натрия одновременно с гепарином внутривенно капельно, желательно в первые часы, первые сутки с начала Инсульт. Проводят лечение под контролем времени свёртывания крови (смотри полный свод знаний), коагулограммы (смотри полный свод знаний) и тромбоэластограммы (смотри полный свод знаний Тромбоэластография). В зависимости от показателей тромбоэластограммы и времени свёртывания крови ограничиваются одним-двумя, иногда тремя введениями фибринолизина. Гепарин вводят в промежутки между вливаниями фибринолизина с гепарином и в течение 2—3 суток по прекращении фибринолизиногепариновой терапии.
Для снижения агрегационных свойств тромбоцитов используют ацетилсалициловую кислоту, ксантинола никотинат, пармидин (продектин).
Целесообразно внутривенное введение натрия оксибутирата, способствующего резистентности ткани мозга к гипоксии. Показаны препараты, действующие на метаболизм нервной ткани и улучшающие потребление кислорода (АТФ, кокарбоксилаза, пиридоксин, витамин В15, глутаминовая кислота, аминалон, церебролизин внутримышечно или внутривенно капельно в изотоническом растворе хлорида натрия).
Одним из методов лечения ишемического Инсульт является гипербарическая оксигенация, которая может быть использована при комплексном лечении больных, особенно при острейшей и острой формах Инсульт В зависимости от состояния больного, показателей газового состава крови и кислотно-щелочного равновесия, а также изменений сердечно-сосудистой системы сеансы повторяют.
Лечение некоторых проявлений церебрального инсульта. Дисциркуляторные явления в позвоночных и базилярной артериях, а также острое повышение внутричерепного давления часто сопровождаются повторной рвотой. Противорвотным действием обладает дроперидол (дегидробензперидол), который купирует также психомоторное возбуждение и неукротимую икоту. Выраженным противорвотным действием обладают антигистаминные препараты. Лечение икоты, не представляющей угрозы для больного, но тем не менее вызывающей расстройство дыхательного цикла, помимо дроперидола, включает назначение атропина, аминазина. Рекомендуется приём внутрь 0,25% раствора новокаина. Применяется также новокаиновая блокада диафрагмального нерва.
Психомоторное возбуждение часто осложняет Инсульт правополушарной локализации, субарахноидальные кровоизлияния, повторяющиеся эпилептические припадки. Больному вводят внутримышечно дроперидол или галоперидол, внутривенно оксибутират натрия, седуксен внутривенно или внутримышечно. При некупирующемся психомоторном возбуждении проводится барбитуровый наркоз.
Предупреждение и лечение осложнений. В целях предупреждения пневмонии рекомендуется приподнять головной конец кровати, поворачивать больного, производить туалет полости рта и носа, отсасывать секрет из дыхательных путей. При появлении первых признаков пневмонии назначают антибиотики и сульфаниламидные препараты.
Лечение отёка лёгких должно быть комплексным и дифференцированным. При отёке лёгких неврогенного происхождения, развивающемся на фоне удовлетворительного состояния сердечно-сосудистой системы, показано применение ганглиоблокаторов (бензогексоний, пентамин, тетамон), нейроплегических средств (аминазин, дроперидол) и препаратов с выраженным антигистаминным действием (димедрол, пипольфен, супрастин). Если причиной отёка лёгких является острая сердечная (левожелудочковая) недостаточность, то комплекс мероприятий должен быть направлен на разгрузку малого круга кровообращения — введение сердечных гликозидов (строфантин), при падении артериальное давление — мезатона.
При тяжёлом отёке лёгких накладывают трахеостому. Применяют дегидратационные средства — лазикс, внутривенное введение концентрированных растворов плазмы. Для уменьшения венозного притока к сердцу больному придают возвышенное положение, накладывают жгуты на конечности (сдавливающие только вены), производят кровопускание при высоком артериальное давление и стенозе митрального клапана.
При задержке мочи следует положить грелку на область мочевого пузыря. Если это не даёт эффекта, необходима катетеризация мочевого пузыря 2 раза в сутки.
Чтобы избежать образования пролежней, важно следить за состоянием постели (устранять складки простыни и неровности матраца), протирать тело камфорным спиртом и припудривать складки кожи тальком; желательно класть больных на резиновый круг, на пятки и крестец накладывать ватные повязки.
Предупреждение развития мышечных контрактур. Во избежание развития мышечных контрактур парализованную руку отводят в сторону выпрямленной и укладывают в положение супинации и экстензии с выпрямленными и разведёнными пальцами, которые могут удерживаться в таком положении мешочками с песком, лонгетками или специальным устройством для предупреждения контрактуры парализованной руки, позволяющим удерживать кисть в разгибательном положении и предупреждающим супинаторно-пронаторную установку в локтевом и плечевом суставах. Процедура повторяется несколько раз в день по 15— 20 минут. Под коленный сустав парализованной ноги подкладывают валик из ваты и стопе придают положение тыльного сгибания при помощи резиновой тяги или упора в деревянный ящик. Целесообразно использование специального устройства для предупреждения контрактур парализованной ноги, позволяющего фиксировать парализованную ногу в положении больного лёжа или сидя и предупреждающего разгибательную контрактуру стопы, ротационную и разгибательную установку в коленном суставе. Такое положение противодействует образованию позы Вернике — Манна (смотри полный свод знаний Гемиплегия) и предупреждает развитие дистрофических явлений в суставах.
Питание. В первый день больного, находящегося в нетяжёлом состоянии, при ненарушенном глотании нужно поить фруктовыми и ягодными соками и сладким чаем; со 2-го дня диету расширяют, в основном она состоит из легкоусвояемых продуктов Больным, находящимся в бессознательном состоянии, в первые двое суток вводят парентерально жидкости, содержащие электролиты, 5% раствор глюкозы и плазмозамещающие растворы, в дальнейшем — питательные смеси через назогастральный зонд. Перед вливанием питательной смеси следует убедиться, что зонд находится в желудке. На это указывает отсутствие цианоза, а также выслушивание шума в эпигастральной области при введении через зонд шприцем 20 сантиметров³ воздуха. В состав примерной питательной смеси, вводимой через зонд в течение суток, входит: 1 литров овощного или крупяного отвара, 500 миллилитров молока, 100 грамм сахарного песка, 50 грамм сливочного масла, 40 грамм толокна, 60 грамм яичного порошка. Общий суточный объем смеси делят на 5 порций и вводят каждую из них через равные промежутки времени. Во время кормления к каждой порции добавляют в порошке поливитамины. Чтобы убедиться в хорошей опорожняемости желудка, перед каждым кормлением необходимо контролировать содержимое желудка пробным отсасыванием содержимого с помощью шприца Жане и измерением его объёма.
Оперативное лечение. Вид оперативного вмешательства, как и сопутствующее ему медикаментозное лечение, определяется прежде всего характером Инсульт.
При геморрагическом Инсульт оперативное вмешательство направлено на устранение или предотвращение прогрессирования основных патологический факторов, могущих вести к гибели больных в тех случаях, когда кровоизлияние не вызвало несовместимых с жизнью разрушений мозга. Такими факторами являются быстрое нарастание повышения внутричерепного давления и токсическое влияние продуктов распада излившейся крови, вызывающие развитие отёка мозга с его смещением и вклинением, а также вторичными множественными кровоизлияниями в ствол мозга.
Внутричерепные кровоизлияния в связи с разрывом артериальных или артериовенозных аневризм чаще бывают субарахноидальными; оперативное вмешательство предотвращает развитие повторного кровоизлияния (смотри полный свод знаний Аневризма сосудов головного мозга). При возникновении внутримозговой гематомы вмешательство сводится к удалению излившейся крови и созданию декомпрессии.
Противопоказанием к вмешательству большинство авторов считает первичную множественность очаговых сосудистых поражений, сочетание основного заболевания с тяжёлым поражением сердца и почек, азотемию, декомпенсированный диабет. Некоторые авторы относят к противопоказаниям также тяжёлое состояние больных после Инсульт, высокие показатели артериальное давление, пожилой возраст, глубинное расположение очага кровоизлияния, прорыв крови в желудочковую систему.
Предпочтительными сроками проведения операции считают конец первой или 2—3-ю недель после Инсульт, хотя многие авторы рекомендуют оперировать в максимально ранние сроки, когда удаление излившейся крови действительно может предотвратить последствия кровоизлияния.
Подготовка больных к операции предусматривает комплекс консервативных методов лечения геморрагического Инсульт Операции производят как под местным обезболиванием, так и под наркозом (внутривенным или чаще эндотрахеальным). На операционном столе больных укладывают обычно на бок, противоположный очагу кровоизлияния в большой мозг, и на сторону очага кровоизлияния в мозжечке. Оперативные вмешательства производят только на очаге кровоизлияния. Перевязка магистральных артерий при геморрагическом Инсульт сохранила лишь историческое значение, не оправдав себя на практике.
Опорожнение внутримозговой гематомы можно осуществлять либо с помощью пункции с последующей аспирацией жидкого содержимого, либо рассечения мозга с вскрытием полости гематомы и удалением жидкого содержимого и кровяных сгустков Пункцией гематомы ограничиваются относительно редко, так как возникающее при этом улучшение носит лишь кратковременный характер или улучшения вообще не отмечается; вместе с тем пункция мозга широко применяется с диагностической целью. Большинство хирургов проводит радикальное удаление внутримозгового кровоизлияния путём вскрытия полости гематомы, опорожнения и часто последующего дренирования в течение 1—2 суток. При прорыве крови в желудочки мозга её вымывают через полость гематомы и дефект в стенке желудочка. Производилось также введение под давлением изотонического раствора хлорида натрия в субарахноидальное пространство с помощью поясничного прокола с последующим вымыванием крови через дефект в стенке желудочка или через канюлю, введённую в боковой желудочек. В послеоперационном периоде проводят комплекс лечебный мероприятий, направленных на предупреждение повторных кровоизлияний, отёка мозга, нормализацию жизненно важных функций, предотвращение нарушений водно-солевого баланса.
Исходы оперативного лечения геморрагических Инсульт лучше у более молодых людей при кровоизлияниях в связи с разрывом аневризм. Наименее благоприятные исходы у больных, оперированных в коматозном состоянии, при медиальных кровоизлияниях с прорывом крови в боковой желудочек и особенно в третий желудочек.
При ишемических Инсульт возможно оперативное вмешательство двух видов: вмешательство на мозге в области очага размягчения и вмешательство на магистральных сосудах, в результате поражения которых возник ишемический очаг в мозге.
Физиологически обоснованные клинический, показания для вмешательств на размягчённых участках мозга ещё не установлены, поэтому операции такого характера производятся редко. Операции на магистральных сосудах головы и мозга в основном предпринимаются в связи с преходящими нарушениями мозгового кровообращения, а не в связи с ишемическим инсультом (инфарктом мозга), сопровождающимся стойким выпадением церебральных функций.
Оперативные вмешательства могут предприниматься только при тех формах ишемических поражений мозга, при которых нарушение кровотока происходит в крупных сосудах. Наибольшее количество операций произведено на сонных артериях, затем на позвоночных, плечеголовном стволе, подключичной, средней мозговой. На всех этих сосудах хирургические вмешательства производятся в связи с их окклюзией или стенозом (чаще всего атеросклеротического происхождения), а на внутричерепной части внутренней сонной артерии и на средней мозговой — ещё и в связи с эмболией.
Основным методом определения уровня окклюзии или стеноза сосуда является ангиографическое исследование, желательно всех четырёх питающих мозг артерий, так как показания к операции зависят от состояния коллатерального кровообращения, а также в связи с тем, что часто обнаруживаются множественные поражения.
При Инсульт, обусловленном тромбозом, восстановление кровотока по сосуду и регресс неврологический симптоматики достигаются только после тромбэктомии (смотри полный свод знаний) или тромбинтимэктомии, проведённых в первые двое суток после тромбоза. Однако при этом возникает реальная угроза развития кровоизлияния в размягчённый участок. Кроме того, не всегда время острого развития клинический, явлений соответствует времени тромбообразования. Нередко полная окклюзия сосуда длительное время клинически может протекать бессимптомно, а острое развитие инфаркта мозга возникает только тогда, когда нарушается коллатеральное кровообращение в результате острой сердечной слабости или распространения тромба до сосудов виллизиева круга. В такой ситуации восстановление кровотока не нормализует нарушенных церебральных функций. При операциях на магистральных артериях в течение первых суток, а по данным некоторых авторов, даже в течение 1—2-й недель от развития тромбоза предпринимаются попытки восстановления кровотока промыванием сосуда фибринолизиногепариновой смесью. В более поздние сроки с целью предотвращения распространения тромба в проксимальном направлении можно производить резекцию начального участка внутренней санной артерии, а чтобы не допустить его распространения интракраниально на сосуды мозга, некоторые хирурги производят клипирование надклиновидной части внутренней сонной артерии. Часто производят периартериальную десимпатизацию внутренней сонной артерии или удаление верхнего шейного симпатического узла, что вызывает расширение сосудов мозга и может улучшить коллатеральное кровообращение. При эмболии области бифуркации внутренней сонной артерии или начальных отделов средней мозговой артерии производят эмболэктомию, то есть удаление эмбола путём рассечения сосуда, что обеспечивает восстановление его проходимости. Разработана также методика наложения анастомоза между ветвью средней мозговой артерии дистальнее места окклюзии и поверхностной височной артерией, чем обеспечивается достаточное кровоснабжение ранее ишемизированного участка мозга.
Показания к операции при ангиографически доказанном стенозе экстракраниальных сосудов мозга определяются наличием преходящей симптоматики поражения мозговых структур или стойких, но не грубых неврологический симптомов; вмешательство является срочным при «нарастающем инсульте». Некоторые авторы считают, что хирургическое вмешательство показано только при сужении просвета магистральной артерии более чем на 50% даже в бессимптомной стадии. Противопоказаниями, кроме общих, считаются также выраженный общий атеросклероз, постинфарктное состояние, частые приступы стенокардии. При сочетании окклюзии одного из сосудов и стенозировании другого хирургическое вмешательство обычно проводится на стенозированном сосуде даже в том случае, когда неврологический симптоматика свидетельствует о поражении мозга в бассейне окклюзированного сосуда. Этим достигается улучшение коллатерального кровообращения. Сущность операции при стенозе заключается в устранении препятствия полноценному кровотоку по сосуду. Осуществляется это удалением атероматозной бляшки (атеромэндартериэктомия), расширением просвета сосуда путём наложения на продольно рассечённую его стенку заплаты, выделением сосуда из периваскулярных сдавливающих его рубцовых сращений, выпрямлением петлеобразно изогнутого сосуда или иссечением изогнутого и стенозированного его участка с последующим сшиванием конец в конец, наложением протеза взамен резецированного участка поражённого сосуда или созданием обводного кровотока по сосуду (смотри полный свод знаний Атеросклероз, хирургическое лечение). Сдавление позвоночной артерии в костном канале остеофитом устраняется удалением остеофита. Реконструктивные операции на сосудах связаны с временным, но полным выключением кровотока по сосуду, что само по себе может явиться причиной тяжёлой ишемии мозга. Чтобы этого избежать, применяют временное наружное или внутреннее шунтирование, гипотермию; всю операцию проводят при высоком уровне артериальное давление. Во время вмешательства сосуд промывают антикоагулянтами, иногда неоднократно.
Оперативные вмешательства в основном проводятся под эндотрахеальным наркозом, хотя некоторые хирурги предпочитают оперировать на сонных артериях под местным обезболиванием.
Для контроля за состоянием реконструированной артерии большинство хирургов в послеоперационном периоде проводят повторную ангиографию. В послеоперационном периоде, помимо коррекции сердечно-сосудистой деятельности, на протяжении 5—6 дней применяются антикоагулянты.
Исходы операций на магистральных сосудах мозга гораздо лучше при стенозах, чем при полной окклюзии; послеоперационная летальность в отдельных клиниках снижена до 1,5 —1,0% , а отсутствие неврологический симптомов при профилактических вмешательствах достигает 90% и выше.
Из осложнений после операций на магистральных сосудах мозга прежде всего следует отметить кровоизлияния в размягчённый участок мозга и ретромбозы.
Реабилитация
Реабилитация при Инсульт имеет различные формы в зависимости от периода нарушения мозгового кровообращения: а) в ближайший срок после развития Инсульт рекомендуются общеукрепляющие и дыхательные упражнения, методы растормаживающей терапии — пассивные, рефлекторные и активные движения, при речевых расстройствах — занятия с логопедом, медикаментозная терапия (аминалон, церебролизин, ундевит, неробол и другие препараты, улучшающие процессы обмена в мозге; при нормальном и пониженном тонусе мышц — антихолинэстеразные средства — прозерин, галантамин; при повышенном тонусе скелетной мускулатуры — мидокалм, скутамил «Ц», тропацин, мелликтин и другие препараты); б) в период восстановления нарушенных функций продолжают общеукрепляющие и дыхательные упражнения, более широко используют методы растормаживающей терапии — медикаментозные средства, пассивные и активные движения, различные виды массажа, электростимуляцию, занятия с логопедом; в) в период выздоровления показан активный двигательный режим, лечебный гимнастика, физиотерапия; г) в период завершения лечения реабилитационные мероприятия проводят в специализированных загородных учреждениях санаторного типа, в восстановительных отделениях больниц или в санаториях сердечно-сосудистого профиля; д) в период последствий нарушений мозгового кровообращения рекомендуется правильная организация режима дня с включением трудотерапии, рациональный режим питания, при восстановлении трудоспособности трудоустройство с учётом трудовых навыков и компенсаторных возможностей больного, а также систематическое наблюдение за состоянием больного невропатолога и терапевта в поликлинике и проведение общегигиенические и лечебный мероприятий.
Прогноз
Прогноз при Инсульт зависит от этиологии и течения основного сосудистого заболевания, от характера и темпа развития патологический процесса в мозге, от локализации и распространённости поражения, а также от осложнений. Прогностически плохим признаком при геморрагическом Инсульт является глубокая степень нарушения сознания, особенно раннее развитие комы. Неблагоприятно появление глазодвигательных нарушений, горметонии, децеребрационной ригидности или диффузной мышечной гипотонии, наличие расстройства витальных функций, фарингеального паралича, икоты. Прогноз лучше при ограниченных геморрагиях, особенно при их латеральной локализации и отсутствии массивного прорыва крови в желудочки. Прогноз ухудшается при плохом соматическом состоянии больных, особенно вследствие сердечно-сосудистой недостаточности.
Прогноз ишемического Инсульт тяжелее при обширных инфарктах полушарий, развившихся вследствие острой закупорки внутричерепной части внутренней сонной артерии, сопровождающейся разобщением артериального круга мозга, и закупорки средней мозговой артерии, а также при обширных инфарктах ствола мозга вследствие острой окклюзии позвоночных и базилярной артерий. Прогностически неблагоприятны признаки общего отёка головного мозга и вторичного поражения ствола мозга, общие циркуляторные расстройства. Благоприятнее прогноз при ограниченных инфарктах ствола мозга, у лиц молодого возраста и при удовлетворительном общем состоянии сердечно-сосудистой системы. Прогноз лучше, если инфаркт Мозга возник в результате патологии экстракраниального отдела магистральных сосудов, и значительно хуже, если инфаркт связан с патологией внутричерепных сосудов Прогноз ухудшается при сочетанном поражении нескольких сосудов, при повторном Инсульт
Прогностически неблагоприятным в отношении жизни следует считать длительное (до 5—7 дней) коматозное состояние и тяжёлые формы помрачения сознания («состояния спутанности») с хаотическим возбуждением и речевой бессвязностью — делирий мусситирующий (смотри полный свод знаний Делириозный синдром). Наличие эйфории, псевдопаралитического или корсаковского синдрома в начальном периоде Инсульт указывает на вероятность перехода психоза в деменцию; аффективные и астенические расстройства, сменяющие эпизоды помрачённого сознания, прогностически более благоприятны.
Профилактика
Профилактика Инсульт включает систематическое наблюдение за состоянием здоровья больных сосудистыми заболеваниями, организацию личного режима больного, режима труда, отдыха, питания, оздоровление условий труда и быта, урегулирование сна, рациональное и своевременное лечение сердечно-сосудистого заболевания, особенно гипертонической болезни и атеросклероза.
Смотри полный свод знаний также Головной мозг, патология; Мозговое кровообращение.
|
Боголепов Н.К.; Бурд Г.С.; Колтовер А.Н.; Молчанова Е.К.; Ромоданов А.И.; Чайковская Р.И. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Инсулома |
⇓ Полный свод знаний. Том первый А. ⇓ |
Интестинальная липодистрофия ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |