Кардиоспазм |
||
 |
 |
Оглавление
|
КардиоспазмКардиоспазм (греческий kardia сердце, входное отверстие желудка + spasmos спазм) — заболевание, сопровождающееся нарушением нормальной сократительной способности пищевода и рефлекторного раскрытия кардии. Первое клиническое описание Кардиоспазм дал Т. Виллизий (1674), а анатомическое — Пуртон (Purton, 1821). В отечественной литературе клинический, картину болезни впервые описал Н. В. Экк в 1852 год С. П. Боткин (1884) подробно изложил симптоматику, дифференциальную диагностику и лечение «спазматического или паралитического» сужения пищевода. Существуют различные названия заболевания. В русский и немецкий литературе пользуются термином «кардиоспазм», в английский-американский литературе — «ахалазия кардии» (подразумевается отсутствие рефлекторного раскрытия кардии); во французский литературе чаще можно встретить название «долихоэзофагус», «мегаэзофагус», «кардиостеноз» и другие. Описывается заболевание и под другими названиями: идиопатическое расширение пищевода, S-образный пищевод, эзофагеальная диссинергия и так далее Несмотря на обилие терминов, ни один из них не отражает полностью сущности заболевания. По данным Майнгота (R. Maingot, 1944), И. Т. Тищенко (1949), частота Кардиоспазм по отношению к другим заболеваниям пищевода составляет от 3 до 20%; Кардиоспазм встречается в любом возрасте, почти одинаково часто у мужчин и женщин. Заболевание имеет различный характер течения. У одних типичная клинический, картина развивается за несколько месяцев, у других — на протяжении нескольких лет. Оглавление Этиология и патогенезЭтиология и патогенез окончательно не выяснены, поэтому существует множество различных теорий. Бард (Кардиоспазм Bard, 1919) и другие считают Кардиоспазм врождённой патологией; они аргументируют свою теорию тем, что заболевание встречается у новорожденных и детей раннего возраста. В пользу этой теории говорят и случаи семейного Кардиоспазм. Согласно органической теории, выдвинутой Мошером (Н. Mosher), Кардиоспазм развивается вследствие механического препятствия в области кардии. Здесь, а также в зоне пищеводного отверстия диафрагмы обнаруживают фиброзно-склеротические изменения. Расширение просвета пищевода наступает вторично. Теория эссенциального спазма кардии, предложенная И. Микуличем (1904), объясняет Кардиоспазм преобладанием симпатической иннервации над парасимпатической. Сокращение циркулярных мышечных волокон в области кардии создаёт препятствие пассажу пищи, что вызывает усиление перистальтики пищевода, просвет которого впоследствии расширяется из-за декомпенсации сократительной способности. Начало Кардиоспазм часто связывают с психической травмой. Экспериментально методом сшибки у собак получено нарушение моторики пищевода, причём более выраженные изменения отмечены у животных со слабым типом нервной деятельности. У больных Кардиоспазм выявляются нарушения нормального взаимодействия коры, подкорки и внутренних органов. Нервно-психические расстройства обнаруживаются у 70% больных Кардиоспазм Установлено, что при Кардиоспазм поражаются бульбодиэнцефалические отделы, в которых находятся центры глотания, поэтому возбуждение охватывает одновременно все участвующие в проведении импульсов нейроны. Теория поражения блуждающих нервов завоевала много последователей. |
При экспериментальных исследованиях и клинический, наблюдениях обнаружено, что воспалительные, дистрофические процессы в блуждающих нервах, сдавление их опухолями, рубцами, увеличенными лимфатических, узлами могут приводить к изменениям, описываемым при Кардиоспазм.
Однако при выраженных рубцово-склеротических и воспалительных процессах в клетчатке средостения, распространяющихся на блуждающие нервы, а также при травмах с пересечением нервных стволов не всегда развивается Кардиоспазм В то же время он часто наблюдается при отсутствии признаков поражения блуждающих нервов. Н. Кардиоспазм Боголепов с соавторами (1960) и другие показали, что при Кардиоспазм повреждаются не только блуждающие, но и симпатические нервы и ганглии.
По теории ахалазии, предложенной Эйнгорном (М. Einhorn, 1888), основой Кардиоспазм является не спазм кардии, а отсутствие рефлекторного её раскрытия. Херст (A. Hurst, 1914) и другие обратили внимание на патологический изменения в межмышечном нервном сплетении, которые, по их мнению, являются причиной исчезновения рефлекса раскрытия кардии.
По мнению Траунса (Trounce) с соавторами (1957) и другие, клетки нервного сплетения в области кардии при Кардиоспазм не повреждаются и находятся в активном состоянии, но вследствие повреждения вышележащих отделов они не получают соответствующих импульсов.
Некоторые исследователи находят поражение не холинергических, а адренергических рецепторов мышечных слоёв кардиальной части желудка либо мышечных волокон стенки пищевода. Данная теория наиболее популярна, так как базируется на достоверном факте — дегенерации ганглиозных клеток интрамурального сплетения, наблюдаемой при данном заболевании, что является, по-видимому, основной причиной развития Кардиоспазм.
Элнор (Alnor, 1958) создал модель Кардиоспазм путём воздействия низкой температуры на область кардии, что приводило к аноксии и дегенерации нервных клеток межмышечного сплетения. Аналогичные результаты были получены Корелли (Н. Н. Corelli) с соавторами (1957), которые путём механического сдавления вызывали ишемию эзофагокардиальной области. Кеберле, Пенха (F. Koberle, Penha, 1959) доказали возможность развития Кардиоспазм у собак, заражённых трипаносомой Круса. Токсин этого паразита вызывал в межмышечном нервном сплетении изменения, характерные для Кардиоспазм Значение дистрофических изменений в патогенезе кардиоспазма подтверждает мехолиловый тест: после введения холинергических препаратов значительно усиливаются сокращения пищевода. Такого рода процессы характерны для так называемый автономной денервации, когда в денервированных структурах повышается чувствительность к соответствующим медиаторам (У. Кеннон, 1939).
Теория ахалазии подтвердилась также исследованиями внутрипищеводного давления. В области пищеводно-желудочного перехода был обнаружен сфинктер, который у здоровых людей в покое находится в состоянии тонического сокращения, а после глотания расслабляется. Эта зона получила название физиол. кардии. У больных Кардиоспазм эта послеглотательная рефлекторная реакция кардии отсутствует, то есть наблюдается картина ахалазии. Иногда даже вместо расслабления наблюдается дополнительное сокращение, как бы спазм кардии. К этим случаям более, чем к другим, подходит термин «кардиоспазм». Изменяется также перистальтика пищевода: вместо распространяющихся к желудку перистальтических сокращений появляются непропульсивные (не обеспечивающие пассаж) волны, к ним присоединяются сегментарные сокращения. Дискоординация сократительной способности пищевода и кардии обусловлена, по-видимому, нарушением правильного распространения возбуждения в связи с патологический изменениями в интрамуральном нервном сплетении. Причины этих изменений могут быть различными — врождёнными и приобретёнными, эндогенными и экзогенными, обусловленными инфекционными и паразитарными заболеваниями, различными видами травмы, эндокринными или другими обменными расстройствами и интоксикациями.
Патологическая анатомия
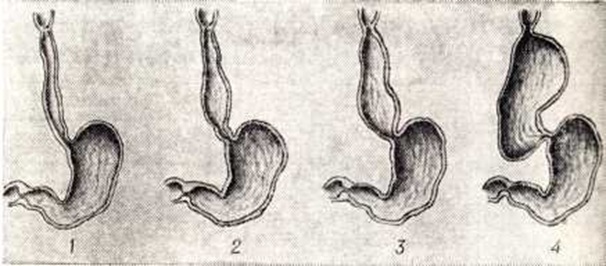
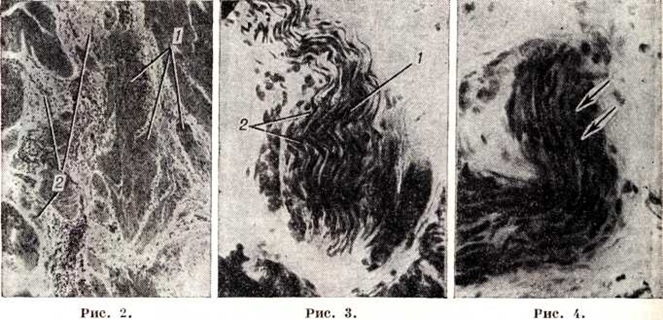
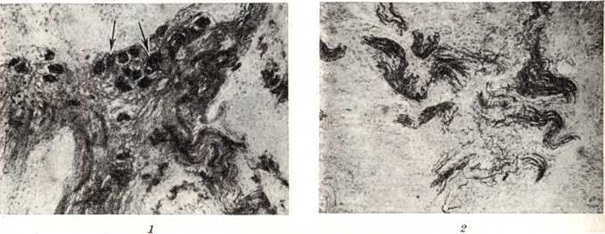
Патологоанатомическая картина зависит от длительности и стадии процесса. Обычно выделяют четыре стадии (рисунок 1) в течении заболевания (Б. В. Петровский). В I стадии видимые макроскопические изменения отсутствуют. Во II стадии просвет пищевода расширяется до 2,5—3 сантиметров, а кардия суживается. Микроскопически отмечают гипертрофию и отёк мышечных волокон (рисунок 2), отчётливые изменения во внутристеночном сплетении. В структуре большинства нервных стволов видно резкое их утолщение с чёткообразными вздутиями, обусловленными вакуольной очаговой дистрофией (рисунок 3). Некоторые стволы имеют ветвистый, шипообразный вид. В III стадии просвет пищевода расширяется до 3—5 сантиметров. Все слои стенки пищевода утолщены, в мышечной оболочке гипертрофирован преимущественно круговой слой, слизистая оболочка полнокровная. В подслизистой основе обнаруживаются очаговые лимфоидные инфильтраты. Стенки некоторых артерий склерозированы, просвет их незначительно сужен. Отмечается дальнейшее прогрессирование вакуольной дистрофии нервных волокон с потерей их структуры (рисунок 4). В межмышечных слоях — разрастание соединительной ткани (рисунок 5), которая разделяет мышечные волокна на отдельные комплексы. В нервном сплетении наблюдается распад и фрагментация осевых цилиндров, значительно уменьшается количество ганглиозных клеток. В IV стадии расширение просвета может быть свыше 5 сантиметров. Пищевод удлиняется и приобретает S-образную, или змеевидную, форму. Слизистая оболочка его становится грубой, лишённой складок. Микроскопические изменения становятся ещё более выраженными, в нервной сети обнаруживают полный аганглиоз.
Медиастинальная плевра в последних двух стадиях, особенно в IV, становится плотной, нередко сращённой с поверхностью пищевода и во время операции с трудом отделяется от него. Клетчатка средостения, окружающая пищевод, из рыхлой в начальных стадиях постепенно превращается в плотную. В диафрагме, в непосредственной близости от краёв пищеводного отверстия, выявляются изменения мышечных волокон, их разбухание, вакуолизация, базофилия, потеря исчерченности, отёк соединительной ткани.
Таким образом, анатомические и гистологический данные свидетельствуют о том, что склеротические процессы в средостении при Кардиоспазм являются вторичными и зависят от интенсивности воспаления в самом пищеводе.
Клиническая картина
Клинической, течение Кардиоспазм разделяется на четыре стадии: I — непостоянный спазм кардии, II — стабильный спазм, III — рубцовые изменения кардии и расширение пищевода, IV — резкие рубцовые изменения кардии и выраженное расширение пищевода. Некоторые авторы делят Кардиоспазм на компенсированную, декомпенсированную и осложнённую формы.
Обычно появление заболевания больные связывают с какой-нибудь психической травмой, нервным перенапряжением. Вначале они испытывают неловкость при глотании, чувство замедленного прохождения пищи по пищеводу, «беспричинные» загрудинные боли, Такие явления дискомфорта у некоторых больных могут продолжаться месяцами или даже годами. В других случаях наблюдается более быстрое прогрессирование заболевания, и с самого начала больной обращается к врачу с основной жалобой на дисфагию (смотри полный свод знаний), характерной особенностью которой в начальной стадии Кардиоспазм является её интермиттирующий характер. Иногда больные ощущают задержку только первых глотков пищи, особенно если она холодная. Встречаются случаи, когда дисфагию вызывают лишь продукты определённого вкуса, запаха, вида. Ощущение дисфагии усиливается при быстрой еде. Оно может продолжаться от нескольких минут до нескольких дней и затем внезапно исчезать. В некоторых случаях дисфагия при Кардиоспазм может быть парадоксальной: плотная пища проходит хорошо, а жидкая и полужидкая задерживается. С течением времени дисфагия усиливается, появляются неприятные ощущения за грудиной, чувство сдавления и распирания, загрудинные боли. Для облегчения состояния, пытаясь помочь прохождению пищи, больные пользуются различными приёмами, повышающими внутрипищеводное и внутригрудное давление, нередко каждый глоток плотной пищи запивают водой.
При дальнейшем течении заболевания и нарушении сократительной способности пищевода пища в нем задерживается длительное время, подвергаясь брожению и распаду. В далеко зашедших случаях для опорожнения пищевода больные вызывают срыгивания. Этот признак, по данным различных авторов, наблюдается у 50—90% больных. Срыгивания могут возникать и непроизвольно, особенно во время сна или в горизонтальном положении больного, при наклонах туловища и тому подобное
От 50 до 80% больных при Кардиоспазм беспокоят боли в подложечной области, за грудиной, в межлопаточном пространстве. По характеру они могут напоминать стенокардические. В начале заболевания (I — II стадия) боль возникает одновременно с ощущением задержки пищи, то есть связана со спастическими сокращениями стенки пищевода; она имеет преходящий, эпизодический характер. В запущенных случаях (III — IV стадия) боль обусловлена растяжением пищевода скапливающейся в нем пищей, поэтому бывает более постоянной и исчезает после опорожнения пищевода.
Иногда в III — IV стадиях заболевания, когда ёмкость пищевода значительно увеличена, чувство дисфагии уменьшается, что, возможно, обусловлено поражением афферентной части рефлекторной дуги и гибелью чувствительных нервных клеток. По-видимому, имеет значение и отсутствие сокращений пищевода.
Общее состояние больных при Кардиоспазм, как правило, страдает незначительно, редко развивается выраженная потеря веса. Истощение как причина летальных исходов является казуистикой и возможно только при отсутствии лечения. Из-за дисфагии больные стараются питаться отдельно, избегают общества, психика их фиксирована на болезненных ощущениях. Имеющиеся до начала специфических клинический, проявлений Кардиоспазм астеноневротические реакции усиливаются по мере прогрессирования заболевания, появляется общая слабость, снижение трудоспособности.
Осложнения, как общие, так и местные, развиваются в запущенных случаях. К ним относится прежде всего застойный эзофагит (смотри полный свод знаний), проявления которого варьируют от лёгкой гиперемии слизистой оболочки пищевода до образования язв в стенке пищевода. Наиболее грозные общие осложнения Кардиоспазм — пневмония, абсцесс лёгких, обусловленные аспирацией содержимого пищевода.
Особенно часто эти осложнения встречаются у детей. Нередко при Кардиоспазм встречаются дивертикулы и рак пищевода. Б. В. Петровский и О. Д. Федорова (1963) наблюдали рак пищевода у 2,8% больных Кардиоспазм, Санти (Santy) с соавторами (1958) — в 3,2% случаев. Если дивертикулы пищевода при Кардиоспазм развиваются в связи с нарушением нервной трофики мышечной оболочки и повышением внутрипищеводного давления, то причиной рака скорее всего является застойный эзофагит.
Диагноз
Своевременная диагностика Кардиоспазм позволяет рано начать соответствующее лечение и тем самым избежать возможных осложнений.
Главными объективными методами диагностики Кардиоспазм являются рентгенологическое исследование, эзофагоскопия (смотри полный свод знаний) и эзофагоманометрия, исследование внутрипищеводного давления (смотри полный свод знаний Эзофаготонография).
Рентгенологическое исследование при подозрении на Кардиоспазм начинают с тщательного обзорного просвечивания органов грудной клетки. При резком расширении пищевода и наличии в нем жидкости удаётся видеть гомогенную тень расширенного пищевода.
Контрастное исследование пищевода осуществляют путём порционного приёма 1—2 стаканов бариевой взвеси обычной консистенции. При полипозиционном исследовании (смотри полный свод знаний) определяют контуры и стенки пищевода, рельеф слизистой оболочки супрастенотического отдела пищевода, а также степень его смещаемости. С целью возможного улучшения проходимости кардиального отдела пищевода можно дать больному выпить стакан «шипучей смеси», с помощью которой удаётся также определить форму, размеры и эластичность газового пузыря желудка.
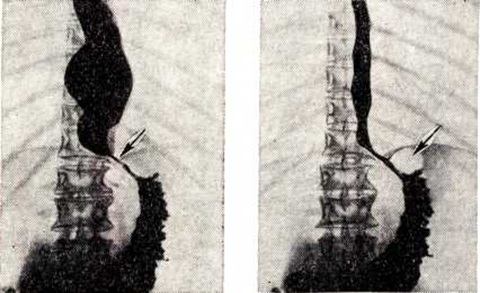
Основным рентгенологическое признаком Кардиоспазм является сужение терминального отдела пищевода с чёткими, ровными и эластичными контурами. Складки слизистой оболочки в области сужения не разрушены. Газовый пузырь желудка отсутствует. Отмечается супрастенотическое расширение, иногда с нависанием стенок дилатированного пищевода над его суженным отделом (рисунок 6). При Кардиоспазм первые два глотка бария могут свободно поступать в желудок. Однако затем наступает резко выраженный спазм терминального отдела пищевода, и пищевод выглядит как бы ампутированным за счёт отсутствия тени контрастированного абдоминального его отдела.
Раскрытие кардии может наступить при интенсивных «пустых» глотательных движениях, то есть при нагнетании воздуха в пищевод или при склеротические процессы в средостении при Кардиоспазм являются вторичными и зависят от интенсивности воспаления в самом пищеводе.
Клиническая картина
Клинической, течение Кардиоспазм разделяется на четыре стадии: I — непостоянный спазм кардии, II — стабильный спазм, III — рубцовые изменения кардии и расширение пищевода, IV — резкие рубцовые изменения кардии и выраженное расширение пищевода. Некоторые авторы делят Кардиоспазм на компенсированную, декомпенсированную и осложнённую формы.
Обычно появление заболевания больные связывают с какой-нибудь психической травмой, нервным перенапряжением. Вначале они испытывают неловкость при глотании, чувство замедленного прохождения пищи по пищеводу, «беспричинные» загрудинные боли, Такие явления дискомфорта у некоторых больных могут продолжаться месяцами или даже годами. В других случаях наблюдается более быстрое прогрессирование заболевания, и с самого начала больной обращается к врачу с основной жалобой на дисфагию (смотри полный свод знаний), характерной особенностью которой в начальной стадии Кардиоспазм является её интермиттирующий характер. Иногда больные ощущают задержку только первых глотков нищи, особенно если она холодная. Встречаются случаи, когда дисфагию вызывают лишь продукты определённого вкуса, запаха, вида. Ощущение дисфагии усиливается при быстрой еде. Оно может продолжаться от нескольких минут до нескольких дней и затем внезапно исчезать. В некоторых случаях дисфагия при Кардиоспазм может быть парадоксальной: плотная пища проходит хорошо, а жидкая и полужидкая задерживается. С течением времени дисфагия усиливается, появляются неприятные ощущения за грудиной, чувство сдавления и распирания, загрудинные боли. Для облегчения состояния, пытаясь помочь прохождению пищи, больные пользуются различными приёмами, повышающими внутрипищеводное и внутригрудное давление, нередко каждый глоток плотной пищи запивают водой.
При дальнейшем течении заболевания и нарушении сократительной способности пищевода пища в нем задерживается длительное время, подвергаясь брожению и распаду. В далеко зашедших случаях для опорожнения пищевода больные вызывают срыгивания. Этот признак, по данным различных авторов, наблюдается у 50—90% больных. Срыгивания могут возникать и непроизвольно, особенно во время сна или в горизонтальном положении больного, при наклонах туловища и тому подобное
От 50 до 80% больных при Кардиоспазм беспокоят боли в подложечной области, за грудиной, в межлопаточном пространстве. По характеру они могут напоминать стенокардические. В начале заболевания (I — II стадия) боль возникает одновременно с ощущением задержки пищи, то есть связана со спастическими сокращениями стенки пищевода; она имеет преходящий, эпизодический характер. В запущенных случаях (III — IV стадия) боль обусловлена растяжением пищевода скапливающейся в нем пищей, поэтому бывает более постоянной и исчезает после опорожнения пищевода.
Иногда в III — IV стадиях заболевания, когда ёмкость пищевода значительно увеличена, чувство дисфагии уменьшается, что, возможно, обусловлено поражением афферентной части рефлекторной дуги и гибелью чувствительных нервных клеток. По-видимому, имеет значение и отсутствие сокращений пищевода.
Общее состояние больных при Кардиоспазм, как правило, страдает незначительно, редко развивается выраженная потеря веса. Истощение как причина летальных исходов является казуистикой и возможно только при отсутствии лечения. Из-за дисфагии больные стараются питаться отдельно, избегают общества, психика их фиксирована на болезненных ощущениях. Имеющиеся до начала специфических клинический, проявлений Кардиоспазм астеноневротические реакции усиливаются по мере прогрессирования заболевания, появляется общая слабость, снижение трудоспособности.
Осложнения, как общие, так и местные, развиваются в запущенных случаях. К ним относится прежде всего застойный эзофагит (смотри полный свод знаний), проявления которого варьируют от лёгкой гиперемии слизистой оболочки пищевода до образования язв в стенке пищевода. Наиболее грозные общие осложнения Кардиоспазм — пневмония, абсцесс лёгких, обусловленные аспирацией содержимого пищевода.
Особенно часто эти осложнения встречаются у детей. Нередко при Кардиоспазм встречаются дивертикулы и рак пищевода. Б. В. Петровский и О. Д. Федорова (1963) наблюдали рак пищевода у 2,8% больных Кардиоспазм, Санти (Santy) с соавторами (1958) — в 3,2% случаев. Если дивертикулы пищевода при Кардиоспазм развиваются в связи с нарушением нервной трофики мышечной оболочки и повышением внутрипищеводного давления, то причиной рака скорее всего является застойный эзофагит.
Диагноз
Своевременная диагностика Кардиоспазм позволяет рано начать соответствующее лечение и тем самым избежать возможных осложнений.
Главными объективными методами диагностики Кардиоспазм являются рентгенологическое исследование, эзофагоскопия (смотри полный свод знаний) и эзофагоманометрия, исследование внутрипишеводного давления (смотри полный свод знаний Эзофаготонография).
Рентгенологическое исследование при подозрении на Кардиоспазм начинают с тщательного обзорного просвечивания органов грудной клетки. При резком расширении пищевода и наличии в нем жидкости удаётся видеть гомогенную тень расширенного пищевода.
Контрастное исследование пищевода осуществляют путём порционного приёма 1—2 стаканов бариевой взвеси обычной консистенции. При полипозиционном исследовании (смотри полный свод знаний) определяют контуры и стенки пищевода, рельеф слизистой оболочки супрастенотического отдела пищевода, а также степень его смещаемости. С целью возможного улучшения проходимости кардиального отдела пищевода можно дать больному выпить стакан «шипучей смеси», с помощью которой удаётся также определить форму, размеры и эластичность газового пузыря желудка.
Основным рентгенологическое признаком Кардиоспазм является сужение терминального отдела пищевода с чёткими, ровными и эластичными контурами. Складки слизистой оболочки в области сужения не разрушены. Газовый пузырь желудка отсутствует. Отмечается супрастенотическое расширение, иногда с нависанием стенок дилатированного пищевода над его суженным отделом (рисунок 6). При Кардиоспазм первые два глотка бария могут свободно поступать в желудок. Однако затем наступает резко выраженный спазм терминального отдела пищевода, и пищевод выглядит как бы ампутированным за счёт отсутствия тени контрастированного абдоминального его отдела.
Раскрытие кардии может наступить при интенсивных «пустых» глотательных движениях, то есть при нагнетании воздуха в пищевод или при приёме дополнительного количества бариевой взвеси.
 |

|  |
Рис. 6. | ||
Во время рентгеноскопии можно наблюдать выраженные сегментарные сокращения пищевода, под воздействием которых контрастная масса совершает маятникообразные движения. Эвакуация бариевой взвеси в желудок происходит вне зависимости от внутрипищеводного давления.
Эзофагоскопию выполняют с целью подтверждения диагноза Кардиоспазм, обнаружения его осложнений и проведения дифференциального диагноза. Осматривая слизистую оболочку, собранную при Кардиоспазм в поперечные складки в виде 15—20 колец, уточняют степень эзофагита и расширения просвета пищевода, выраженность застоя пищи в нем. В случаях резкой дилатации пищевода поперечные складки слизистой оболочки исчезают, а стенки имеют вид кожистого дряблого мешка. При дальнейшем проведении эзофагоскопа осматривают кардию, имеющую при Кардиоспазм вид точки или щели, расположенной вертикально или горизонтально. Как правило, конец эзофагоскопа при Кардиоспазм удаётся провести через кардию, что подтверждает данные о преимущественном функциональный характере изменений в пищеводе.
Эзофагоманометрия — ценный метод ранней диагностики Кардиоспазм, так как изменения сократительной способности пищевода и кардии появляются значительно раньше типичных клинический, симптомов. Исследование производят с помощью специального многоканального зонда с резиновыми баллончиками или «открытыми» катетерами, по которым колебания внутрипросветного давления передаются к регистрирующему устройству.
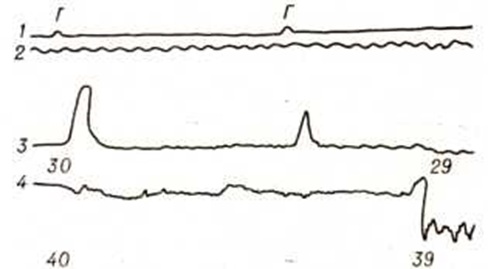
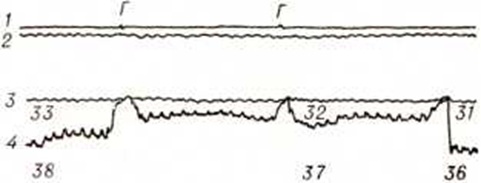
В норме после глотания (рисунок 7, 1 и 2) по пищеводу начинает распространяться перистальтическая волна (рисунок 7, 3), а кардия в это время открывается и давление падает (рисунок 1,4). После прохождения перистальтического сокращения кардия вновь закрывается. При ахалазии кардии после глотания (рисунок 8, 1 и 2) рефлекторное расслабление эзофагокардиального сфинктера отсутствует, и внутрипросветное давление остаётся на прежних цифрах (рисунок 8,4), абсолютные величины которых мало отличаются от таковых у здоровых людей. При Кардиоспазм после глотания (рисунок 9, 2 и 2) вместо падения давления, отражающего открытие кардии, появляется повышение давления (рисунок 9, 4), то есть регистрируется извращённая рефлекторная реакция. Между этими типичными состояниями в зависимости от стадии заболевания существуют переходные формы. В некоторых случаях после отдельных глотательных движений может наступить расслабление кардии, но оно недостаточно или по амплитуде, или по продолжительности. С течением заболевания претерпевает изменения и сократительная способность пищевода: вначале усиливаются послеглотательные сокращения (рисунок 8, 3), затем к ним присоединяются сегментарные сокращения. Оба вида сокращений при Кардиоспазм не обладают пропульсивной способностью, поэтому их недостаточно, чтобы протолкнуть пищу через закрытую кардию. Постепенно наступает декомпенсация сократительной активности, и в пищеводе перестают регистрироваться какие-либо сокращения (рисунок 9,5).
Таким образом, основным отличием Кардиоспазм и ахалазии кардии является характер рефлекторной реакции кардии в ответ на глотание, а также сократительной способности пищевода. Исходное же давление в кардии в покое мало чем отличается от уровня, регистрируемого у здоровых.
В сомнительных случаях для диагностики Кардиоспазм иногда пользуются специальным тестом, заключающимся во внутримышечном введении холиномиметических препаратов. Избирательно стимулирует моторику пищевода мехолил (карбохолил). Инъекции этих препаратов при других заболеваниях пищевода и кардии, сопровождающихся нарушением их проходимости, не приводят к усилению сокращений пищевода.
Дифференциальный диагноз. В начальных стадиях при атипичном развитии заболевание по клинический, картине может напоминать стенокардию, грыжу пищеводного отверстия диафрагмы, дивертикул пищевода, начальную стадию рака кардиального отдела пищевода и желудка. При Кардиоспазм боли обычно связаны с приёмом пищи, совпадают по времени с чувством дисфагии, что отличает Кардиоспазм от стенокардии (смотри полный свод знаний), когда боли в основном провоцируются физических нагрузкой. При грыжах пищеводного отверстия диафрагмы (смотри полный свод знаний) больных беспокоят изжога, отрыжка, возможны срыгивания, но, в отличие от Кардиоспазм, переваренной в желудке пищей. Пептическим стриктурам присущ соответствующий анамнез и клиника рефлюкс-эзофагита (смотри полный свод знаний Эзофагит). Дополнительный аргумент в пользу диагноза Кардиоспазм — длительность течения и молодой возраст больных, связь его с психической травмой. Гораздо труднее отдифференцировать начальные стадии Кардиоспазм от заболевания, известного в литературе под названием «эзофагоспазм». При этом заболевании происходит нарушение двигательной функции и проходимости пищевода вне его терминального отрезка; механизм же раскрытия кардии не нарушается, чем эзофагоспазм принципиально отличается от Кардиоспазм Для эзофагоспазма характерен перемежающийся характер дисфагии, которая сопровождается болью, возникающей в момент глотания и прохождения пищи по пищеводу. Регургитация, как правило, необильная, при этом содержимое пищевода почти не изменено.
Рентгенологическое исследование обнаруживает при эзофагоспазме сужение пищевода чаще в нижнегрудном его отделе. Оно лучше выявляется при глотательных движениях и обычно имеет клиновидную форму и большую протяжённость (3—6 сантиметров). В процессе исследования можно наблюдать смену спазматических сокращений хорошей проходимостью пищевода. При этом больные отмечают чувство задержки бариевой взвеси. Супрастенотическое расширение пищевода при эзофагоспазме умеренное, жидкости и слизи в просвете немного, газовый пузырь желудка выражен хорошо. Чрезвычайно важно также иметь в виду, что Кардиоспазм может сопутствовать начальной стадии рака кардиального отдела пищевода (смотри полный свод знаний) и желудка (смотри полный свод знаний).
Лечение и прогноз
Консервативная терапия преследует цель нормализовать нарушения, присущие Кардиоспазм и являющиеся его причиной. Большое значение приобретают мероприятия общеукрепляющего характера. Больных надо оградить от излишних переживаний, убедить в доброкачественности заболевания и в том, что их состояние обязательно улучшится. Необходимо создать больным такие условия питания, чтобы они не чувствовали стеснения со стороны окружающих. Определённое значение в консервативном лечении имеет диетотерапия. Употребляемая пища должна быть механически и химически щадящей. Питание должно быть дробным. Последний приём пищи должен быть за 3—4 часа до сна.
Консервативное лечение предусматривает обязательную интенсивную витаминотерапию, особенно комплексом витаминов группы В.
Некоторого уменьшения дисфагии в I и II стадиях заболевания можно добиться приёмом перед едой или во время еды спазмолитиков. К наиболее эффективным спазмолитикам относятся препараты нитрогруппы — нитроглицерин, амилнитрит. В поздних стадиях спазмолитики угнетают моторику пищевода, что может отрицательно сказаться на проходимости кардии. Правда, они оказывают кратковременный эффект. Для расслабления кардии применяют и другие спазмолитики (платифиллин, но-шпу, галидор, папаверин и другие). Надежды на терапевтический эффект при введении антихолинэстеразных адренолитических и адреномиметических препаратов, согласно многочисленным данным литературы, не оправдались.
В далеко зашедших случаях, при выраженном застое в пищеводе и эзофагите можно применять промывание пищевода слабым раствором антисептиков. К этой процедуре надо относиться с осторожностью при осложнённых формах эзофагита (геморрагическом, язвенном). Учитывая выраженное нарушение проходимости пищевода в III и IV стадиях заболевания, не рекомендуется применять лекарственные вещества per os в таблетках, особенно если они обладают местным раздражающим действием.
Иногда терапевтический эффект наступает после различных физиотерапевтических процедур.
Современная консервативная терапия в изолированном виде применяется практически только в начальной стадии Кардиоспазм, а в подавляющем большинстве случаев её используют при подготовке больных к оперативному лечению или как дополнение к кардиодилатации, являющейся основным методом лечения Кардиоспазм
Хирургическое лечение направлено на устранение препятствия продвижению пищи в области кардии путём её расширения с помощью бескровных или оперативных методов. Впервые кардиодилатацию произвёл в 1898 г. Рассел (J. G. Russel), использовавший для этой цели созданный им дилататор. Однако только в 20 век метод получил признание и стал использоваться в США, Англии, СССР и других странах.
В СССР в 1930 г. П. А. Герцен, а затем А. И. Савицкий применили механический дилататор Штарка.
Все дилататоры для расширения кардии делят на пневматические, гидростатические и механические. Имеются и различные комбинации аппаратов. К первым двум видам дилататоров относятся приборы, сконструированные Пламмером (Н. S. Plummer, 1906). В. Брюнингс (1906) предложил механический расширитель, а в 1924 год Штарк (Н. Starck) модифицировал его.
В основу конструкции пневматических и гидростатических дилататоров положен принцип растяжения эластичного баллона воздухом или жидкостью. В механическом кардиодилататоре расширение кардии осуществляется металлическими браншами, соединёнными посредством шарниров с рычагом, расположенным на ручке дилататора. При использовании расширителя Штарка чаще возникают различные осложнения — надрывы и разрывы стенки пищевода, кровотечения, бывают трудности с введением и извлечением инструмента. Так, по данным Венцеля (Wenzel, 1970), на 47 дилатаций аппаратом Штарка зарегистрировано 6 осложнений, нередко опасных для жизни (кратковременная остановка сердца — 1 случай, разрыв пищевода — 2). В то же время у самого Штарка на 1118 расширений только в одном случае был разрыв кардии.
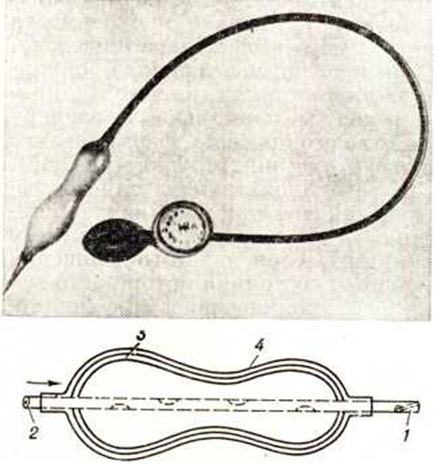
В 1964 г. во ВНИИ клинической и экспериментальной хирургии создан (О. Д. Федорова, г. Кардиоспазм Мельникова) пневматический кардиодилататор, который применён для лечения более чем у 500 больных. Метод кардиодилатации стал методом выбора при лечении Кардиоспазм и применяется во многих клиниках СССР. Дилататор (рисунок 10) состоит из рентгеноконтрастной резиновой трубки-зонда длиной 120 сантиметров и диаметром 15 миллиметров с закруглённым концом. На расстоянии 5—6 сантиметров от конца укреплён гантелевидной формы баллон длиной 15 сантиметров и диаметром 4 сантиметров. Стенка баллона состоит из трёх слоёв (оболочек): внутренний и наружный — резиновые, а средний — найлоновый. Резиновые оболочки обеспечивают герметичность, а найлоновая — постоянный диаметр и форму баллона при нагнетании в него воздуха. На конце зонда открывается канал, идущий в косом направлении к оси и предназначенный для нити, или струны-проводника. Кардиодилататоры имеют различные размеры: диаметром 25, 30, 35, 40, 45 миллиметров.
Кардиодилатацию можно проводить в любой стадии Кардиоспазм Обычно больные не нуждаются в специальной подготовке. Процедуру производят утром натощак, как правило, без анестезии.
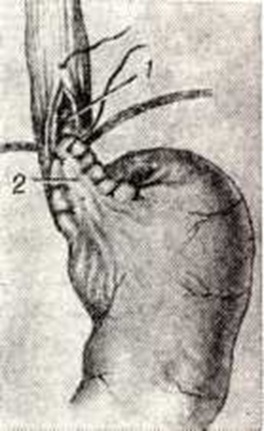
Успех расширения кардии во многом зависит от правильности расположения дилататора. Его «талия», то есть центр баллона, должен находиться в эзофагокардиальной области, примерно на уровне газового пузыря желудка (рисунок И). Установку баллона производят под контролем рентгеновского экрана. При нагнетании воздуха в баллон дилататора возможно его смещение в сторону пищевода или просвета желудка.
 |
|  |
Рис. 11. | ||
Начинают курс дилатаций с помощью расширителей меньшего размера; давление в них увеличивают также постепенно — со 180—200 до 300—320 миллиметров ртутного столба Длительность процедуры расширения — около 1/2— 1 минут, промежуток между сеансами 1—2 дня. В отдельных случаях, если после дилатации появляется сильная боль за грудиной или в эпигастральной области, повышается температура или обнаруживаются следы крови на инструменте, промежуток между дилатациями удлиняют. Обычно во время расширения больные испытывают умеренную боль за грудиной и в подложечной области. Через 2—3 часа после исчезновения болей разрешается приём жидкой пищи.
Противопоказания к кардиодилатации ограничены: портальная гипертензия с варикозным расширением вен пищевода, язвенный и язвенно-геморрагический эзофагит, заболевания крови, сопровождающиеся повышенной кровоточивостью, и тому подобное
Больным, уже оперированным ранее по поводу кардиоспазма, дилатацию нужно производить чрезвычайно осторожно. Об эффективности дилатации необходимо судить не только по ощущениям больного, но и по данным объективных методов исследования (рентгенологическое и эзофагоманометрический контроль).
При рентгенологическое исследовании обнаруживают улучшение проходимости контрастного вещества по пищеводу, возвращение относительной пропульсивности моторики пищевода, приближение к нормальному размеру диаметра его просвета, формирование газового пузыря желудка (рисунок 12).
Эзофагоманометрия в случае эффективной дилатации выявляет снижение давления в кардиальном сфинктере. Степень этого снижения зависит от состояния моторики пищевода, её пропульсивности, функциональной реакции кардии на глотание.
При появлении осложнений кардиодилатации (желудочное кровотечение, перфорация пищевода) необходимо принять срочные меры по их лечению (смотри полный свод знаний Желудочно-кишечное кровотечение, Пищевод).
Кардиодилатация является высокоэффективным методом лечения Кардиоспазм. Почти у 94% больных можно добиться отличных и хороших результатов. Предпочтение надо отдать расширению кардии с помощью пневматических или гидростатических дилататоров. Неудовлетворительные результаты обусловлены чаще всего недостаточной или чрезмерной дилатацией. В первом случае дисфагия уменьшается незначительно, а во втором — развивается клиника рефлюкс-эзофагита.
Показания к оперативному лечению: 1) невозможность произвести кардиодилатацию; 2) отсутствие терапевтического эффекта после многократных курсов кардиодилатаций; 3) рано диагностированные разрывы пищевода, возникшие во время расширения кардии; 4) выраженные пептические стриктуры, развившиеся в результате перерастяжения кардии и не поддающиеся консервативной терапии и бужированию.
Большая часть оперативных вмешательств, предложенных для лечения Кардиоспазм, представляет лишь исторический интерес. Среди них: 1) операции на расширенной части пищевода, направленные на уменьшение просвета пищевода путём иссечения части его стенки или эзофагопликации; 2) операции на нервной системе (ваготомия, симпатэктомия, иссечение диафрагмального нерва, вмешательства на подслизистом нервном сплетении); 3) операции на диафрагме (диафрагмотомия, круротомия, эзофаголиз); 4) операции выключения кардии (поддиафрагмальный эзофагогастроанастомоз, трансторакальный эзофагогастроанастомоз, резекция кардии и части пищевода); 5) операции на «физиологической» кардии (трансгастральное расширение, кардиопластика). Все эти вмешательства не применяются ввиду малой эффективности, частых рецидивов заболевания и нередкого развития недостаточности кардии и пептического рефлюкс-эзофагита.
Из разнообразного арсенала предложенных оперативных методов применяются лишь вмешательства на «физиологической» кардии, основанные на идее внеслизистой кардиомиотомии.
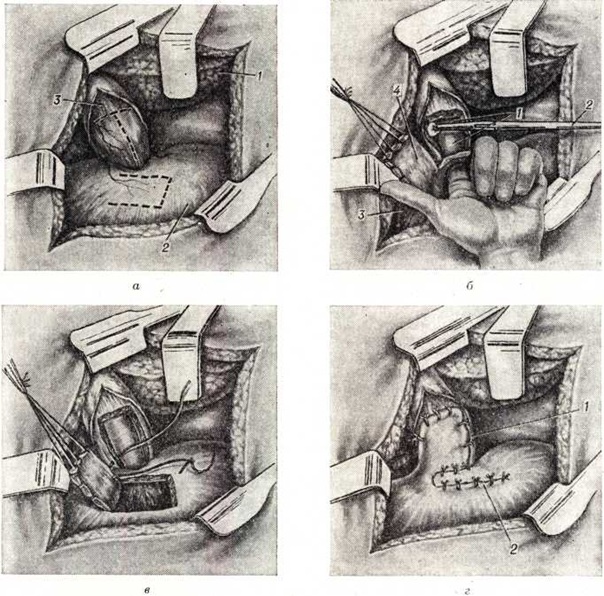
Готтштейн (G. Gottstein, 1901) предложил продольно рассекать только мышечную оболочку в эзофагокардиальной области. Этим предложением воспользовался Геллер (Е. Heller, 1913). Экстрамукозная кардиопластика по Геллеру (рисунок 13) выполняется из абдоминального доступа и заключается в продольном рассечении мышечной оболочки терминального отдела пищевода по передней и задней стенкам на протяжении 8—10 смотри полный свод знаний. По протяжённости миотомия должна распространяться частично на расширенную часть пищевода, зону сужения и кардиальную часть желудка, где рассекают группу косых мышечных волокон. Края рассечённой мышечной оболочки разводят в стороны, и в образовавшийся дефект начинает пролабировать неповреждённая слизистая оболочка.
Согласно данным большинства авторов, хорошие результаты после этой операции наблюдаются в 70— 95% случаев. Однако В. В. Уткин (1966), О. Д. Федорова (1973) обнаружили у 20—50% больных неудовлетворительные результаты, обусловленные рецидивом заболевания, недостаточностью кардии, пептическим эзофагитом и так далее
По сводным данным, летальность после операции Геллера равна в среднем 1,5%, иногда достигает 4%. Основной причиной летальных исходов являются незамеченные повреждения слизистой оболочки пищевода, приводящие к медиастиниту, плевриту, перитониту. Эти повреждения наблюдаются в 6—12,8% операций. В месте рассечения мышечной оболочки после операции Геллера описано развитие дивертикулов, рубцов, деформирующих кардию.
Для предупреждения рецидивов Лорта-Жакоб (J. L. Lortat-Jacob, 1951) предложил не рассекать, а иссекать полоску мышечной оболочки.
Если обнаружено повреждение слизистой оболочки, оно должно быть ушито. Опаснее, если это ранение останется незамеченным. Поэтому предложены различные методы для прикрытия слизистой оболочки: сальником, передней стенкой желудка ит. д. Методы закрытия дефекта мышечной оболочки различными синтетическими материалами не рекомендуются.
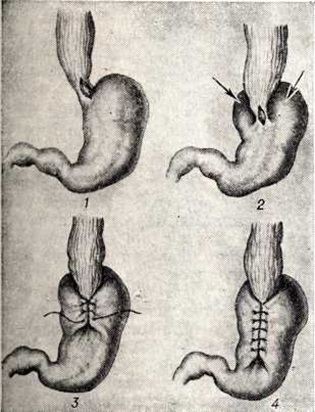
Очень важно максимально сохранить анатомические взаимоотношения диафрагмы, пищевода и желудка для профилактики недостаточности кардии и рефлюкс-эзофагита. По этим соображениям Б. В. Петровский с соавторами (1972) стали сочетать операцию Геллера с эзофагофундорафией или фундопликацией по Ниссену (рисунок 14).
Кардиопластика диафрагмальным лоскутом по Петровскому (рисунок 15), являющаяся разновидностью эзофагофренопластики, разработана в эксперименте; с 1956 год начато внедрение её в клинический, практику. Доступ — торакотомия в VII межреберье слева; рассекают медиастинальную плевру над расширенным нижнегрудным отделом пищевода и выделяют последний из средостения. Под пищевод проводят резиновую или марлевую тесёмку и производят Т-образную миотомию длиной 8—10 смотри полный свод знаний Острым и тупым путём методично отсепаровывают и иссекают полоску мышечной оболочки пищевода и кардии размером 10 × 3,5 смотри полный свод знаний Особенно осторожно это надо производить в суженном участке, так как здесь в результате воспалительно-склеротических изменений мышечная оболочка не всегда легко отделяется от подслизистой основы и можно повредить слизистую оболочку.
В начальном варианте операции целости краёв пищеводного отверстия диафрагмы не придавали существенного значения, и впоследствии это приводило к нарушению барьерной функции кардии, желудочно-пищеводному рефлюксу и эзофагиту. В окончательном варианте мышечные и соединительнотканные элементы, образующие пищеводное отверстие, не повреждаются. Лоскут формируют из диафрагмы, отступя 2—3 сантиметров от краёв пищеводного отверстия. После выкраивания лоскута через возникший дефект в диафрагме производят дополнительное расширение кардии пальцем через инвагинированную стенку желудка и завершают иссечение мышечной оболочки. Лоскут диафрагмы сначала подшивают по внутреннему краю области миотомии, начиная снизу, а затем по наружному. После этого восстанавливают целость диафрагмы.
К положительным сторонам последней модификации можно отнести сохранение запирательной функции кардии при хорошей проходимости пищевода, а также возможность надёжного прикрытия слизистой оболочки. Кроме того, дефект в мышечной оболочке прикрывают тканью, близкой по своему строению и функции к мускулатуре пищевода.
 |
|  |
Рис. 16. | ||
По данным О. Д. Федоровой (1973), при анализе отдалённых результатов кардиопластики диафрагмальным лоскутом оказалось, что из 98 оперированных отличные и хорошие результаты получены у 84 больных, у 12 — удовлетворительные и лишь у 2 — неудовлетворительные.
Согласно сводным статистическим данным, на 296 операций было 4 летальных исхода. Успех операции обеспечивается эффективной миотомией, правильным выкраиванием и подшиванием лоскута диафрагмы, а также ушиванием образовавшегося в ней дефекта. Очень важно, чтобы кровоснабжение лоскута было полноценным, при подшивании необходимо, чтобы он не перегибался, иначе может наступить недостаточность его кровоснабжения и последующее рубцевание. Мышечный лоскут из пищевода и кардии надо иссекать из области, где не проходят ветви блуждающих нервов.
В 1960 год Т. А. Суворова сообщила об операции эзофагокардиогастропластики (рисунок 16), заключающейся в том, что после эзофагокардиомиотомии передняя стенка желудка подшивается к краям дефекта в мышечной оболочке и к медиастинальной плевре. Эта операция в меньшей мере препятствует желудочно-пищеводному рефлюксу, чем сочетание эзофагокардиомиотомии с эзофагофундорафией или фундопликацией по Ниссену, поэтому она не нашла широкого применения.
Кардиоспазм у детей
Кардиоспазм у детей впервые был описан Готтштейном (G. Gottstein) в 1901 г. В отечественной литературе одно из первых наблюдений принадлежит Н. Н. Петрову (1926). Кардиоспазм в детском возрасте — относительно редкое заболевание (4—5% по отношению к взрослым больным).
Основными патологический феноменами при Кардиоспазм у детей, как и у взрослых, является нарушение проходимости кардии и расширение вышележащих отделов пищевода с расстройством их тонуса и моторики. Характерно, что у детей при Кардиоспазм не обнаруживается органического стеноза в брюшной части пищевода и гипертрофии мышц этой области.
Гистологический исследованиями было установлено, что в генезе Кардиоспазм у детей имеет значение врождённый дефицит нейронов в ганглиях межмышечного сплетения пищевода как в кардиальном, так и в вышележащих отделах (рисунок 17) с вторичными дистрофическими изменениями в гладкомышечных волокнах, обусловленными двигательной денервацией.
Клинической, картина Кардиоспазм у детей характеризуется двумя главными симптомами: регургитацией и дисфагией. Регургитация отмечается не после каждого кормления, и частота её колеблется по дням, срыгивания могут быть во время сна. В рвотных массах обнаруживается неизменённая пища без признаков желудочного содержимого (пищеводная рвота). Дисфагию старшие дети определяют как чувство остановки, задержки пищи после акта глотания. В грудном и ясельном возрасте дисфагия определяется по ряду косвенных признаков и микросимптомов (отказ от груди и периодические срыгивания, ребёнок длительно пережёвывает пищу, «давится», приём пищи очень замедлен). Дети часто прибегают к запиванию пищи водой. Регургитация нередко приводит к аспирации и лёгочным осложнениям (рецидивирующие бронхиты и пневмонии). Хронический нарушение питания приводит к дефициту веса и отставанию в физических развитии, возможна анемия алиментарного происхождения. Жалобы на боли в груди или в эпигастральной области предъявляют некоторые больные школьного возраста.
Заболевание встречается в любом возрасте, в том числе и у грудных детей, однако основную группу составляют дети дошкольного и школьного возраста. Начало заболевания обычно постепенное, периоды ухудшения чередуются со «светлыми промежутками», но характерным является хронический его течение с тенденцией к стабилизации или прогрессированию патологический симптомов.
Решающее значение в диагностике имеет контрастное рентгенологическое исследование пищевода. При этом барий или совсем не поступает в желудок, заполняя расширенный пищевод, или выдавливается из него узкой струйкой, причём сужение в кардиальном отделе имеет ровные контуры. Внезапно, через различные интервалы времени, наступает быстрая эвакуация бария из пищевода широкой струёй по типу проваливания. Этот феномен у детей легко воспроизводится при запивании бария водой. У детей наблюдаются два типа рентгенологическое изменений. При первом типе расширение пищевода умеренное (не более чем в 2 раза), тонус стенок сохранен, после глотания отмечаются хаотичные и оживлённые сокращения пищевода, которые как бы разбиваются о закрытую кардию. При втором типе пищевод резко расширен и атоничен. Среди дополнительных исследований целесообразна эзофагоскопия, при которой выявляется расширение просвета пищевода с избыточной складчатостью; воспалительных изменений слизистой оболочки не наблюдается. Характерно, что трубка эзофагоскопа беспрепятственно проходит через кардию в желудок.
Дифференциальную диагностику проводят с врождёнными и приобретёнными (послеожоговыми и пептическими) стенозами дистального отдела пищевода. Большое значение имеют данные эзофагоскопии, а также отсутствие симптома проваливания бариевой взвеси при контрастном рентгенологическое исследовании у больных с органическими стенозами.
У детей, как и у взрослых, для лечения Кардиоспазм применяют кардиодилатацию и хирургические вмешательства. Из последних наиболее распространены внеслизистая кардиомиотомия по Геллеру или диафрагмокардиопластика по Петровскому.
Некоторые хирурги отдают предпочтение миотомии в сочетании с эзофагокардиофундопликацией, которая может быть выполнена как чресплевральным, так и абдоминальным доступом. После широкой продольной внеслизистой эзофагокардиомиотомии образовавшийся мышечный дефект закрывают, подшивая стенку дна желудка к краям дефекта. Подобный приём уменьшает возможность рубцового сморщивания кардии и повышает надёжность операции. Непосредственные и отдалённые результаты оперативного лечения у детей хорошие. Как правило, симптомы болезни ликвидируются, однако при резко выраженной атонии и дилатации пищевода последний нередко остаётся расширенным.
Смотри полный свод знаний также Пищевод.
|
Гераськин В.И.; Петровский Б.В.; Рабкин И.X. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Кардиосклероз |
⇓ Полный свод знаний. Том первый А. ⇓ |
Кардиоцеребральные синдромы ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |