Миеломная болезнь |
||
 |
 |
Оглавление
|
Миеломная болезньМиеломная болезнь (греческий myelos костный мозг + -oma; синонимы: множественная мне лома, плазмоцитома, болезнь Рустицкого — Калера) — заболевание, в основе которого лежит неопластическая пролиферация в костном мозге и реже других органах плазматических клеток, способных секретировать иммуноглобулины или их фрагменты. Миеломная болезнь относится к злокачественным опухолям системы В-лимфоцитов. Далримпл (Dalrymple, 1846), Бенс-Джонс (Н. Вепсе-Jones, 1848), Макинтайер (W. Macintyre, 1850) впервые сообщили о заболевании, характеризующемся болями в костях, размягчением и повышенной хрупкостью костей, а также наличием в моче особой термолабильной белковой субстанции. О. А. Рустицкий в 1873 год подробно описал патологоанатомическую картину, а Калер (О. Kahler) в 1889 год представил клинико-морфологически и патогенетический анализ заболевания, в связи с чем оно получило название болезни Рустицкого — Калера. В 1949 год Г. А. Алексеев ввёл термин «миеломная болезнь», который объединяет многообразие патологический изменений в костном мозге, костях, почках и других органах, а также синдром белковой патологии. Миеломная болезнь обычно встречается в возрасте старше 40 лет, одинаково часто поражает мужчин и женщин. Распространённость заболевания в западноевропейских странах, СССР и США составляет 1,1—3,1, а смертность — 0,8—1,0 на 100 000 жителей. Этиология. Вероятной представляется гипотеза соматической мутации в иммунокомпетентных В-лимфоцитах. Специфических хромосомных аберраций при Миеломная болезнь не выявлено. Иммунохимическая классификация Миеломная болезнь основана на различии классов иммуноглобулинов (парапротеинов), синтезируемых и секретируемых мутантными плазматическими клетками. Выделяют G-, А-, D и Е-миелому. Количество больных G-миеломой составляет около 60% ; А-миеломой — около 25%; D-миеломой — около 3% от всех больных Миеломная болезнь; Е-миелома относится к числу редчайших форм. Парапротеин типируют также по лёгким цепям (к или А,), входящим в состав его молекулы. Кроме того, выделяют миелому Бене-Джонса (так называемый болезнь лёгких цепей), при которой парапротеин представлен димерами лёгких цепей типах или X. Эта форма Миеломная болезнь составляет около 10% от всех форм Миеломная болезнь Миелому Бенс-Джонса не следует отождествлять с протеинурией Бенс-Джонса, которая может выявляться при любой форме Миеломная болезнь Описывают также так называемый несекретирующую миелому, при которой парапротеин не выявляется ни в сыворотке крови, ни в моче, что связывают с нарушением механизма синтеза и секреции парапротеина плазматическими клетками. Патогенез миеломной болезни связан с пролиферацией в костном мозге и реже в других органах плазматических клеток (смотри полный свод знаний), обладающих свойством инфильтрирующего деструктивного роста с секрецией моноклонального высокомолекулярного (200 000—300 000) иммуноглобулина (парапротеина) и с подавлением нормальных клонов иммунокомпетентных клеток (смотри полный свод знаний). Следствием опухолевого роста плазмоклеточных инфильтратов в костном мозге является деструкция костей скелета. Внекостномозговые миеломы могут обладать свойством злокачественных опухолей, развивающихся в различных органах и тканях (желудок, кишечник, лёгкие, лимфатических, узлы и так далее), при этом процесс метастазирования, по-видимому, также имеет место. Секреция в кровяное русло и в окружающие ткани парапротеина обусловливает развитие так называемый гипервискозного синдрома (синдрома повышенной вязкости крови) и тканевого дис- (пара-) протеиноза. Подавление нормальных клонов иммунокомпетентных клеток приводит к развитию иммунодефицитного синдрома (смотри полный свод знаний Иммунологическая недостаточность)), при котором отмечается склонность к повторным (особенно респираторным) инфекциям. Важным звеном в патогенезе Миеломная болезнь считают развитие амилоидоза (параамилоидоза), который наблюдается у 10—20% больных (чаще при D-миеломе и болезни лёгких цепей) и служит одним из проявлений тканевого диспротеиноза (смотри полный свод знаний Амилоидоз). При этом главной составной частью белка амилоидных фибрилл являются лёгкие цепи молекулы парапротеина или их фрагменты. |
Парапротеиноз почек в сочетании с блокадой канальцев белковыми агломератами и часто развивающейся восходящей урологической инфекцией — пиелонефритом (смотри полный свод знаний) — составляют патогенетическую основу миеломной нефропатии («миеломная почка») с недостаточностью функции почек и развитием уремии (смотри полный свод знаний Почечная недостаточность).
Патологическая анатомия. Морфологически субстратом Миеломная болезнь являются опухолевые разрастания плазматических клеток, первично возникающие в костном мозге. Процесс локализуется преимущественно в костях и в большинстве случаев сопровождается резким рассасыванием костной ткани (смотри полный свод знаний Остеопороз). Одновременно, как правило, имеются признаки нарушения белкового обмена в виде тканевого дис(пара-) протеиноза. Сочетание этих изменений определяет характерную для Миеломная болезнь патологоанатомическую картину заболевания.
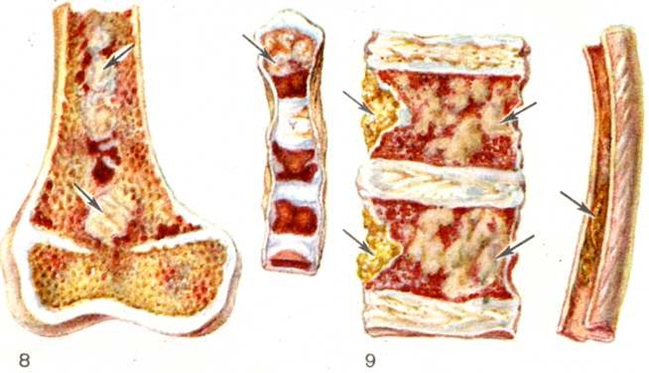
При вскрытии наиболее типичные изменения обнаруживаются в плоских и иногда трубчатых костях. Они хрупкие, мягкие, нередко режутся ножом. Могут наблюдаться переломы, деформация костей, в частности компрессия тел позвонков, иногда со сдавлением спинного мозга. При диффузно-узловатой форме Миеломная болезнь, которая при развёрнутой картине болезни встречается наиболее часто, костный мозг на разрезе имеет пёстрый вид, содержит множественные серовато-розовые узловатые разрастания различной величины (цветной рисунок 8). В узлах и вокруг них вследствие кровоизлияний и некрозов нередко выявляются темно-красные и желтоватые участки. Опухолевые массы иногда прорастают в прилежащие ткани (мышцы, кожу, плевру, твёрдую мозговую оболочку и так далее). При диффузной форме Миеломная болезнь костный мозг сочный, пёстрый из-за чередования разрастаний плазматических клеток, кровоизлияний, некрозов. Число костных пластинок уменьшено, кортикальный слой истончён. В редких случаях остеопороз отсутствует. Размеры и вес селезёнки, печени, лимфатических, узлов обычно в пределах нормы или несколько увеличены. В ряде случаев отмечается значительное увеличение их объёма вследствие массивного специфического поражения. Описаны редкие случаи развития обширных узловатых разрастаний в коже, плевре, лёгких, почках, в головном мозге и другие Почки могут быть увеличены, бледные, гладкие; при выраженных склеротических изменениях выявляется картина вторично-сморщенной почки. В ряде случаев имеются точечные и пятнистые кровоизлияния в кожу, серозные и слизистые оболочки, ткань внутренних органов. Как правило, обнаруживаются признаки общего малокровия, дистрофии паренхиматозных органов, часто гнойно-воспалительные процессы.
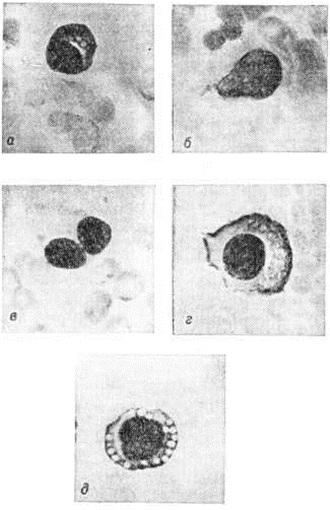
Гистологически в костном мозге при Миеломная болезнь обнаруживают разрастания плазматических клеток разнообразного вида. Гистологически плазматические клетки при Миеломная болезнь чаще всего характеризуются грубым, эксцентрично расположенным ядром и довольно обильной базофильной цитоплазмой; иногда ядро с тонкой структурой хроматина содержит 1—3 нуклеолы, а базофилия цитоплазмы выражена слабо. Существуют различные переходные формы между этими вариантами (рисунок 1); для Миеломная болезнь характерно присутствие гигантских дву и многоядерных плазматических клеток и так паз. пламенеющих клеток, обильная цитоплазма которых имеет неровные контуры и розоватый оттенок по краям. Часто встречаются различные варианты плазматических клеток, содержащих ацидофильные тельца Расселла, количество и расположение которых в цитоплазме определяют вид клеток, обозначаемых как гроздьевидные (grape cells), ягодовидные (morula cells), тезауроциты (клетки накопления) или клетки Мотта. Некоторые авторы наблюдали цитохимически негативные кристаллические включения в цитоплазме миеломных клеток.
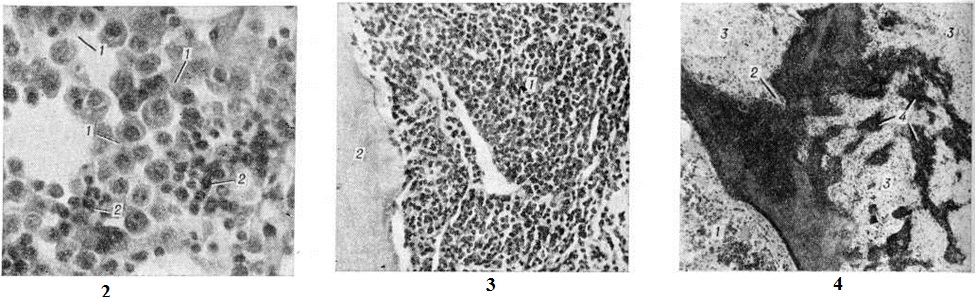
Электронная микроскопия плазматических клеток при Миеломная болезнь позволяет выявить гипертрофию протеин-синтезирующих структур — шероховатую эндоплазматическую сеть в виде мешков и цистерн, оттесняющих ядро к периферии, полирибосомы и развитой комплекс Гольджи. Ацидофильные тельца выявляются в виде оптически плотных гранул, содержащих аморфную белковую субстанцию. Полагают, что они состоят из конденсированного парапротеина. В связи с высоким содержанием белка и рибонуклеопротеидов цитоплазма этих клеток резко пиронинофильна, имеет ШИК-положительную реакцию, люминесцирует при окраске тиофлавином Т. Наряду со зрелыми плазмоцитами выявляются плазмобласты, атипичные гигантские одно и многоядерные клетки. Клеточный состав разрастаний варьирует в различных случаях и нередко отличается в разных участках скелета. Разрастания плазматических клеток могут быть узловатыми, диффузными или диффузноузловатыми. Первый вариант, как показывают результаты трепанобиопсии, встречается главным образом в ранние стадии болезни. При этом на фоне нормального костного мозга выявляются множественные, довольно больших размеров (от 200 микрометров и более) очаговые разрастания плазматических клеток (рисунок 2), проникающие в прилежащую ткань. Прогрессирование Миеломная болезнь характеризуется развитием диффузной инфильтрации костного мозга плазматическими клетками (рисунок 3). Нередко это сопровождается развитием обширных узловатых разрастаний (цветной таблица, ст. 33, рисунок 8 и 9). Число клеток нормального гемопоэза заметно снижено. Могут выявляться поля миелофиброза, жировых клеток. Характерно значительное истончение костных пластинок вплоть до полного их исчезновения на больших участках, расширение каналов остеонов (гаверсовых каналов), частичное разрушение коркового вещества с прорастанием плазматических клеток в надкостницу. Рассасывание костной ткани протекает по типу гладкой, пазушной и остеокластической резорбции. Полагают, что остеопороз обусловлен нарушением процессов костеобразования вследствие повышенной секреции в костном мозге фактора, стимулирующего остеокласты. Репаративные процессы резко снижены, однако в ряде случаев наблюдается очаговое образование кости примитивного строения, преимущественно в области микро-переломов и в зонах кровоизлияний по периферии узловатых разрастаний (рисунок 4). Изредка рассасывание костной ткани отсутствует, имеет место утолщение костных пластинок.
Микроскопически нередко выявляют узловатые и диффузные пролифераты плазматических клеток в селезёнке, печени, лимфатических, узлах и других органах. Часто обнаруживаются известковые метастазы в почках, лёгких и других органах. Разницы в частоте и интенсивности специфического поражения внутренних органов при различных иммунохимических вариантах Миеломная болезнь не найдено.
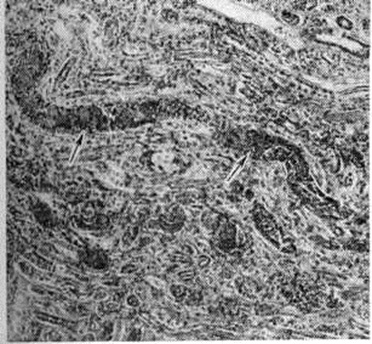
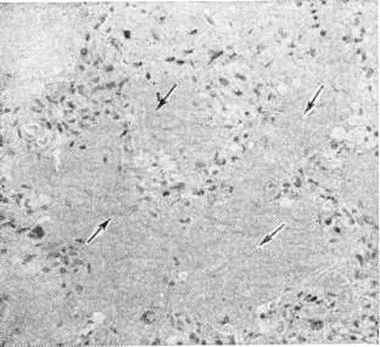
Тканевый парапротеиноз выражается в скоплении белковых масс в просветах сосудов, белковом пропитывании их стенок и стромы органов, отложении амилоида (параамилоида) и изредка кристаллических веществ. Белковые, амилоидоподобные отложения оксифильны, окрашиваются положительно при ШИК-реакции, в отличие от амилоида не обладают анизотропией. В почках, особенно при длительной протеинурии Бенс-Джонса (смотри полный свод знаний Бенс-Джонса белок), развивается картина парапротеинемического нефроза. Характерны обилие белковых цилиндров в канальцах (рисунок 5), дистрофия эпителия, его гибель и десквамация, очаговый нефрогидроз, отёк, возможна плазмоклеточная инфильтрация стромы. Цилиндры могут быть окружены гигантскими клетками, пропитаны солями кальция. Изменения клубочков незначительны. Имеется утолщение базальной мембраны, отложение белковых веществ в мезангии, иногда гиперплазия его клеток; дистрофия подоцитов с отложением в их цитоплазме белковых гранул. Часто наблюдается нефросклероз (смотри полный свод знаний). Для Миеломная болезнь типичен белковый отёк ткани лёгких (рисунок 6), стромы миокарда. Амилоид (параамилоид) при Миеломная болезнь отличается от других его разновидностей высоким содержанием в белковом компоненте низкомолекулярных фрагментов. Амилоид часто не даёт положительной реакции с красным конго, метахромазии с метиловым фиолетовым и толуидиновым синим; люминесцирует с тиофлавином Т и S, обладает анизотропными свойствами.
 |
|  |
Рис. 5. | ||
 |
|  |
Рис. 6. | ||
Характерно преимущественное поражение стенок сосудов, сердца, языка, поперечнополосатых мышц, нервов, кожи, сухожилий и синовиальных оболочек суставов. Возможно массивное отложение амилоида в миеломные узлы в костях с образованием крупных опухолей своеобразного вида. В редких случаях в плазматических клетках и внеклеточно в опухолевых разрастаниях, а также в почках, сосудах роговицы выпадают кристаллические вещества, происхождение которых связывают с нарушением синтеза лёгких х-цепей. При лечении цитостатиками в костном мозге наблюдается снижение объёма опухолевых разрастаний в сочетании с развитием гипопластических изменений, полей склероза, образованием несовершенного костного вещества.
Клиническая картина. При типичном течении основным клинические, симптомом являются боли в костях (оссалгии), которые чаще всего локализуются в позвоночнике, рёбрах, реже — в трубчатых костях и в костях черепа. Рост опухоли или диффузных плазмоклеточных инфильтратов за пределы костной ткани сопровождается корешковыми болями (смотри полный свод знаний Радикулит), параплегиями (смотри полный свод знаний), гемиплегиями (смотри полный свод знаний), экзофтальмом (смотри полный свод знаний) и так далее Известны случаи плазмоклеточной инфильтрации плевры или брюшины с развитием специфического плеврита (смотри полный свод знаний) или асцита (смотри полный свод знаний) и с высоким содержанием плазматических клеток и парапротеина в экссудате. При органной локализации плазмоклеточных опухолей (лёгкие, желудок, кишечник, лимфатических, узлы, печень, селезёнка и другие) клинические, картина соответствует таковой при злокачественной опухоли данного органа или дополняется такими симптомами, как увеличение лимфатических, узлов, печени, селезёнки и так далее
Некоторые исследователи выделяют плазмоклеточную лейкемию как самостоятельную нозологическую форму, которая в отличие от обычной Миеломная болезнь кроме повышенного содержания плазматических клеток в крови, характеризуется выраженным геморрагическим диатезом, связанным с тромбоцитопенией, быстрым течением и обширной плазмоклеточной инфильтрацией в различных органах.
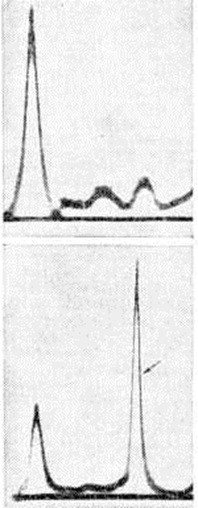
При исследовании крови в начале заболевания выявляется ускоренная РОЭ, что связывают с преобладанием в плазме грубодисперсных белков (парапротеинов), которые выявляют с помощью электрофореза (рисунок 7). Принадлежность парапротеина к одному из классов Ig определяют с помощью иммуноэлектрофореза (смотри полный свод знаний) с моноспецифическими антисыворотками (рисунок 8) или радиальной иммунодиффузии на агаровом геле по Манчини (смотри полный свод знаний Иммунодиффузия.); последний метод применяют также для количественного определения парапротеинов. Этими же методами и с помощью простой диффузии на агаре, при использовании моноспецифических антисывороток против К и X лёгких цепей, определяют тип лёгких цепей Ig. Для Миеломная болезнь характерно снижение (депрессия) концентрации иммуноглобулинов, не относящихся к парапротеину (так называемый «не-М-компоненты», или физиологический иммуноглобулины), с чем связывают нарушение гуморального иммунитета.
По мере прогрессирования заболевания развивается нормохромная нормоцитарная негемолитическая анемия, реже — тромбоцитопения; в крови нередко появляются плазматические клетки, количество которых может достигать 10—50% и более от всех клеток крови. В последнем случае обычно говорят о лейкемизации Миеломная болезнь
У некоторых больных Миеломная болезнь при исследовании крови обнаруживаются такие признаки дисгемопоэза, как эритробластемия, макро и даже мегалоцитоз эритроцитов, лейкемоидный (миелоидный) сдвиг в лейкоцитарной формуле; иногда имеет место лимфоцитоз как отражение иммунопролиферативного процесса в костном мозге.
Из осложнений следует иметь в виду патологический переломы костей в местах опухолевой деструкции их (смотри полный свод знаний Переломы), развитие темии парапарезов и плегий при сдавлении головного или спинного мозга опухолью, растущей из костей черепа или позвонков. Вторичный корешковый синдром возникает в связи с плазмоклеточной инфильтрацией мозговых оболочек и сдавлением корешков спинномозговых нервов.
Развитие параамилоидоза почек в сочетании с блокадой канальцев белковыми агломератами обычно приводит к функциональной недостаточности почек с развитием необратимой уремической интоксикации. Отложение амилоида в миокарде снижает его сократительную способность; известны случаи, когда отложение амилоида в миокарде при Миеломная болезнь ошибочно диагностировалось как инфаркт или аневризма сердца. Наблюдают также осложнения (полиневропатии, артропатии и так далее), связанные с различной локализацией параамилоидоза при Миеломная болезнь
Иногда при Миеломная болезнь, как и при болезни Вальденстрема(смотри полный свод знаний Вальденстрема болезнь), развивается гипервискозный синдром, который слагается из геморрагий и симптомов церебропатии, ретинопатии и связан с циркуляцией в кровяном русле комплексов из глобулиновых молекул. При этом выявляются различные нарушения в свёртывающей системе крови. Примерно у 30% больных Миеломная болезнь при тяжёлом течении выявляется повышение содержания кальция в крови более 6 мили-эквивалент, что чаще всего связывают с интенсивной резорбцией костной ткани и нарушением выведения кальция с мочой. Клинические, картина гиперкальциемии при Миеломная болезнь выражается гиперрефлексией, мышечной ригидностью, сонливостью, вялостью; у некоторых больных развиваются дезориентация и даже психозы, а также ступорозные и коматозные состояния, которые могут исчезнуть при нормализации уровня кальция в крови.
Большую опасность при Миеломная болезнь представляют инфекционные осложнения, связанные с иммунодефицитным состоянием. Чаще всего развиваются респираторные инфекции (бронхиты, пневмонии) с затяжным, рецидивирующим течением. Восходящие урологический инфекции служат причиной пиелонефрита; различные гнойничковые поражения кожи и слизистых оболочек могут привести к развитию гнойного менингита, флегмон, сепсиса и тому подобное Среди причин смерти больных Миеломная болезнь преобладают пневмонии, уросепсис, уремия, легочно-сердечная недостаточность. В отдельных случаях смерть обусловлена кровоизлиянием в головной мозг, парапротеинемической комой.
Диагноз Миеломная болезнь должен быть установлен в возможно ранние сроки, чтобы применить своевременное лечение и предотвратить такие необоснованные назначения, как активные физиотерапевтические и бальнеологический процедуры.
Диагноз устанавливается на основании клинические, картины (боли в костях, особенно в позвоночнике), анализа крови (ускоренная РОЭ, гиперпротеинемия, гипергаммаглобулинемия, наличие М-градиента) и мочи (протеинурия Бенс-Джонса). Достоверность диагноза подтверждается исследованием пунктата костного мозга, при котором, как правило, выявляется пролиферация плазматических клеток, количество которых превышает 10%, достигая иногда 70— 100%.
Для диагностики Миеломная болезнь наряду с цитологический анализом стернального пунктата с начала 60-х годы проводят прижизненное гистологический исследование «крошки» костного мозга, получаемой при пункции кости, или чаще проводят трепанобиопсию (смотри полный свод знаний). Ряд онкологов отмечают ценность этого метода для диагностики Миеломная болезнь в случаях малого количества или отсутствия плазматических клеток в пунктате. Идентификация класса парапротеина с помощью иммуноэлектрофореза и радиальной иммунодиффузии расширяет представление о характере процесса, а также помогает в дифференциальной диагностике.
Рентгенодиагностика. Рентгенологические изменения в костной системе при Миеломная болезнь отличаются большим разнообразием. Выделяют следующие клинико-рентгенологическое формы Миеломная болезнь: 1) множественно-очаговую, или множественно-узловую, 2) диффузно-поротическую, 3) остеосклеротическую и 4) солитарную (изолированную).
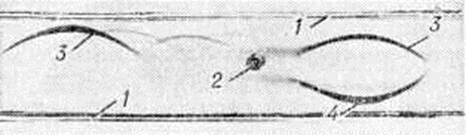
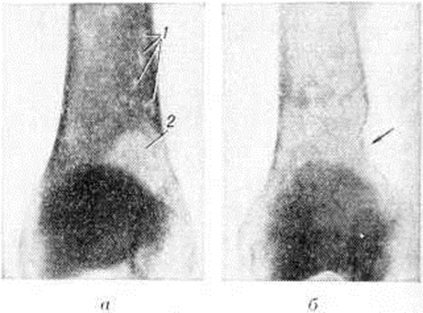
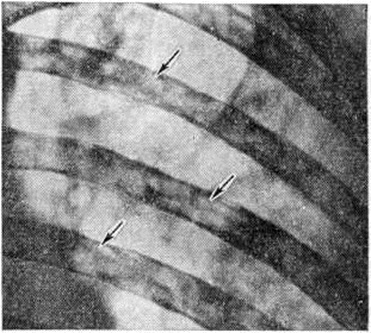
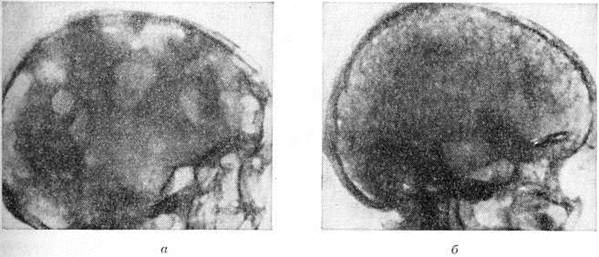
Множественно-очаговая форма встречается более чем в 70% случаев, рентгенологически характеризуется образованием множественных округлых дефектов диаметром до нескольких сантиметров. Изменения выявляются чаще всего в плоских костях (рисунок 9), реже — в длинных и коротких трубчатых. Каждый дефект чётко контурирован, реактивных изменений со стороны окружающей ткани при этом нет. В трубчатых костях корковое вещество изнутри истончается, костномозговая полость расширяется, на месте наиболее крупных узлов кость слегка вздувается и утолщается (рисунок 10, а). В ряде случаев может наблюдаться полное разрушение коркового вещества кости (рисунок 10, б) с распространением опухоли в мягкие ткани. Характерная картина выявляется при поражении костей черепа, в котором видны множественные, словно выбитые пробойником, дефекты кости (рисунок 11). В позвоночнике обнаруживается диффузное разрежение костной структуры, уплощение тел позвонков (бревиспондилия, «рыбьи позвонки»), искривление позвоночного столба. На фоне диффузного разрежения костного вещества тел позвонков заметна подчёркнутость дужек и отростков позвонков, что, как правило, отсутствует при метастатических поражениях позвоночника.
 |
|  |
Рис. 9. | ||
Диффузно-поротическая форма встречается в 9—15% случаев и характеризуется общим распространённым остеопорозом костной системы (смотри полный свод знаний Остеопороз) без ограниченных очагов рассасывания костной ткани. Нередко она является не отдельной формой, а фазой болезни, которая затем переходит в множественно-очаговую форму поражения, что диктует необходимость повторных рентгенологическое исследований скелета. При этой форме рентгенологическое картина долгое время может оставаться нормальной. Возникающая постепенно общая деминерализация скелета лишена специфичности и не отличается от системного остеопороза другого происхождения. Однако этот остеопороз может иметь характерные черты, носить мелкозернистый, в ряде случаев грубозернистый или пятнистый характер и локализоваться чаще всего в плоских костях черепа, таза, рёбрах.
Остеосклеротическая форма встречается редко (примерно в 3% случаев) и проявляется выраженным остеосклерозом очагово-гнездного или диффузного характера (смотри полный свод знаний Остеосклероз) и иногда даёт рентгенологическое картину мраморного позвонка (смотри полный свод знаний).
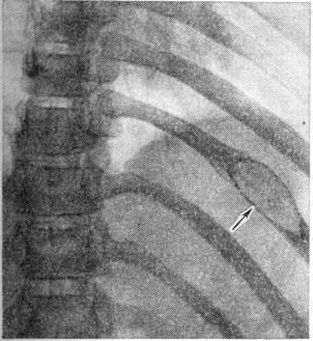
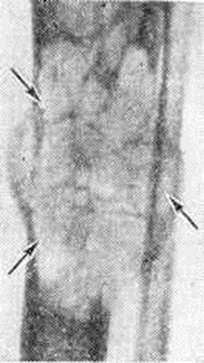
Солитарная форма (солитарная миелома) наблюдается ещё реже; одни исследователи, например А. С. Рейнберг, рассматривают эту форму как раннюю фазу Миеломная болезнь, другие — как самостоятельное заболевание (первичную опухоль костного мозга, обладающую всеми признаками опухолевого роста). Солитарные миеломы чаще всего возникают в костях таза (обычно в крыле подвздошной кости), позвоночнике, костях свода черепа, ребрах, реже в проксимальном отделе плечевой или бедренной кости. Рентгенологически можно выделить две разновидности этой формы: классический чисто деструктивный крупный солитарный костный дефект, чётко отграниченный от окружающей ткани (рисунок 12), и кистознотрабекулярную миелому — крупное кистовидное или ячеистое образование (рисунок 13). Реактивного склероза в окружности опухолевого узла обычно нет. В редких случаях солитарная миелома может наблюдаться в других органах и тканях. Солитарная миелома желудка рентгенологически даёт картину, сходную с инфильтративным раком или лимфогранулематозом желудка.
 |
|  |
Рис. 11. | ||
 |
|  |
Рис. 12. | ||
 |
|  |
Рис. 13. | ||
Дифференциальный диагноз необходимо проводить с различными заболеваниями костей, в частности позвоночника (спондилоартрозом, туберкулёзным спондилитом, болезнью Бехтерева и другие), а также с метастазами злокачественных новообразований в кости (рак различной локализации, саркома). Основное диагностическое значение при этом имеет морфологический исследование пунктатов (трепанатов) костного мозга, протеинограмма и иммунохимические данные.
Миелому Бене-Джонса, при которой иногда длительное время единственным симптомом является стойкая протеинурия, отличают от хронический заболеваний почек на основании тепловой пробы на белок Бенс-Джонса в моче или электрофореза мочи.
Основными критериями при дифференциальной диагностике Миеломная болезнь и макроглобулинемии Вальденстрема является идентификация парапротеина и наличие плазмоклеточной пролиферации в костном мозге. При болезни Вальденстрема парапротеин относится к классу IgM, а костный мозг инфильтрирован лимфатическими клетками. Рентгенологические исследование костей скелета, как правило, при болезни Вальденстрема не выявляет характерных для Миеломная болезнь очагов остеолиза; при внешнем осмотре больного при болезни Вальденстрема часто обнаруживаются признаки системной лимфоидной гиперплазии (увеличение лимфатических, узлов, печени, селезёнки), редкие при Миеломная болезнь
Дифференциальная диагностика между Миеломная болезнь и симптоматическими парапротеинемиями с реактивным плазмоцитозом при коллагенозах, хронический болезнях печени, туберкулёзе, злокачественных новообразованиях, лейкозах, лимфомах и так далее основана на различии клинические, картины, данных морфологический исследований (в отличие от Миеломная болезнь при симптоматических парапротеинемиях плазматические клетки лежат в виде мелких скоплений или одиночных элементов, рассеянных в ткани) и рентгенологическое признаках. Придаётся значение динамике М-градиента, величина которого при симптоматических парапротеинемиях коррелирует со степенью активности основного заболевания. Концентрации физиологических Ig при исследовании их методом радиальной иммунодиффузии обычно нормальны или несколько повышены при симптоматических парапротеинемиях и чётко снижены при Миеломная болезнь
Разнообразие рентгенологическое проявлений Миеломная болезнь требует проведения дифференциальной диагностики с другими заболеваниями. Наибольшие трудности возникают в дифференциальной диагностике множественно-очаговой формы миеломы с метастазами рака в кости. Дифференцирование основывается на комплексе клинико-лабораторных и рентгенологическое данных. Миеломные узлы чаще всего располагаются в рёбрах и грудине, не вызывают в отличие от раковых метастазов периостальной реакции и остеосклероза.
Определённое значение имеет дифференциальная диагностика с остеомаляцией (смотри полный свод знаний), гиперпаратиреозом (смотри полный свод знаний) и генерализованной фиброзной остеодистрофией Реклингхаузена (смотри полный свод знаний Параширеоидная остеодистрофия). При остеомаляции остеопороз бывает более диффузным, характерные для миелом округлые дефекты в костях отсутствуют. Гиперпаратиреоз и болезнь Реклингхаузена отличаются более крупными размерами отдельных дефектов, преимущественным поражением трубчатых костей.
Из заболеваний системы крови Миеломная болезнь следует дифференцировать от тех форм лейкозов (смотри полный свод знаний), которые могут протекать с выраженными деструктивными изменениями в скелете. В таких случаях прежде всего учитывают данные исследования костного мозга и сывороточных белков.
Определённые трудности могут возникнуть в дифференциальной диагностике с множественной эозинофильной гранулемой костей (смотри полный свод знаний). Несоответствие между обширным деструктивным процессом и общим хорошим состоянием больного, отсутствие изменений в гемограмме и парапротеинемии позволяют предположить множественную эозинофильную гранулему. Окончательная диагностика основывается на данных пункции или биопсии из очага поражения.
Практическое значение имеет дифференциальная диагностика остеопоротических изменений при Миеломная болезнь с распространенными остеопорозами различной этиологии, в частности дисгормональными. При Миеломная болезнь остеопороз распространён по всему скелету в отличие от дисгормонального, который ограничивается главным образом позвоночником и рёбрами.
Миеломная болезнь необходимо дифференцировать от так называемый эссенциальной доброкачественной гаммапатии, при которой выявляются ускорение РОЭ, умеренная гиперпротеинемия и М-градиент в зоне γ или β-глобулинов, но отсутствуют морфологический и рентгенологическое признаки Миеломная болезнь и нет оснований для диагноза какого-либо заболевания, которое может быть причиной симптоматических парапротеинемий. Критерием эссенциальной доброкачественной гаммапатии является стабильность концентрации парапротеина и физиологических Ig.
Лечение. Первый курс терапии обычно проводят в стационаре; дальнейшее лечение может быть осуществлено в амбулаторных условиях под наблюдением врача и при регулярном (не реже 1 раза в неделю) исследовании крови.
Применяемые средства направлены на подавление пролиферации патологический клона плазматических клеток, продуцирующих парапротеин. Применяются в основном алкилирующие цитостатические препараты: сарколизин и циклофосфан. Наряду с этими препаратами применяют цитостатические фазоспецифические химиопрепараты, такие как натулан, винкристин. Применение кортикостероидных гормонов (в суточной дозе 30—40 миллиграмм преднизолона) повышает эффективность любой химиотерапии при Миеломная болезнь В схемах лечения, предусматривающих назначение ударных доз химиопрепаратов, дозы преднизолона повышаются до 100—150 миллиграмм в сутки и более. Дозы применяемых химиопрепаратов и интервалы между их введением строго индивидуальны. Выбор дозы зависит от исходного состояния больного, от чувствительности к препарату. Так, сарколизин предпочтителен при сохранном кроветворении (число лейкоцитов не менее 4000 в 1 микролитров и тромбоцитов — 100 000 в 1 микролитров) и при нормальной функции почек. Назначение циклофосфана допустимо при лейкопении, тромбоцитопении, а также при умеренной азотемии. При выраженном иммунодефицитном состоянии организма следует избегать больших доз цитостатических препаратов. Замена препарата, а также использование комбинированных схем лечения этими препаратами рекомендуются при развитии резистентности к одному из них.
Сарколизин обычно назначают в дозе 5 —10 миллиграмм внутрь или внутривенно ежедневно или через день (некоторые рекомендуют применять сарколизин по 10—20 миллиграмм в неделю); 200—300 миллиграмм на курс лечения (при внутривенном введении курсовая доза редко превышает 150—200 миллиграмм). Лечение повторяют до 5—6 курсов и более с перерывом 1г/2—2 месяцев
Циклофосфан применяют внутривенно в разовой дозе 200—600 миллиграмм с интервалом 1—2 дня; доза на курс составляет 8—10 г, интервалы между курсами — 1—1½ месяцев Большие дозы циклофосфана до 1000 миллиграмм можно вводить 1 раз в неделю. При резко выраженном корешковом синдроме, обусловленном специфической инфильтрацией оболочек спинного мозга, циклофосфан вводят в спинномозговой канал. При полихимиотерапии применяют перечисленные препараты в различных комбинациях .
Общепринята тактика лучевой терапии при Миеломная болезнь При генерализованных формах дистанционная гамматерапия назначается как вспомогательное средство на крупные очаги деструкции в опорных костях при резко выраженном болевом (особенно корешковом) синдроме и при быстром росте опухоли с угрозой патологический перелома кости или компрессии спинного или головного мозга. При этом лучевая терапия с суммарной дозой 4500—5000 рад на очаг назначается одновременно с химиотерапией или предшествует ей. Самостоятельное значение лучевая терапия приобретает при солитарной мне ломе; в этих случаях она назначается вслед за удалением опухоли.
В случаях клинически выраженного гипервискозного синдрома показано 7—10 сеансов плазмафереза (смотри полный свод знаний) с извлечением 500—700 миллилитров плазмы за сеанс; при необходимости (анемия) одновременно производят трансфузии донорской крови. При Миеломная болезнь с лейкопенией и тромбоцитопенией целесообразно применять компонентную трансфузионную терапию; при развивающейся почечной недостаточности — все средства, используемые при почечной недостаточности любого происхождения, вплоть до гемодиализа (смотри полный свод знаний), применение которого ограничено, так как развитие уремической интоксикации при Миеломная болезнь обычно совпадает с терминальной стадией заболевания.
Инфекционные осложнения требуют применения максимально переносимых доз антибиотиков, предпочтительно широкого спектра действия в различных комбинациях из 2—3 препаратов.
При гиперкальциемии проводится активная цитостатическая терапия в сочетании с повышенными дозами кортикостероидных гормонов (преднизолон до 100 миллиграмм в сутки внутривенно), гидратацией и плазмаферезом. Из симптоматических средств часто применяются аналгезирующие препараты, витамины (D), анаболические гормоны.
Оперативное лечение показано при солитарной миеломе и может быть применено как дополнительное средство к химио и лучевой терапии при генерализованных формах, если расположение одного из опухолевых очагов угрожает важным функциям близко расположенных или непосредственно вовлечённых в процесс органов или частей тела (ламинэктомия и удаление опухоли с целью декомпрессии спинного мозга, ортопедические и реконструктивные операции при деструкции крупных трубчатых костей п так далее). При выраженных деструктивных изменениях позвоночника к числу корригирующих мероприятий относятся лёгкое вытяжение на наклонной плоскости, облегчённый корсет, а также рекомендуется спать на щите.
Прогноз. При правильном лечении восстановление активности больного и объективные признаки уменьшения массы опухолевых клеток (уменьшение концентрации парапротеина, размеров опухолей) наблюдаются у 70% больных. Продолжительность жизни зависит от характера осложнений, а также от индивидуальных особенностей течения болезни, связанных, вероятно, с пролиферативной активностью плазматических клеток, и при благоприятной реакции на лечение составляет 2—4 года, в ряде случаев превышает 10 лет.
Трудоспособность чаще ограничена и должна определяться в зависимости от степени поражения костей, нарушения кроветворения и функции почек.
|
Лемберг А.А.; Мокеева P.А.; Новикова Э.З.; Хохлова М.И. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Миелит |
⇓ Полный свод знаний. Том первый А. ⇓ |
Миелопатия ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Вся информация на сайте Ordo Deus находится в свободном доступе. Ordo Deus не предоставляет информацию на платной основе. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |