Ожоги |
||
 |
 |
Оглавление
|
ОжогиОжоги (combustio, единственное число) — повреждение тканей организма, возникающее в результате местного действия высокой температуры, а также химических веществ, электрического тока или ионизирующего излучения. Изучение проблемы Ожоги имеет давнюю историю, однако только во второй половине 19 век с развитием биологии, химии, физики и других наук возникли предпосылки для глубоких исследований в области комбустиологии. В этот период и в первые десятилетия 20 век появились работы, раскрывающие некоторые стороны патогенеза Ожоги К ним относятся, в частности, работы Шультце (М. Schultze, 1865) — о разрушении эритроцитов под воздействием термического фактора, В. С. Авдакова (1876) — о накоплении в организме обожжённого токсических продуктов, Фалька (F. Falk, 1871) — о сосудистой реакции при Ожоги (расширении периферических сосудов с последующим скоплением в них крови и развитием анемии), Андерхилла (F. P. Underhill, 1923) — о плазмопотере при Ожоги, приводящей к расстройству гемодинамики, Олдрича (R. Н. Aldrich, 1933) — о неблагоприятном влиянии гнойной инфекции на течение раневого процесса, И. Р. Петрова (1950) — о ведущей роли болевого фактора в развитии ожогового шока. Анализ этих и других научных данных позволил прийти к выводу, что при тяжёлых Ожоги возникает повреждение всех систем организма и развивается специфический для этой травмы симптомокомплекс — ожоговая болезнь. В последующие десятилетия проблему Ожоги стали изучать комплексно с участием представителей различных медицинский специальностей на новой методической основе с применением методов электрофизиологии, гистохимии, электронной микроскопии, радиоизотопной диагностики и так далее Такая интеграция научных исследований позволила выявить и обобщить новые данные о патогенезе ожоговой болезни, что послужило основанием для уточнения классификации Ожоги и периодизации ожоговой болезни, а также для разработки патогенетической терапии. Во второй половине 20 век усилиями большого числа учёных различных стран разработаны и внедрены в медицинский практику оптимальные методы местного лечения глубоких ожогов с помощью временного закрытия раневой поверхности ксенотрансплантатами и постоянного аутотрансплантатами; эффективные методы коррекции иммунологический сдвигов в организме обожжённого; методика лечения обожжённых в абактериальной управляемой среде и гнотобиологических условиях и другие лечебные и диагностические методики. Успехам комбустиологии способствовало создание в 50—60-х годы 20 век различных ожоговых учреждений — Международного ожогового общества, специальных кафедр, ожоговых центров, а также совершенствование организации медпомощи обожжённым. В Советском Союзе ожоговые центры ведут большую научно-исследовательскую работу и осуществляют методическое руководство работами других учреждений по проблеме Ожоги и подготовку специализированных кадров. В нашей стране впервые в мире создана стройная государственная система поэтапного лечения обожжённых, начиная с первой медпомощи на месте происшествия и кончая специализированным лечением в ожоговых центрах и реабилитацией пострадавших. Классификация По этиологического признаку различают термические, химические, электрические и лучевые Ожоги; по обстоятельствам, в которых произошло поражение, Ожоги бывают производственные, бытовые и военного времени. Для характеристики глубины поражения тканей были предложены различные классификации. Так, Буайе (М. Boyer, 1814) разработал трехстепенную классификацию, по которой к ожогам I степени относятся поверхностные поражения кожи, характеризующиеся её покраснением; к ожогам II степени — более глубокие поражения кожи с образованием пузырей; к ожогам III степени — такие поражения, при которых развивается некроз, распространяющийся на различную глубину кожи и подлежащих тканей. Циглер (Е. Ziegler, 1889) предложил дополнительно выделять IV степень для обозначения Ожоги с обугливанием тканей. Более дифференцированно к определению глубины Ожоги подошёл Крейбих (С. Kreibich, 1927). Согласно его классификации при ожогах I степени образуется эритема, II степени — пузыри, III степени — некроз кожи, захватывающий базальный (ростковый) слой эпидермиса, IV степени — некроз всей толщи кожи, V степени — некроз кожи и подлежащих тканей. |
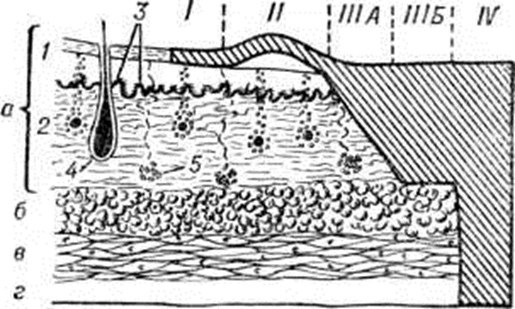
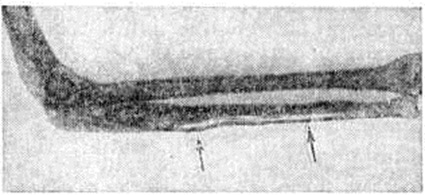
В СССР на XXVII съезде хирургов (1960) принята четырёхстепенная классификация, согласно которой ожоги I и II степени определяются, как и в предыдущих классификациях; ожоги III степени подразделяются на две группы — А и Б (при ожогах IIIА степени имеется частичный некроз кожи с сохранением камбиальных элементов дермы, при ожогах IIIБ степени некроз кожи распространяется на всю её толщу); ожоги IV степени характеризуются омертвением кожи и глубжележащих тканей (рисунок 1). Ожоги I, II и IIIА степени относят к поверхностным; кожный покров при них восстанавливается самостоятельно. Ожоги IIIБ и IV степени — глубокие; при них обычно требуется оперативное лечение.
По тяжести поражения различают лёгкие, средней тяжести, тяжёлые и крайне тяжёлые Ожоги
Статистика
Из всех видов Ожоги чаще наблюдаются термические поражения кожи, реже — полости рта и дыхательных путей, ещё реже — пищевода и желудка. В мирное время среди взрослого населения Ожоги, полученные в быту и на производстве, распределяются примерно поровну, хотя на это соотношение влияют число и плотность населения, энергообеспеченность быта и ведущих отраслей народного хозяйства данного региона и другие По данным Н. И. Атясова (1970), Ожоги составляют 6% от числа травм мирного времени. По некоторым статистикам, ежегодно примерно 1 человек на 1000 населения получает термический ожог, причём от 8 до 12% пострадавших составляют люди пожилого и старческого возраста. В индустриально развитых странах термические Ожоги у детей составляют от 25 до 50% всех Ожоги, причём дети до 7 лет получают Ожоги в 2 раза чаще, чем дети школьного возраста.
Химические Ожоги, по данным Б. Н. Постникова (1964), составляют 5—7%, а электрические Ожоги— 1,5— 2,5% всех ожоговых травм. Химические и электрические Ожоги у детей встречаются реже.
Частота термических поражений в военное время по мере развития технического оснащения войск и совершенствования вооружения имеет тенденцию увеличиваться. Во время военных действий на реке Халхин-Гол обожжённые составили 0,3% раненых, а во время советско-финляндского конфликта — 0,79%. В период Великой Отечественной войны применение реактивного оружия и зажигательных смесей способствовало увеличению числа обожжённых как на поле боя, так и среди гражданского населения. Однако количество Ожоги в структуре санитарный потерь, как правило, не превышало 1%. В большинстве случаев (69,8%) Ожоги возникали в результате воздействия пламени при пожарах и возгорании бензина в боевой технике.
С появлением ядерного оружия ожоговые травмы становятся одним из доминирующих видов поражения, о чем свидетельствует печальный опыт применения США атомного оружия в Японии. Только в Хиросиме было зарегистрировано около 40 000 обожжённых. Согласно данным Гласстоуна (S. Glasstone, 1957), 20—30% погибших от атомной бомбардировки в Хиросиме и Нагасаки составили обожжённые. После второй мировой войны в локальных войнах США широко применялся напалм. По данным ряда исследователей, среди раненых и больных, лечившихся в то время в некоторых госпиталях Корейской народной армии, 8—10% составляли пострадавшие от Ожоги напалмом. Аналогичные сведения приводятся и по Вьетнаму.
Термические ожоги
Термический Ожоги возникает в результате действия пламени, раскалённых металлов, горящих газов или жидкостей, лучистой энергии. Чаще всего поражаются поверхностные ткани организма, однако нередки при этом и поражения дыхательных путей.
При пожарах Ожоги может сопутствовать отравление продуктами неполного сгорания (главным образом окисью углерода) или (при горении некоторых синтетических материалов) другими ядовитыми веществами.
Патогенез. При поверхностных повреждениях, занимающих до 10— 12% поверхности тела, или при глубоких на площади, составляющей до 5—6% поверхности тела, Ожоги у взрослых протекает преимущественно как местное поражение; при более распространённых наблюдаются различные нарушения деятельности органов и систем, совокупность которых принято рассматривать как ожоговую болезнь. У детей и лиц пожилого и старческого возраста ожоговая болезнь может развиться при меньших по тяжести поражениях.
В течении ожоговой болезни различают четыре периода — ожогового шока, ожоговой токсемии, ожоговой септикотоксемии и реконвалесценции. Временные границы этих периодов очерчены не строго. Это касается прежде всего развития инфекционных осложнений, которые могут начаться уже в период шока.
В трудах советских учёных А. В. Вишневского и А. А. Вишневского, А. Н. Гордиенко, В. Б. Лемуса, И. Р. Петрова, М. И. Шрайбера и другие наибольшее признание получила нейрогенная теория ожогового шока. Для эректильной фазы ожогового шока характерно возбуждение центральная нервная система вследствие раздражения болевых рецепторов кожи и чрезмерной афферентной импульсации. В торпидной фазе наблюдаются явления глубокого торможения коры головного мозга и подкорковых образований. При тяжёлом Ожоги развивается торможение в афферентной части и вставочных нейронах рефлекторных дуг. Одной из особенностей ожогового шока оказалось сравнительно позднее развитие истощения сосудодвигательного центра, что в определённой мере объясняет относительную стабильность АД. По-видимому, определённое значение следует придавать и нарушению функции гипоталамуса. Л.И. Музыкант показал, что в нейронах надзрительных и пара вентрикулярных ядер гипоталамуса и в питуицитарных волокнах задней доли гипофиза у умерших от Ожоги людей накапливается большое количество нейросекрета.
Для ожогового шока, особенно в эректильной фазе, характерно длительное повышение тонуса симпатико-адреналовой системы, увеличение содержания катехоламинов в плазме крови и возрастание их экскреции с мочой. В торпидной фазе наблюдается преобладание ваготонии. При ожоговой болезни имеет место длительное повышение функции системы гипоталамус — гипофиз — кора надпочечников. Содержание кортикостероидов в крови и моче у больных значительно возрастает в период шока и уменьшается в период острой ожоговой токсемии.
Особенностью ожогового шока, в отличие от вызванного механической травмой, является относительная устойчивость АД, которая объясняется повышением сосудистого тонуса. Наступившую гипотензию рассматривают как поздний и прогностически неблагоприятный симптом, свидетельствующий о глубокой степени нарушения коронарного и мозгового кровообращения. Многие исследователи наблюдали у больных с тяжёлым Ожоги существенное (в 2 раза) увеличение общего сосудистого сопротивления кровотоку, что объясняли генерализованной вазоконстрикцией. В механизме ожоговой вазоконстрикции играют роль возбуждение симпатико-адреналовой системы, выброс катехоламинов и кортикостероидов. Катехоламины вызывают и поддерживают генерализованный спазм артериальных сосудов, кортикостероиды потенцируют действие прессорных веществ. Не исключена возможность участия в механизме ангиоспазма ангиотензивной системы; после Ожоги происходит повышенное образование в почках ренина, увеличение содержания в крови ангиотензина I и II.
Уменьшение объёма циркулирующей крови (ОЦК) и повышение гемоконцентрации — постоянные и характерные проявления ожогового шока. В эксперименте и клинике показано, что в первые часы после ожога ОЦК закономерно уменьшается на 20—30%. Столь значительная редукция ОЦК ведёт к нарушению центрального кровообращения, характерному для шока, что даёт основание некоторым учёным. рассматривать ожоговый шок как олигемический. Механизм ожоговой гиповолемии включает следующие компоненты: плазмо-потерю, эритро диерез и депонирование крови в капиллярах. При обширных Ожоги через обожжённую поверхность может теряться большое количество транссудата — 70—80% объёма всей плазмы. В патогенезе плазмопотери ведущим фактором является повышение проницаемости капилляров (смотри полный свод знаний Проницаемость) как в области травмы, так и в неповреждённых тканях. Фогелмен и Уилсон (М. Fogelman, В. Wilson, 1954) с помощью радиоактивных индикаторов установили что у смертельно обожжённых людей проницаемость капилляров увеличивается в 3 раза. Наблюдается также усиленный лимфоотток от обожжённой ткани. Причину повышения проницаемости капилляров многие исследователи усматривают не только в непосредственном действии на них термического фактора, но и различных освобождающихся физиологически активных веществ, прежде всего гистамина, а также брадикинина и простагландинов, действующих на сосуды как в области травмы, так и за её пределами.
В результате уменьшения объёма циркулирующей плазмы возникает гемоконцентрация. Однако степень её выраженности не строго соответствует величине плазмопотери и не может служить надёжным критерием тяжести Ожоги Это несоответствие объясняют тем, что наряду с плазмопотерей при Ожоги обязательно происходит редукция объёма циркулирующих эритроцитов в результате гемолиза. По некоторым данным, у людей при глубоких Ожоги на площади 20% поверхности тела разрушается до 15% эритроцитов. Косвенным показателем гемолиза является микроцитоз, фрагментация эритроцитов, билирубинемия и уробилинурия, а также гемоглобинурия. Основной причиной ожогового гемолиза является тканевая гипертермия. Кроме того, было установлено, что сыворотка животных уже в первые часы после Опухоли приобретает выраженные гемолитические свойства.
Существенное значение в патогенезе ожогового шока имеет ослабление сократительной способности миокарда. Рентгенокимографические исследования, проведённые И. Б. Гуревичем в эксперименте на животных, показали, что уже через 10— 30 минут после Ожоги пламенем диаметр сердца в период диастолы увеличивается, заметно уменьшается амплитуда зубцов желудочков и уменьшается коэффициент сокращения. У людей почти в 2 раза снижается минутный объем кровообращения (МОК). Одной из причин уменьшения МОК является олигемия (смотри полный свод знаний) с последующим уменьшением величины венозного возврата крови к правому сердцу. Однако он происходит ещё до выраженного снижения ОЦК, являясь в этом случае результатом первичного ослабления миокарда. Нарушение сократительной функции сердца подтверждается также методом электрокардиографии (снижение амплитуды всех зубцов ЭКГ, особенно зубца Г, монофазный характер желудочкового комплекса, синусовая тахикардия, отклонение электрической оси сердца вправо, нарушение внутрисердечной проводимости).
При ожоговом шоке ярко выражены нарушения микроциркуляции (смотри полный свод знаний). По данным А. М Чернуха и Ю. М. Штыхно, уже через 30—60 минут после Ожоги в брыжейке крыс исчезает картина ламинарного кровотока, уменьшается количество функционирующих капилляров, большая часть крови направляется через раскрытые шунты, в венулах и капиллярах видны агрегаты форменных элементов крови, закупоривающие мелкие сосуды с последующим образованием плазматических сосудов. В более поздние сроки тяжёлого Ожоги состояние микроциркуляции продолжает ухудшаться, отмечается запустевание не только капилляров и венул, но и крупных терминальных сосудов. Жизненно важные органы — головной мозг, сердце и печень — длительное время удовлетворительно снабжаются кровью благодаря её перераспределению.
Показателем недостаточности кровообращения в период ожогового шока является значительное уменьшение объёмного и линейного кровотока, замедление транспорта кислорода крови, что неизбежно приводит к развитию тканевой гипоксии (смотри полный свод знаний). В период ожогового шока после кратковременного повышения наблюдается снижение потребления кислорода организмом. По данным Г. В. Дервиза, Н. И. Кочетыгова и другие у собак с тяжёлым ожоговым шоком (через 7—8 часов после травмы) общее потребление кислорода снижается на 16—48%. Степень насыщения кислородом артериальной крови первое время остаётся в пределах нормы, а насыщение кислородом смешанной венозной крови снижается до 60% от исходных данных. Однако в последующем, по исследованиям Ожоги Д. Долженко, Артурсона (G. Arturson), содержание кислорода в артериальной крови снижается, а в венозной — несколько повышается (иногда до нормального уровня). Это уменьшение артериовенозной разницы является следствием снижения потребления кислорода тканями, обусловленного ухудшением их кровоснабжения. Содержание углекислого газа снижается, причём в артериальной крови более значительно, чем в венозной. Нарастающая венозная гипоксемия, свидетельствующая о пониженном кровотоке, компенсируется более полным использованием имеющегося в крови кислорода. Отмеченные изменения являются показателем развития гипоксии циркуляторного типа. В развитии гипоксии может иметь значение также нарушение внешнего дыхания в связи с изменением проницаемости лёгочных капилляров и наличием альвеолярного отёка.
Для ожогового шока характерно нарушение кислотно-щелочного равновесия, развитие метаболического ацидоза (смотри полный свод знаний), причиной которого является гипоксия, обусловленная нарушением кровообращения. Степень выраженности метаболического ацидоза при обширном Ожоги находится в прямой зависимости от понижения минутного объёма крови.
При ожоговой болезни значительно выражено нарушение обмена веществ. В период ожогового шока обычно развивается гипергликемия (смотри полный свод знаний); гипогликемия может наблюдаться только в агональном состоянии. В торпидной фазе шока преобладает анаэробный гликолиз (смотри полный свод знаний). Фаза усиления мобилизации жира сменяется по мере развития болезни истощением жировых ресурсов. Сразу после Ожоги в крови повышается содержание недоокисленных продуктов межуточного обмена. Так, количество органических кислот (пировиноградной и молочной) в крови обожжённых собак увеличивается более чем на 300%, повышается коэффициент недоокисления мочи, возрастает также коэффициент лактатпируват.
Важную роль в патогенезе ожоговой болезни играют нарушения белкового и водно-солевого обмена.
Распад белков, обусловленный повышением протеолитической активности крови, проявляется уже в начале ожогового шока и в дальнейшем нарастает, что является одной из причин развития ожогового истощения. Наблюдаются гипопротеинемия, изменение фракционного состава белков плазмы и отрицательный азотистый баланс (смотри полный свод знаний Азотистый обмен). Типично снижение альбуминовой фракции плазмы, нарастание α1 и α2 глобулиновых фракций. Дефицит белков наступает в результате потери их с поверхности Ожоги, выделения с мочой и вследствие генерализованного распада ткани. Нарушаются также процессы биосинтеза белков. Потери белков, по данным многих авторов, составляют от 1,5 до 8 грамм на 1% площади Ожоги, а общая потеря может достигать 95 грамм в сутки и более. О повышенном катаболизме белков после Ожоги свидетельствует отрицательный азотистый баланс, повышенное выделение с мочой креатина, аммиака, пептидов и аминокислот. В крови накапливается остаточный азот. Повышенный распад белков приводит к накоплению токсических веществ.
Значительно нарушается водно-солевой обмен (смотри полный свод знаний). Жажда — один из постоянных симптомов ожогового шока. У обожжённых наблюдаются отеки, олигурия и анурия. При тяжёлых Ожоги происходит перемещение значительной части жидкости, преимущественно в область поражения. В большинстве случаев значительно (до 50%) возрастает объем внеклеточной жидкости. Н. А. Горбунова (1965) в опытах на собаках после Ожоги пламенем наблюдала как повышение, так и понижение объёма внеклеточной жидкости, причём последнее было характерно для крайне тяжёлого шока со смертельным исходом в первые часы после термической травмы.
В результате распада тканей освобождается большое кол-во внутриклеточного калия, который поступает в кровь, обусловливая гиперкалиемию (смотри полный свод знаний) и выводится из организма с мочой. Соответственно в организме задерживается натрий. Согласно исследованиям Н. И. Кочетыгова (1973) в первые сутки после тяжёлого Ожоги у больных, получивших по 430 мили-эквивалент Na+ выделялось с мочой в среднем за 1 суток по 35 мили-эквивалента после приёма 10—30 мили-эквивалент К+ у них выделялось с мочой за 1 суток до 100 мили-эквивалент К+.
Нарушение функции почек (почечная недостаточность) характерно для ожоговой болезни, особенно для ожогового шока. При крайне тяжёлом Ожоги развивается острая почечная недостаточность (смотри полный свод знаний). Снижается выделительная и концентрационная способность почек, наблюдается гипостенурия, инертный, монотонный тип диуреза (смотри полный свод знаний). Отмечается нарушение почечного кровообращения: в первый день после Ожоги оно снижается в 2—3 раза, в связи с чем до 50% от исходной величины снижается клубочковая фильтрация, увеличивается канальцевая реабсорбция. Увеличение фильтрационной фракции плазмы в сочетании с падением почечного кровотока является показателем спазма выносящих сосудов (отводящих артериол) клубочков почечных телец. Клубочки почечных телец находятся в состоянии застойной гиперемии и гипоксии, что приводит к повышению проницаемости клубочковой мембраны и поступлению в провизорную мочу белков, эритроцитов и гемоглобина. Усиление реабсорбции воды и ионов натрия возникает под влиянием антидиуретического гормона и альдостерона, секреция которых возрастает. Р. В. Недошивина (1965) показала, что одной из причин почечной недостаточности является аутоинтоксикация. У больных в более поздние периоды ожоговой болезни канальцевая реабсорбция отчётливо уменьшается, что приводит к увеличению диуреза.
Нарушения функции печени (печёночная недостаточность) наблюдаются уже в первые часы развития тяжёлого ожогового шока. При этом особенно страдают белковообразующая, протромбинобразующая и экскреторная функция (смотри полный свод знаний Печёночная недостаточность). Повышается реакция тимолового помутнения, снижается протромбиновое время до 60—75% , возрастает задержка красителя в крови при бромсульфолеиновой пробе. Нарушается антитоксическая функция печени (смотри полный свод знаний). В ней образуются некротические очаги, что приводит к повышению в крови активности аланин-аминотрансферазы и щелочной фосфатазы. Основной причиной поражения печени при Ожоги является резкое уменьшение её кровоснабжения.
В учении о патогенезе ожоговой болезни одной из первых была выдвинута токсическая теория, объясняющая развитие функциональный нарушений при Ожоги отравлением организма продуктами тканевого происхождения (смотри полный свод знаний Аутоинтоксикация). Эта теория основывается на данных о токсичности крови, лимфы, экстрактов из кожи и внутренних органов и жидкости пузырей обожжённых людей. Патогенетическое значение токсемии при Ожоги было показано на крысах-парабионтах (смотри полный свод знаний парабионты): при Ожоги у одного парабионта у интактного партнёра обнаруживались клинические, симптомы ожоговой болезни. Через 24 часа оба парабионта погибали при одних и тех же явлениях тяжёлой интоксикации.
Лоурент (1966), Р. В. Недошивина (1970) показали, что сыворотка обожжённых собак, кроликов, крыс и людей, взятая в период шока и введённая внутрибрюшинно мышам через 1 — 1½ часа после блокады ретикулоэндотелиальной системы, вызывает 100% гибель мышей в течение 12 часов после инъекции. Л.. Козловский с соавторами отмечали гибель мышей в течение 10—12 дней после внутрибрюшинного введения им водно-солевого экстракта, полученного из обожжённой кожи другого животного, вскоре после нанесения ему ожога.
Значение аутоинтоксикации в патогенезе ожоговой болезни не подлежит сомнению, но вопрос о природе ожоговых токсинов, их химический и физиологический характеристика остаются недостаточно изученными. В литературе идёт дискуссия об источниках токсических продуктов при Ожоги Предметом спора является вопрос о гистиогенном либо экзогенном и эндомикробном происхождении ожоговой токсемии. Наличие инфекционные осложнений не вызывает сомнений в том, что микробная токсемия возможна в различные периоды ожоговой болезни. Однако первичным источником токсинов являются обожжённые ткани, а затем в связи с повреждением клеточных барьеров и ослаблением функции иммунной системы слизистые оболочки кишечника, дыхательных путей и других органов. Данные, полученные Н. А. Федоровым и соавторами на безмикробных животных, убедительно доказывают тканевое происхождение ожоговых токсинов.
Новое направление в изучении ожоговой токсемии связано с исследованиями Н. А. Федорова (1955) в области неинфекционной иммунологии ожоговой болезни. Методом биологический тестирования по А. М. Безредке и Л. А. Зильберу было показано, что в поражённой коже и в крови обожжённых животных и человека появляются аутоантигены (смотри полный свод знаний), отсутствующие в здоровом организме. В последующем наличие ожоговых антигенов в крови и коже обожжённых было подтверждено многими учёными, использовавшими электрофоретические, иммуноэлектрофоретические и иммунохимические методы исследования.
П. Н. Косяковым установлено образование у ожоговых реконвалесцентов также противоожоговых аутоантител (смотри полный свод знаний), которые обусловливают положительную РСК с антигенами из обожжённых тканей человека и животных, независимо от их видовой и органной специфичности. Наибольший титр антител отмечается у лиц, выздоровевших после тяжёлых ожогов (III и IV степени); появляются они в крови на 30—40-й день после Ожоги ив последующем обнаруживаются в течение многих месяцев. В дальнейшем выяснилось, что сыворотка выздоравливающих животных и людей в период накопления комплементсвязывающих антител приобретает антитоксические свойства в отношении токсической сыворотки, взятой через 24 часа после Ожоги Так была выдвинута и подтверждена гипотеза об образовании в организме обожжённых в период реконвалесценции антител, обладающих защитным, то есть нейтрализующим, действием в отношении токсических продуктов, наводняющих организм после тяжёлой ожоговой травмы. Эти данные используют при лечении обожжённых.
Патологическая анатомия. Картина местных изменений при Ожоги определяется глубиной поражения тканей и видом повреждающего агента. При ожоге I степени наблюдается уплощение, вытягивание и набухание, а также базофилия и вакуолизация протоплазмы клеток зернистого слоя эпидермиса, иногда стёртость его границ. В дерме отмечается полнокровие, капиллярные стазы. Эти изменения ликвидируются через 3— 5 суток Поверхностные слои эпидермиса слущиваются.
Для ожога II степени характерно отслоение рогового слоя эпидермиса выпотевающей жидкостью, по составу близкой к плазме крови. Образуются интраэпидермальные пузыри, дном которых является базальный слой эпидермиса. Клетки его набухают, ядра плохо окрашиваются. Коллагеновые волокна сосочкового слоя разрыхлены, сосочки сглажены. Кровеносные сосуды в толще дермы расширены, отмечаются капиллярные стазы, кровоизлияния. Через сутки после травмы в жидкости пузыря появляются лейкоциты, наступает лейкоцитарная инфильтрация дермы, наиболее выраженная в сосочковом слое и вокруг эпителиальных придатков кожи. Острые воспалительные явления и отёк начинают уменьшаться с 3—4-го дня. К этому сроку появляются митозы в клетках мальпигиева слоя, а через 7—10 дней обожжённая поверхность покрывается молодым эпителием, вначале не имеющим рогового слоя.
Ожог IIIА степени обязательно протекает с явлениями гнойного воспаления и демаркации некротической ткани. Наступает отслоение всех слоёв эпидермиса. Дно образовавшегося дефекта представлено омертвевшими поверхностными слоями дермы. Её соединительнотканные волокна набухают, некоторые полностью утрачивают свою структуру. В кровеносных сосудах — явления стаза. Сохранившиеся глубокие слои дермы отёчны, отёк распространяется на подлежащую клетчатку. На границе омертвевших и жизнеспособных тканей через 1 суток начинает формироваться демаркационный вал, а через 2 недель— грануляции и начинается отторжение струпа. В это время из сохранившихся эпителиальных придатков кожи и остатков мальпигиева слоя эпидермиса происходит разрастание эпителия по грануляциям, за счёт чего заживают ожоги IIIА степени.
В зависимости от интенсивности и времени воздействия термического агента при ожогах IIIБ и IV степени наступает гибель тканей по типу сухого или влажного некроза (смотри полный свод знаний). При сухом некрозе разрушенный эпидермис остаётся на погибшей коже, коллагеновые волокна которой как бы склеиваются между собой. Эпителиальные придатки кожи разрушены, границы их клеток неразличимы. Сосуды заполнены бурой распавшейся кровью. Пролиферативные процессы под сухим струпом начинаются через 5—6 дней, его отторжение и формирование грануляций заканчивается через 3—5 недель Для влажного некроза характерно отслоение погибшего эпидермиса, разрыхление коллагеновых волокон при сохранении тинкториальных свойств, расширение и тромбоз кровеносных сосудов. Рано наступает лейкоцитарная инфильтрация и гнойное расплавление омертвевших тканей. Коллагеновые волокна кажутся сохранившимися, но не воспринимают кислые краски. Сосуды в участках поражения неразличимы, а в окружности — расширены, иногда тромбированы. Позднее омертвевшая кожа превращается в сухой струп. При ожогах IV степени сроки отторжения омертвевших тканей увеличиваются, достигая при поражении сухожилий и костей многих месяцев; характерен феномен облигатного вторичного углубления. Он заключается в развитии нескольких последовательно возникающих зон некроза (вторичный некроз) с образованием двойного демаркационного вала.
После отторжения погибших тканей образуется гранулирующая поверхность, заживление которой происходит рубцовым стяжением и краевой эпителизацией.
Общие изменения при ожоговой болезни весьма разнообразны. Во всех органах и тканях уже в первые часы после травмы отмечаются нарушения микроциркуляции, проявляющиеся резким расширением капилляров, набуханием эндотелиоцитов, появлением в их цитоплазме пиноцитозных пузырьков, расширением межэндотелиальных пор, очаговой деструкцией базальной мембраны, отёком, расширением перикапиллярных пространств.
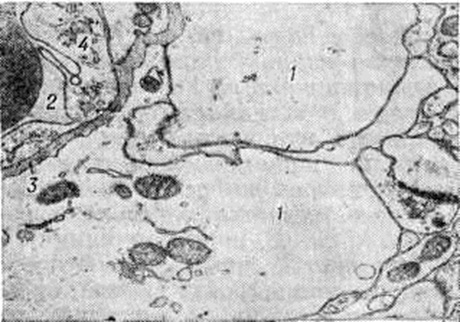
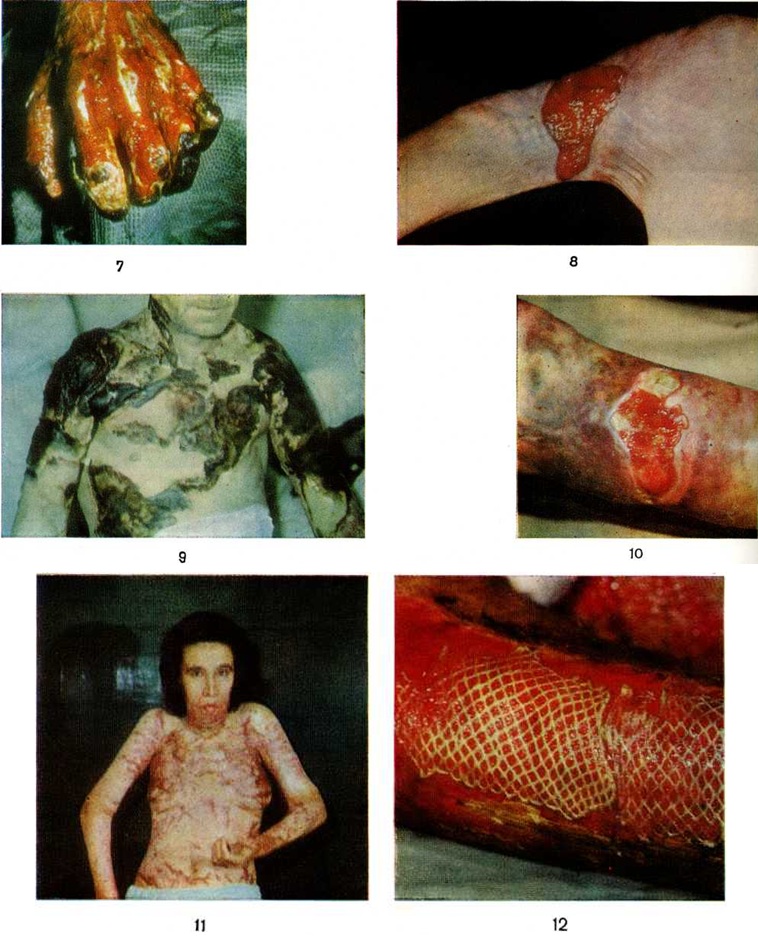
В различных отделах центральной и периферической нервной системы нарушения микроциркуляции наиболее выражены в периоде ожогового шока, когда наблюдаются стазы, плазморрагии, периваскулярные кровоизлияния, перикапиллярный отёк, отёк и набухание отростков астроцитов (рисунок 2). Отмечается также расхождение мембран синапсов и нарушение межнейрональных синаптических контактов. В периодах острой ожоговой токсемии и септикотоксемии развиваются выраженные дистрофические и некробиотические изменения нервных клеток. Нередки явления валлеровского перерождения (смотри полный свод знаний Валлера перерождение) и очаговая демиелинизация, а при ожоговом истощении — распад и фрагментация миелиновых нервных волокон.
Со стороны эндокринных органов при ожоговом шоке в первые часы отмечаются изменения нейросекреторных клеток гипоталамуса, питуицитов нейрогипофиза, медуллоцитов надпочечников, сопровождающиеся усиленной продукцией и выделением гормонов. Затем наступают дистрофические изменения этих клеток. В более поздние периоды развивается гипертрофия клеток гипоталамуса, аденогипофиза, адренокортикоцитов пучковой и сетчатой зон коры надпочечников. При ожоговом истощении в этих органах начинают преобладать клетки с выраженными дистрофическими и атрофическими изменениями. Аналогична динамика изменений других эндокринных органов.
В кардиомиоцитах в периоде ожогового шока наблюдаются набухание и деструкция митохондрий, очаговое разрушение миофибрилл, появление в цитоплазме большого количества лизосом, миелиновых структур и аутофагосом, обеднение клеток гликогеном и накопление в них липидов. Позднее, в период септикотоксемии в миокарде на фоне его дистрофии изредка возникают эмболические абсцессы и очаги некроза (цветной рисунок 2).
В печени, наряду с нарастающей фагоцитарной активностью звездчатых эндотелиоцитов (купферовских клеток), в периоде ожогового шока отмечается обеднение гепатоцитов гликогеном, их пылевидное ожирение, деструкция органелл. Иногда в центральных отделах долек встречаются мелкие очаги некроза. В более поздние сроки нередки явления серозного гепатита.
В почках в периоде шока отмечают набухание и частичное отторжение нефротелия капсул и подоцитов клубочков, деструкцию клеточных органелл и базальной мембраны капилляров клубочков, расширение межэндотелиальных пор последних. В извитых канальцах наблюдается дистрофия и очаговая деструкция эпителия, напоминающая картину некротического нефроза. В строме мозгового вещества нередок межуточный отёк. В корковом веществе почки в первые сутки отмечается отчётливое полнокровие юкстагломерулярных зон, на 2—3-и суток сменяющееся шунтированием крови через сосуды и капилляры мозгового вещества и ишемией коркового вещества. Позднее может развиться восходящий межуточный нефрит, изредка гломерулонефрит. При ожоговом истощении возникают очаговые воспалительные, дистрофические и склеротические изменения в почечной ткани.
 |

|  |
Рис. 4. | ||
Со стороны кроветворных органов и крови в периоде шока наблюдается угнетение миелопоэза, лимфопоэза, явления плазмоцитолиза и полнокровия лимфатических, узлов и селезёнки; в последней усилена поглотительная функция клеток ретикулоэндотелиальной системы и макрофагов, эритрофагия, блокада клеток ретикулоэндотелиальной системы дериватами гемоглобина и другими частицами. В периодах токсемии и септикотоксемии наступает гиперплазия лимфатических, узлов, пролиферация клеток лимфоидного и плазмоцитарного ряда. Электронно-микроскопические и авторадиографические исследования свидетельствуют о функциональный неполноценности лейкоцитов, макрофагов, плазматических клеток, деструкции их органелл, проявляющейся в незавершённом фагоцитозе и нарушении продукции глобулинов. При ожоговом истощении к этому присоединяются явления атрофии и очагового склероза иммунокомпетентных органов.
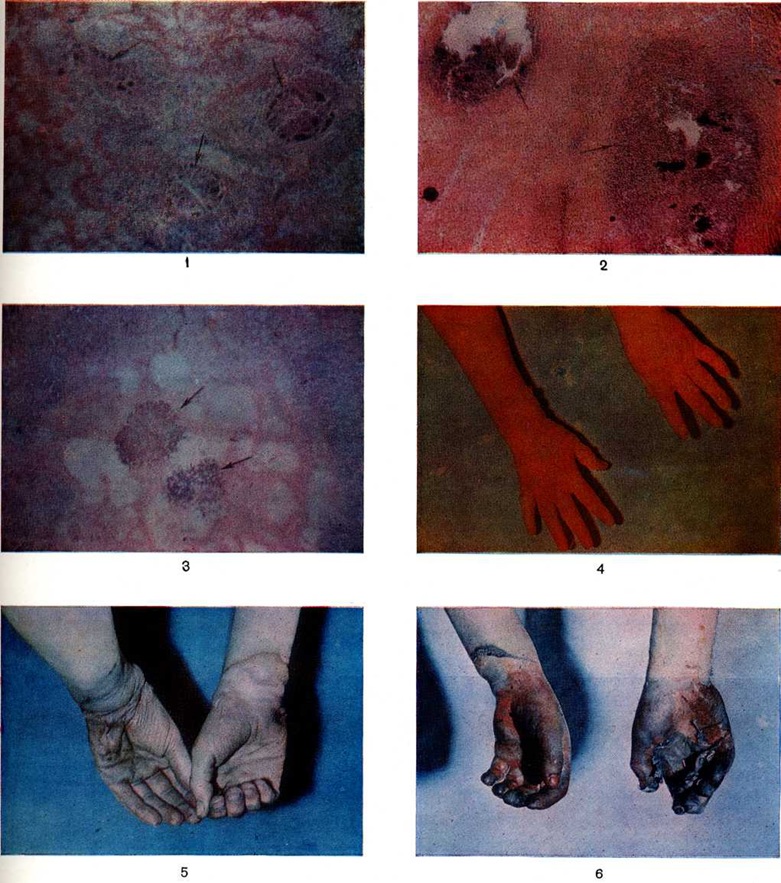
В различных отделах желудочно-кишечные тракта, преимущественно в желудке и двенадцатиперстной кишке, иногда возникают множественные эрозии и острые язвы слизистой оболочки (рисунок 3). В основе их лежат нарушения микроциркуляции, тромботические процессы, кровоизлияния в слизистую оболочку, септические эмболии (рисунок 4). Чаще эрозивно-язвенные поражения развиваются в период септикотоксемии и особенно при явлениях ожогового истощения.
В период септикотоксемии часто развиваются пневмонии, иногда как осложнение Ожоги дыхательных путей. В поздние периоды типичны бронхогенно-гематогенные диффузные воспалительные процессы (цветной рисунок 1).
При развитии сепсиса (чаще всего стафилококкового или синегнойного происхождения), обычно протекающего по типу септикопиемии, метастатические абсцессы локализуются преимущественно в лёгких, почках, миокарде. Иногда встречается грибковый (кандидамикозный и аспергиллезный) сепсис с некротическими очагами в органах (цветной рисунок 3).
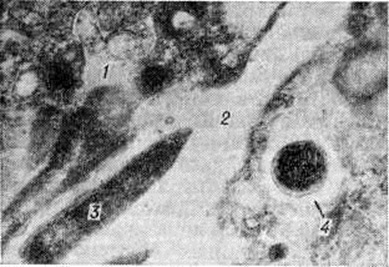
Своеобразной формой ожогового сепсиса является эндотоксинемия, обусловленная дополнительной инвазией грамотрицательной микрофлоры через лёгкие, кишечник и так далее, в связи с деструкцией (на ультраструктурном уровне) аэрогематического, энтероцитарного (рисунок 5) и других гистогематических барьеров.
Для ожогового истощения характерны резко выраженные дистрофические изменения органов и тканей, сопровождающиеся их атрофией и склерозом. На фоне этих изменений развиваются воспалительные (преимущественно гнойные) процессы.
Клиническая картина. Местные изменения при Ожоги в начальном периоде клинически проявляются как серозное или серозно-геморрагическое воспаление — ожоговый дерматит, исход которого зависит от площади и глубины поражения и характера поражающего фактора. При ожоге I степени наблюдаются разлитая краснота и небольшая припухлость, появляющиеся через несколько секунд после Ожоги пламенем, кипятком, паром или через несколько часов при действии солнечных лучей (смотри полный свод знаний Дерматиты, дерматит солнечный). Отмечаются сильные жгучие боли в поражённом участке. Через несколько часов, чаще в течение 3—5 дней, эти явления проходят, повреждённый эпидермис слущивается и на месте Ожоги иногда остаётся небольшая пигментация.
При ожоге II степени краснота, припухлость и боли выражены значительнее, чем при ожоге I степени. Пузыри образуются сразу или через некоторое время после Ожоги (цветной рисунок 4,5). Содержимое пузырей сначала представляет собой прозрачную жидкость, которая затем быстро мутнеет вследствие свёртывания белка и появления клеточных элементов. Через 7—10 дней Ожоги заживает без рубцов, краснота и пигментация могут сохраняться несколько недель.
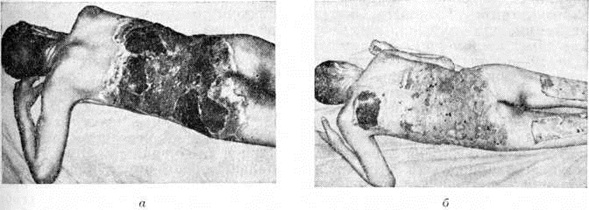
Ожог III степени в целом характеризуется образованием струпа (цветной рисунок 6). При сухом некрозе кожа сухая, плотная, бурого или чёрного цвета, нечувствительна к прикосновению, с завитками сползшего и обгоревшего эпидермиса. При влажном некрозе, возникающем чаще при действии кипятка, пара (обваривание), кожа желтовато-серого цвета, отёчна, иногда покрыта пузырями. Рыхлая клетчатка в зоне Ожоги и по периферии его резко отёчна. В дальнейшем наступает демаркация омертвевших тканей, сопровождающаяся, как правило, инфекцией и нагноением. При ожоге IIIА степени можно рассчитывать на самостоятельную краевую и островковую эпителизацию (цветной рисунок 7, 8).
При ожоге IV степени проявления некротических изменений тканей более выражены, чем при ожоге III степени, нередко наблюдается обугливание тканей (цветной рисунок 9).
Помимо глубины, то есть степени Ожоги, большая роль в развитии ожоговой болезни принадлежит величине площади поражения. Площадь Ожоги ориентировочно можно измерить ладонью, учитывая, что ладонь взрослого человека приблизительно равна 1% поверхности его тела. Уоллес (A. Wallace, 1951), исходя из того, что площадь отдельных частей тела взрослого человека равна или кратна 9% общей поверхности тела, предложил так называемый правило девяток, согласно которому поверхность головы и шеи составляет около 9%, верхней конечности — 9%, нижней конечности — 18% , задней поверхности туловища — 18% , передней поверхности туловища — 18%, промежности— 1% от общей поверхности тела. В условиях работы ожоговых стационаров проводится графическое заполнение скиц (схем) Г. Д. Вилявина или В. А. Долинина. По заполненным таблицам можно подсчитать общую площадь Опухоли, а также площадь каждой степени поражения в отдельности.
Поражения органов дыхания обычно наблюдаются при глубоких Ожоги пламенем лица, шеи и груди. При этом на слизистую оболочку зева, глотки и гортани воздействует термический агент, а на трахею, бронхи и альвеолы — продукты горения. У пострадавших наблюдаются затруднение дыхания, осиплость голоса, иногда механическая асфиксия, при осмотре обнаруживаются цианоз губ, наличие опалённых волос в носу, отёк, гиперемия и белые пятна омертвения на слизистых оболочках губ, языка, твёрдого и мягкого неба, задней стенки глотки; в последующем часто развивается пневмония. Поражение органов дыхания по влиянию на состояние пострадавшего расценивается эквивалентно увеличению площади глубокого Ожоги на 10—15% поверхности тела.
Тяжесть Ожоги, обусловливающая ту или иную степень развития ожоговой болезни, определяется глубиной и площадью поражения. Показателем тяжести Ожоги, учитывающим и глубину и площадь поражения, может служить индекс Франка, который выводится исходя из того, что 1% площади глубокого Ожоги условно приравнивается к 3 ед., 1% площади поверхностного Ожоги — к 1 единиц; наличие поражения дыхательных путей приравнивается к 30—45 единиц. При этом поражения до 30 единиц. относят к лёгким, от 31 до 60 единиц — к поражениям средней тяжести, от 61 до 90 единиц — к тяжёлым, свыше 90 единиц — к крайне тяжёлым. Индекс Франка может служить и прогностическим индексом (смотри полный свод знаний далее Прогноз).
Общие клинические, проявления Ожоги составляют картину ожоговой болезни, в течении которой выделяют четыре периода.
Ожоговый шок, являющийся разновидностью травматического шока (смотри полный свод знаний Шок), у пострадавших молодого и среднего возраста обычно развивается при ожогах II — IV степени на площади более 15—16% поверхности тела.
Для эректильной фазы ожогового шока характерны общее возбуждение, повышение АД, учащение дыхания и пульса. Однако эта фаза не всегда отчётливо выражена.
Вслед за эректильной, обычно спустя 2—6 часов, развивается торпидная фаза шока. Своевременная адекватная терапия может иногда предотвратить её возникновение. Дополнительная травматизация обожжённых, запоздалая медпомощь способствуют развитию и более тяжёлому течению торпидной фазы. В торпидной фазе на первый план выступают явления торможения.
Некоторые исследователи выделяют в течении шока периоды компенсации, декомпенсации и стабилизации. Явления компенсации они связывают с выбросом в кровь (в ответ на термическую травму) больших количеств катехоламинов, в результате чего наступает спазм периферических сосудов и на время обеспечивается необходимый уровень кровоснабжения сердца и головного мозга. Развивающийся вслед за спазмом паралич периферических сосудов лежит в основе явлений периода декомпенсации. Период стабилизации характеризуется купированием расстройств гемодинамики.
Тяжесть клинические, проявлений ожогового шока зависит от площади и глубины термического поражения, реактивности и возраста пострадавшего, своевременности и адекватности противошоковой терапии. Для суждения о тяжести ожогового шока прежде всего необходимо определить глубину и площадь поражения. По степени тяжести большинство врачей выделяют лёгкий, тяжёлый и крайне тяжёлый ожоговый шок.
Лёгкий шок развивается при Ожоги общей площадью не более 20% поверхности тела, в том числе глубоких не более 10% (индекс Франка до 30 ед.). Больные чаще спокойны, иногда возбуждены, эйфоричны. Отмечаются озноб, бледность, жажда, мышечная дрожь, гусиная кожа, изредка тошнота и рвота. Дыхание обычно не учащено, пульс до 100—110 ударов в 1 минут, артериальное давление не снижено, центральное и периферическое венозное давление устойчиво. Гемоконцентрация незначительная (гемоглобина не более 150 грамм/литров, количество эритроцитов до 5 миллионов в 1 микролитров крови, гематокрит до 45—55%). ОЦК снижен до 10%. Нарушение электролитного баланса, как правило, незначительно, функция почек нарушена умеренно, почасовой диурез снижен не более чем до 30 миллилитров/час.
Тяжёлый шок наблюдается при Ожоги более 20% поверхности тела. Состояние тяжёлое, нередко отмечается возбуждение, сменяющееся заторможенностью. Сознание обычно сохранено. Беспокоят озноб, боли в области Ожоги, жажда, у некоторых больных отмечается тошнота и рвота. Кожные покровы необожжённых участков бледные, сухие, холодные на ощупь; температура тела чаще снижена на 1,5—2°. Дыхание учащено, пульс 120—130 ударов в 1 минут, артериальное давление понижено умеренно. Выражена гемоконцентрация (количество гемоглобина 160—220 грамм/литров, гематокрит 55—65% , количество эритроцитов 5,5—6,5 миллионов в 1 микролитров крови); ОЦК снижен на 10—30% . Отмечаются гиперкалиемия (смотри полный свод знаний) и гипонатриемия (смотри полный свод знаний). Часто наблюдаются олигурия (смотри полный свод знаний), гематурия (смотри полный свод знаний), альбуминурия (смотри полный свод знаний Протеинурия), нередко на 2—3-и суток повышается остаточный азот крови (36—71 милимоль/литров) и удельный вес (относительная плотность) мочи (1,018— 1,050).
Крайне тяжёлый шок возникает при Ожоги на площади свыше 60% поверхности тела, в том числе глубоких свыше 40% (индекс Франка свыше 90 ед.). Он характеризуется резким нарушением функций всех систем организма. Состояние больных крайне тяжёлое, сознание нередко спутано. Наблюдается мучительная жажда — больные выпивают до 4—5 литров жидкости в сутки, после чего может возникнуть неукротимая рвота. Кожные покровы бледные, с мраморным оттенком, температура тела значительно понижена. Дыхание частое, выражены одышка, цианоз слизистых оболочек. Пульс нитевидный, иногда не сосчитывается; артериальное давление ниже 100 миллиметров рт. ст.; венозная гипотензия возникает с первых часов. Характерна резкая гемоконцентрация (количество гемоглобина 200—240 грамм/литров, гематокрит 60—70%, количество эритроцитов до 7—7,5 миллионов в 1 микролитров крови); объем циркулирующей крови снижен на 20—40%.
Нарушения кислотно-щелочного равновесия проявляются резким ацидозом и значительным дефицитом оснований. Гиперкалиемия, гипонатриемия удерживаются на протяжении всего периода шока. Часто отмечается анурия, реже олигурия. При наличии мочи постоянно определяются макрогематурия, альбуминурия, гемоглобинурия (смотри полный свод знаний) и уробилинурия (смотри полный свод знаний). С первых часов повышены количество остаточного азота крови (36—100 милимоль/литров), удельный вес мочи (1,050 и выше). Нередок парез желудочно-кишечного тракта.
Ожоговый шок продолжается от 2 до 48, в редких случаях до 72 часов, после чего при благоприятном исходе начинает восстанавливаться периферическое кровообращение и микроциркуляция, повышается температура тела, нормализуется диурез. В этот период начинают проявляться признаки второй стадии ожоговой болезни — острой ожоговой токсемии.
Ожоговая токсемия развивается как в результате интоксикации организма продуктами распада белков, промежуточными продуктами обмена, токсическими веществами, всасывающимися из обожжённых тканей и обладающими антигенными свойствами, так и вследствие воздействия токсинов микрофлоры, обсеменяющей ожоговую поверхность. Проявления и выраженность токсемии при глубоком Ожоги в большой степени зависят от характера некроза. При влажном некрозе быстрее наступает отторжение мёртвых тканей и этот период оказывается менее продолжительным, но более тяжёлым. При сухом некрозе отторжение протекает дольше, но этот период больные переносят легче.
Кардинальным симптомом токсемии в отличие от шока является повышение температуры тела в пределах 38—39° без выраженных утренних ремиссий. Температура тела 39— 40° и выше свидетельствует о тяжёлом течении болезни и неблагоприятном прогнозе. Кроме гипертермии наблюдаются возбуждение, бред, бессонница или сонливость, иногда мышечные подёргивания и судороги, апатия, в отдельных случаях развивается сопорозное или коматозное состояние. Со стороны сердечно-сосудистой системы могут отмечаться явления токсического миокардита (смотри полный свод знаний), проявляющиеся тахикардией и тахиаритмией, глухостью сердечных тонов, артериальной гипотензией, бледностью кожных покровов и цианозом слизистых оболочек, снижением сократительной способности миокарда. Застойные явления в лёгких, нарушения кровообращения в малом круге, уменьшение проходимости мелких и средних бронхов, имевшие место при шоке, ведут в период токсемии к дальнейшим расстройствам дыхания: появляются микроателектазы, очаги пневмонии и отёк лёгких (смотри полный свод знаний). Нарушения со стороны органов пищеварения проявляются отсутствием аппетита, тошнотой, повторной рвотой, парезом кишечника или токсическими поносами. Наблюдается жажда, язык сухой. Иногда отмечается желтушность склер и кожи. Часто в этой стадии обнаруживается транзиторная бактериемия, однако не свидетельствующая ещё о сепсисе.
В период токсемии прекращается плазмопотеря, при нормализации ОЦК гемоконцентрация на 3—5-е суток после травмы сменяется анемией, падает гематокрит, снижается объем циркулирующей плазмы, нарастает лейкоцитоз и сдвиг лейкоцитарной формулы влево. Характерными являются высокая протеолитическая активность сыворотки крови, выраженные катаболические реакции — отрицательный азотистый баланс, нарушение аминограммы крови, гипопротеинемия, резкое уменьшение альбумин-глобулинового коэффициента (смотри полный свод знаний). Сохраняются нарушения водно-электролитного равновесия, олигурия, сопровождавшая ожоговый шок, сменяется полиурией, обнаруживается гипокалиемия.
Ожоговая токсемия держится в среднем 10—15 дней и постепенно переходит в септикотоксемию.
Ожоговая септикотоксемия развивается обычно у больных с глубокими Ожоги, превышающими 5—7% поверхности тела, или с распространёнными поверхностными Ожоги Начало её связано с нагноением, которое наступает обычно на 12—15-е суток после Ожоги В дальнейшем проявления септикотоксемии связаны со значительной потерей белка через раны, всасыванием продуктов распада, а также с характером и количеством микрофлоры, гнездящейся в поражённых тканях. Длится этот период до заживления или оперативного восстановления кожного покрова. Временное закрытие дефектов кожи алло или ксенотрансплантатами облегчает течение, но не купирует септикотоксемию.
Клинически септикотоксемия характеризуется гнойно-резорбтивной лихорадкой (смотри полный свод знаний), которая может быть постоянной, ремиттирующей, реже гектической, бессонницей, вялостью, иногда бредом. Сохраняются тахикардия, явления токсического миокардита, нарушения микроциркуляции и тканевого дыхания. Углубляются алиментарные расстройства, связанные со снижением аппетита (вплоть до анорексии), нарушениями секреторной, кислотообразующей, ферментно-выделительной и всасывающей функций желудочно-кишечного тракта, снижением функций печени и поджелудочной железы. Стойко держится вторичная анемия, связанная с угнетением эритропоэза, гемолизом эритроцитов, кровопотерей во время перевязок и операций. Сохраняются высокий протеолиз, катаболические реакции со значительным выбросом катехоламинов, отрицательным азотистым балансом, выраженными гипо и диспротеинемией, низким альбумин-глобулиновым коэффициентом; нередко развивается бактериемия, переходящая в сепсис. По данным Артурсона (G. Агturson) с соавторами (1978), расход энергии достигает 50—60 ккал/кг веса (массы) тела. Все это приводит к резкому снижению веса тела больных.
По мере отторжения некротизированных тканей и развития грануляций течение ожоговой болезни приобретает подострый характер с заметным улучшением клинические, состояния больных.
При менее благоприятном течении может развиться ожоговое истощение, аналогичное травматическому истощению (смотри полный свод знаний). Оно обычно наблюдается при глубоких Ожоги не менее 15—20% поверхности тела, но в случаях неполноценного лечения может развиться и при меньших по площади глубоких Ожоги При ожоговом истощении вес тела больных снижается на 10—20%, а при крайних степенях — на 25—30%. У больных появляется общая заторможенность, образуются пролежни (смотри полный свод знаний); со стороны крови отмечается резкая анемия, гипопротеинемия; угнетаются репаративные процессы в ранах, грануляции становятся бледными, дряблыми, легко кровоточат.
В течении ожоговой болезни могут наблюдаться психические расстройства. Для всех психотических состояний при Ожоги характерны острое начало и параллелизм между течением психических нарушений и соматических проявлений ожоговой болезни. Эти расстройства относят к группе симптоматических, соматогенных психозов. Возникновение их обусловлено главным образом стрессовой реакцией, токсемией, инфекцией и развитием осложнений со стороны внутренних органов.
Наиболее часто психические расстройства проявляются в виде двигательного возбуждения и состояния адинамической астении (смотри полный свод знаний Астенический синдром). Сон нарушен, характерны кошмарные сновидения, содержание которых отражает ситуацию получения Ожоги Астенические расстройства редуцируются в период реконвалесценции медленно, иногда сохраняясь на протяжении 1—1½ лет. Им могут сопутствовать навязчивые опасения огня (больные избегают зажигать огонь, не могут смотреть на него). На фоне выраженной астении могут возникнуть реакции экзогенного типа, чаще в форме делирия (смотри полный свод знаний Делириозный синдром), онирического состояния, реже оглушения или аменции (смотри полный свод знаний Аментивный синдром). Появление аментивных расстройств свидетельствует о тяжести состояния и прогностически неблагоприятно. Продолжительность психозов — от одних суток до одной недели, редко дольше.
В отдалённом периоде (через 3—5 лет после Ожоги) преобладают астенические, истерические состояния (смотри полный свод знаний Психопатии). После Ожоги, вызвавших обезображивание, у лиц молодого и среднего возраста нередко возникают протрагированные субдепрессивные состояния (смотри полный свод знаний Депрессивные синдромы), сопровождающиеся своего рода аутизацией (больные предпочитают одиночество, избегают общения, посещений общественных и людных мест).
Период реконвалесценции начинается после ликвидации острых проявлений ожоговой болезни и её осложнений. В этом периоде происходит полное или почти полное заживление Ожоги, а также восстановление способности пациента к передвижению и элементарному самообслуживанию. Однако ещё могут продолжаться метаболические нарушения (диспротеинемия, иногда гипопротеинемия, анемия); изменения со стороны сердечно-сосудистой системы (тахикардия, гипотония), органов дыхания (одышка при физических нагрузках, уменьшение жизненной ёмкости лёгких), желудочно-кишечные тракта (повышение или, наоборот, снижение аппетита), почек (нарушение концентрационной способности); формируются рубцы; у больных с психическими нарушениями наблюдается стойкая астения в сочетании с явлениями психоорганического синдрома (смотри полный свод знаний). Эти нарушения могут быть выражены в различной степени и в разнообразных сочетаниях, продолжительность их определяется как тяжестью ожоговой болезни, так и полноценностью её лечения.
Особенности течения ожоговой болезни у лиц пожилого и старческого возраста связаны в первую очередь с частым наличием у них различных заболеваний (сахарный диабет, ишемическая болезнь сердца, атеросклероз, гипертоническая болезнь, сердечно-лёгочная недостаточность и другие) и снижением адаптационных возможностей организма. Эти обстоятельства обусловливают более частое развитие тяжёлого ожогового шока (может возникать у этих больных при ожогах II — IV степени на площади 8—12% поверхности тела), более тяжёлое течение токсемии и септикотоксемии, большее число серьёзных осложнений при меньших по тяжести ожоговых поражениях, чем у лиц среднего возраста. При ожоговом шоке у пожилых больных часто отмечается быстрое развитие декомпенсации, чаще возникают показания к проведению инфузионной терапии во время эвакуации в лечебный учреждение.
 |
|  |
Рис. 18. | ||
Осложнения. В ряде случаев можно лишь условно разграничить нарушения, являющиеся проявлением ожоговой болезни, и её осложнения.
В разные сроки ожоговой болезни, чаще в периоды токсемии и септикотоксемии, может развиться очаговая, крупозная или долевая пневмония (смотри полный свод знаний). В первые дни это осложнение обычно связано с поражением органов дыхания продуктами горения. Физикальная диагностика пневмоний часто затруднена наличием Ожоги в области грудной клетки, поэтому особое значение приобретает рентгенологическое обследование. Изредка может наблюдаться инфаркт миокарда (смотри полный свод знаний), а в периоде септикотоксемии — перикардит (смотри полный свод знаний).
Многообразны осложнения со стороны органов брюшной полости. Часто возникают острые язвы желудочно-кишечные тракта (смотри полный свод знаний Язвенная болезнь), нередко сопровождающиеся кровотечением или прободением (язвы Курлинга). Иногда развивается бескаменный язвенный или гангренозный холецистит (смотри полный свод знаний). Возможны и другие осложнения (тромбоз сосудов брюшной полости, острый панкреатит, острый аппендицит, острая кишечная непроходимость). Диагностика острого живота у обожжённых нередко затруднена, так как симптоматика осложняющего процесса может маскироваться проявлениями самой ожоговой болезни (парез кишечника, капилляротоксикоз и другие). В этих случаях гастроскопия (смотри полный свод знаний) и колоноскопия (смотри полный свод знаний) помогают уточнить диагноз.
При выраженной ожоговой интоксикации может развиться печёночная недостаточность, токсический или сывороточный гепатит с преобладанием безжелтушных форм (смотри полный свод знаний Гепатит,, Гепатит вирусный). При этом наблюдается повышенная кровоточивость грануляций, билирубинемия, иногда ахолия кала.
В поздние сроки после Ожоги возможно развитие нефрита, пиелита, пиелонефрита (смотри полный свод знаний), а при ожоговом истощении, которое само является осложнением периода ожоговой септикотоксемии, возможно образование мочевых камней (смотри полный свод знаний Почечнокаменная болезнь), развитие моно и полиневритов. К наиболее тяжёлым осложнениям ожоговой болезни относится сепсис (смотри полный свод знаний).
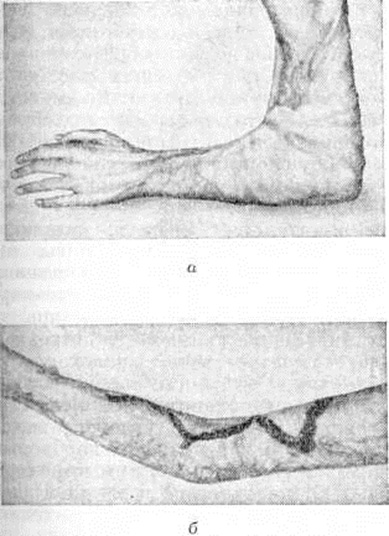
К осложнениям местного характера в области термического поражения относятся фурункулёз, флегмоны, гнойные артриты, а также гангрена конечности при циркулярных Ожоги. Ожоги ушных раковин III степени нередко осложняются развитием хондритов. Последние могут быть также следствием образования пролежней в области ушных раковин при тяжёлом состоянии пострадавшего. При глубоких Ожоги свода черепа с поражением костей возможно развитие эпи и субдуральных абсцессов, часто протекающих бессимптомно, и менингита. Неполное восстановление утраченного в результате глубоких Ожоги кожного покрова и подлежащих тканей приводит к развитию ожоговых деформаций — контрактур (смотри полный свод знаний), подвывихов и вывихов (смотри полный свод знаний Вывихи), анкилозов (смотри полный свод знаний), а также длительно текущих трофических язв (смотри полный свод знаний). Наиболее часто возникают контрактуры (цветной рисунок 10—11).
Диагноз распространённости и глубины местных поражений, а также периодов ожоговой болезни основывается на характерных клинические, признаках. Измерение площади Ожоги, определение индекса Франка дают первые ориентиры для характеристики тяжести ожоговой болезни.
Среди богатой симптоматики ожогового шока должна обратить на себя внимание тенденция к понижению температуры тела, так как её последующее повышение чаще всего будет указывать на наступление периода токсемии. О наступлении периода септикотоксемии будет свидетельствовать развитие нагноительного процесса в ране.
Особое значение приобретает ранняя диагностика термического поражения органов дыхания. Такое поражение необходимо заподозрить в случаях, когда травма произошла в закрытом помещении или в полузамкнутом пространстве (в доме, подвале, горных выработках, в транспортном средстве), если Ожоги вызван паром, пламенем; если горела одежда; если есть Ожоги груди, шеи, лица. Диагноз подтверждается наличием характерных клинические, симптомов. В сомнительных случаях окончательный диагноз устанавливается при ларингоскопии и бронхоскопии.
При рентгенографии поражённых костей могут выявляться остеопороз (смотри полный свод знаний), обусловленный нарушениями белкового и минерального обмена и длительным обездвиживанием, и остеонекроз (смотри полный свод знаний), наступающий первично в момент травмы, или вторично, при распространении на кость гнойно-деструктивного процесса.
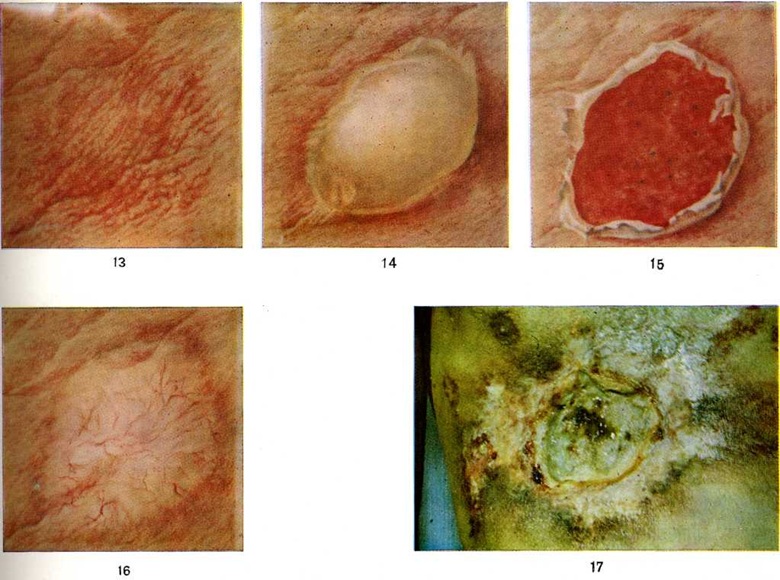
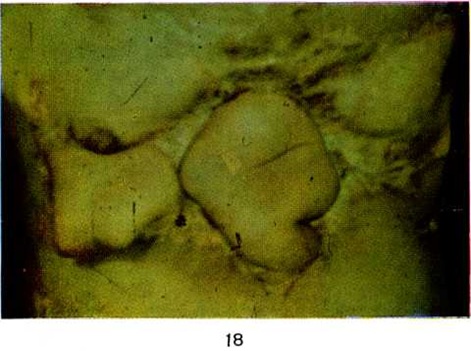
Остеопороз, вначале пятнистый, а затем диффузный, обнаруживается через 3—5 недель сначала в зоне ожоговых ран, а позднее и в отдельных симметричных участках скелета. При этом костный рисунок метафизов исчезает, корковое вещество становится менее плотным. При ожоговом истощении развивается системный остеопороз, иногда осложняющийся патологический переломами (рисунок 6). Эти изменения ликвидируются через 10— 12 месяцев после выздоровления, и лишь при развитии контрактур суставов остаются на многие годы.
Первичный остеонекроз выявляется на рентгенограммах через 3— 5 недель после Ожоги Между омертвевшей и жизнеспособной костью появляются краевые узуры коркового вещества, на фоне остеопороза погибшие фрагменты кости сохраняют чёткие контуры и обычную структуру. Позднее они отделяются сплошной полосой просветления (рисунок 7).
 |
|  |
Рис. 6. | ||
 |
|  |
Рис. 7. | ||
После отторжения или удаления секвестров и оперативного восстановления кожного покрова наступает репарация костных дефектов: через 4 месяцев формируется корковое вещество, а спустя 8—12 месяцев— костномозговой канал. Губчатое вещество не регенерирует.
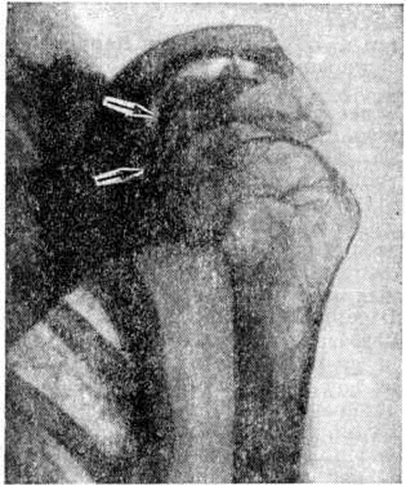
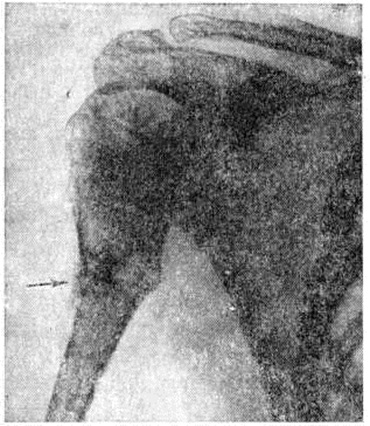
Вторичный остеонекроз обычно наблюдается при гибели мягких тканей над участком кости и проявляется деструкцией коркового вещества и остеопорозом эпифизов. При гнойных артритах, осложнивших Ожоги, часты вывихи и подвывихи. Если удаётся сохранить конечность, развиваются деформирующие артрозы или анкилозы. Иногда наступает обызвествление или окостенение параартикулярных тканей (рисунок 8).
Лечение. Первая помощь при Ожоги на месте происшествия состоит в мероприятиях по быстрейшему прекращению действия термического агента. При этом важны чёткие и быстрые действия как самого пострадавшего, так и оказывающих ему помощь окружающих. Воспламенившуюся одежду или горящие на теле вещества необходимо быстро погасить, прекратив доступ воздуха к горящему участку (закрыть плотной тканью, одеялом; присыпать землёй или песком; лечь на землю так, чтобы прижать к ней горящую поверхность). Нельзя сбивать пламя незащищёнными руками, бежать в горящей одежде, так как при этом горение усиливается. Чтобы сократить длительность тканевой гипертермии и уменьшить глубину повреждения тканей крайне желательно быстро охладить участок поражения доступными средствами (погружение в холодную воду, снег).
На обожжённую часть тела накладывают сухую асептическую повязку. При обширных Ожоги пострадавшего укутывают стерильной простыней, чистой тканью, бельём, защищают от охлаждения и бережно перевозят в стационар.
Лечение ожогового шока должно носить превентивный характер, поэтому на месте происшествия и в пути следования (в машине скорой помощи) должны вводиться анальгетики (промедол, анальгин), антигистаминные (димедрол, дипразин, пипольфен), сердечно-сосудистые средства и другие Во время длительной транспортировки вводят внутривенно кровезаменители гемодинамического действия (полиглюкин, реополиглюкин и другие)Лечение выраженного двигательного возбуждения заключается в парентеральном введении нозинана, галоперидола, седуксена.
В стационаре противошоковая терапия проводится по определённой схеме, предусматривающей обеспечение больному психоэмоционального покоя, коррекцию нарушений кровообращения, профилактику и лечение нарушений кислотно-щелочного равновесия и выделительной функции почек, борьбу с нарушениями обмена веществ, эндотоксемией и другими проявлениями ожоговой болезни.
Основу лечения ожогового шока составляет инфузионно-трансфузионная терапия, при которой используют препараты крови (нативная и сухая плазма, альбумин, протеин), кровезаменители (полиглюкин, реополиглюкин, гемодез, полидез и другие); кристаллоидные препараты (р-р Рингера, лактасол, изотонический раствор хлорида натрия, 3—5% раствор гидрокарбоната натрия), бессолевые растворы (0,1% раствор новокаина, 10—40% раствор глюкозы с инсулином), осмотические диуретики (маннитол, мочевина и другие). В течение первых суток взрослым при лёгком ожоговом шоке вводят 1—2 л коллоидных, кристаллоидных и прочих трансфузионных сред при соотношении 1 : 1 : 1, при тяжёлом и крайне тяжёлом шоке — 3—6 л при соотношении сред 2:1 : 1. При этом не менее половины коллоидных препаратов должны составлять белковые препараты крови. В первые 8 часов вводят половину расчётного количества жидкости. На 2-е и 3-и суток количество вводимых жидкостей уменьшают на 1/3. Кровь переливают при глубоких Ожоги на площади не менее 10—15% поверхности тела, обычно через 2—3 суток после Ожоги
Для определения диуреза в мочевой пузырь вводят постоянный катетер. Критериями адекватности трансфузионной терапии является поддержание центрального венозного давления в пределах 70—150 миллилитров водного столба, почасового диуреза — 1½ — 2 литров/час, гематокритного числа 8—42%.
Медикаментозная терапия шока включает анальгетики (промедол, анальгин), антигистаминные средства (дипразин, пипольфен, супрастин, димедрол), аналептики (кордиамин, бемегрид), кортикостероиды (гидрокортизон, преднизолон), сердечные средства (препараты наперстянки, строфанта, ландыша); средства, повышающие макроэргические ресурсы миокарда (АТФ, кокарбоксилаза); витамины (С, В1, В6, В12, Е), соли кальция, ингибиторы протеолиза (контрикал), диуретики (лазикс). Одновременно проводится постоянная ингаляция увлажнённым кислородом. Уже в конце периода шока назначают антибиотики широкого спектра действия.
При термических поражениях органов дыхания, помимо трансфузионной терапии, применяют двустороннюю вагосимпатическую блокаду по А. В. Вишневскому; назначают спазмолитические средства для снятия бронхоспазма (папаверин, эфедрин, но-шпа и другие), препараты, стабилизирующие лёгочное кровообращение (эуфиллин), уменьшающие проницаемость капилляров малого круга кровообращения (гидрокортизон), предупреждающие воспалительный процесс (протеолитические ферменты) и развитие патогенной микрофлоры (антибиотики), а также регулирующие обменные процессы (витамины С, В1 и другие). Обязательны санация дыхательных путей (ингаляции аэрозолей антибиотиков и протеолитических ферментов), периодическое отсасывание мокроты из трахеи катетером, введённым через нос. При нарастающих расстройствах внешнего дыхания показаны лечебный бронхоскопия, санация трахеобронхиального дерева, а иногда искусственная вентиляция лёгких (смотри полный свод знаний Искусственное дыхание). Показанием для трахеостомии (смотри полный свод знаний) является асфиксия, обусловленная отёком голосовых складок, и выраженная дыхательная недостаточность вследствие резкого угнетения кашлевого рефлекса и нарушения дренажной функции бронхов.
Предупреждение развития ожоговой токсемии с наибольшим эффектом может быть достигнуто ранней (на 2—3-й день после Ожоги) некрэктомией ожогового струпа (смотри полный свод знаний Некрэктомия) с немедленной ауто или ксенопластикой (смотри полный свод знаний Кожная пластика).
Лечение больных в период токсемии направлено на обеспечение постоянства внутренней среды организма, дезинтоксикацию, восполнение энергетических и пластических затрат, борьбу с инфекцией, коррекцию метаболических и других нарушений, возникающих в этом периоде ожоговой болезни.
Обеспечение постоянства внутренней среды достигается систематическим переливанием крови и её препаратов (плазма, альбумин, протеин) с тем, чтобы восстановить объем циркулирующей крови, количество эритроцитов (до 3,8—4,0 миллионов в 4 микролитров крови), гемоглобина (до 110-грамм/литров), белков сыворотки крови (до 65—68 грамм/литров). Для направленной дезинтоксикации наиболее часто используют низкомолекулярные кровезаменители — гемодез, полидез, реополиглюкин; сбалансированные кристаллоидные растворы Рингера, лактасол; применяют также средства осмотической дезинтоксикации, форсированный диурез, гемодилюцию. Восполнение пластических и энергетических затрат осуществляют путём орального, чреззондового или парентерального питания, обеспечивающих поступление в общей сложности 2 грамм белка и 50—60 ккал на 1 килограмм веса тела больного в сутки. В борьбе с генерализованной инфекцией наряду с направленным применением химиопрепаратов и антибиотиков важное место принадлежит гипериммунным препаратам: антистафилококковому гамма-глобулину, антистафилококковой и антисинегнойной плазме. Для коррекции метаболических нарушений используют ингибиторы протеолиза, вещества, стимулирующие синтез белка в тканях (ретаболил, неробол, метацил, пентоксил, метионин), витамины В1 РР, В12, Е.
Лечение ожоговой септикотоксемии также должно быть направленным на коррекцию гомеостаза и метаболизма, на борьбу с ожоговой инфекцией, интоксикацией и с осложнениями, встречающимися в этом периоде, главным образом с сепсисом. Используют те же методы общей терапии, что и в предшествующем периоде. При лечении наиболее тяжёлых контингентов пострадавших (с ожоговым истощением, сепсисом) проводят прямые переливания крови (смотри полный свод знаний), применяют глюкокортикоиды в сочетании с анаболическими стероидами (ретаболил, неробол). В период отторжения некротизированных тканей переливают кровь, её препараты или кровезаменители от 3 до 6 раз в неделю. Наряду с интенсивным общим лечением проводят подготовку к оперативному восстановлению утраченного кожного покрова и сами операции, поскольку своевременно выполненная аутодермопластика или аллодермопластика являются важнейшим средством профилактики и лечения ожогового истощения.
В период выполнения пластических операций количество вводимых трансфузионных сред уменьшается, а по мере закрытия площади дефектов кожи переливания проводятся лишь в дни оперативных вмешательств.
В период реконвалесценции при явлениях астении применяют транквилизаторы (смотри полный свод знаний), антидепрессанты (азафен, амитриптилин, пиразидол), корректоры поведения (неулептил). Важное место занимает индивидуальная психотерапия. При лечении всех групп больных широко используют сердечные и дыхательные аналептики, антигистаминные и другие препараты. Большое значение имеет высококалорийная, богатая белками, витаминами и минеральными солями лечебный диета, содержащая 3000—4000 ккал в сутки. Больных следует кормить небольшими порциями 5—6 раз в сутки. Потеря в весе, составляющая свыше 5—6% веса тела, служит показанием либо к дополнительному курсовому парентеральному питанию, либо к энтеральной гипералиментации, что особенно показано при ожоговом истощении.
Интенсивная общая терапия позволяет компенсировать многие нарушения гомеостаза, развивающиеся при ожоговой болезни, создать условия для активного восстановления утраченного кожного покрова путём аутодермопластики.
Принципы лечения пожилых больных те же, что и всех других групп обожжённых, но само лечение Должно быть строго индивидуализировано. Это особенно относится к количеству вводимых жидкостей. В стадии ожогового шока их объем, по возможности, желательно уменьшить на 20—25%, сохранив рекомендуемое количество вливаемых коллоидных препаратов. В остальные периоды ожоговой болезни количество вливаемых жидкостей не должно превышать 20— 22 миллилитров/килограмм.
Местное лечение Ожоги начинают после выведения больных из шока с проведения туалета обожжённых участков тела. Его выполняют в чистой операционной после предварительного введения больному обезболивающих средств (2% раствор промедола в сочетании с оксибутиратом натрия и другие).
Распространённый до 40—50-х годы 20 век метод первичной обработки Ожоги по Вильбушевич (мытье обожжённой поверхности мыльной водой с помощью щёток) в современной практике не используется ввиду его травматичности. Применяют щадящую методику туалета, принятую на XXVII Всесоюзном съезде хирургов (1960). Кожу вокруг Ожоги протирают салфетками, смоченными 0,5% раствором аммиака или тёплой мыльной водой. Затем её осушают, обрабатывают спиртом, йодонатом. Марлевым шариком, смоченным раствором антисептика (фурацилин, риванол и другие) или 0,25% раствором новокаина, снимают с обожжённой поверхности инородные тела, обрывки эпидермиса. Малые пузыри не вскрывают. Большие напряжённые пузыри подсекают и опорожняют.
После туалета Ожоги лечат открытым или закрытым методом.
При чаще применяемом закрытом методе на обожжённую поверхность накладывают влажно-высыхающие (с растворами антисептиков или антибиотиков) и мазевые повязки, цель которых — защита от вторичного инфицирования и травмирования, впитывание отделяемого и борьба с инфекцией. Недостатком влажно-высыхающих повязок является то, что они присыхают, смена их болезненна и связана с повреждением грануляций и молодого эпителия. Перспективно использование кремов (мазей) на водорастворимой основе (мафинид-ацетат), которые препятствуют развитию влажного некроза и обеспечивают длительный контакт антибактериальных средств с тканями. Если на месте Ожоги уже образовался сухой струп, во избежание его размягчения целесообразно наложить сухую асептическую повязку. При наличии признаков нагноения лучше применять влажно-высыхающие повязки (с раствором фурацилина 1 : 5000, риванола 1 : 2000, 10% раствором хлорида натрия и другие).
При открытом методе поверхность ожога 4—5 раз в день смазывают стерильным вазелиновым маслом или 1—2 раза в день обрабатывают коагулирующими и дубящими веществами — растворами танина (метод Беттмена), галаскорбина и другие При открытом методе быстрее образуется сухой струп, а следовательно, уменьшается интоксикация организма. К недостаткам метода относится обильная потеря жидкости через обожжённые участки и более сложный уход за тяжёлыми больными.
Открытый метод обычно применяют для лечения ожогов лица. Этот метод с успехом используют при лечении больных с обширными глубокими Ожоги различной локализации в условиях гипербарической оксигенации (смотри полный свод знаний), управляемой абактериальной среды.
Описанную консервативную терапию проводят при всех Ожоги, однако ограничиться ею можно только при поверхностных поражениях. Процесс заживления глубоких Ожоги при консервативной терапии длится продолжительное время, проходя пять стадий (цветной рисунок 7 — 11): стадию коагуляции тканей (8—9 дней), стадию отторжения некротизированных тканей и развития грануляций (до конца 3—4-й недель), стадию гранулирования (с 4-й по 12-ю недель), стадию рубцевания (более 12 недель), но и после этого может остаться упорно не заживающая язва. Поэтому при глубоких Ожоги на фоне консервативной терапии необходимо быстрейшее оперативное восстановление погибшего кожного покрова. Такое комплексное лечение имеет целью предупредить возникновение тяжёлых осложнений, подчас приводящих к гибели пострадавшего, не допустить развития у него значительных ожоговых (рубцовых) деформаций, сократить сроки лечения и нетрудоспособности при лучших функциональных и косметических результатах.
Наилучшим методом оперативного лечения глубоких Ожоги является иссечение погибшей кожи и глубжележащих тканей с одномоментным или отсроченным на 24—48 часов закрытием дефекта свободными кожными аутотрансплантатами. При наличии условий (отсутствие шока, ранняя диагностика глубины некроза, отсутствие острого гнойного воспаления) подобные операции в большинстве специализированных лечебный учреждений проводят на 2—6-е суток после ожога не только при ограниченных, но и при распространённых глубоких Ожоги
В остальных случаях аутотрансплантаты пересаживают в более поздние сроки — на образовавшиеся грануляции.
В порядке подготовки к трансплантации сухие некротические струпы, циркулярно охватывающие конечность, грудную клетку, шею, как можно раньше продольно рассекают (смотри полный свод знаний Некротомия), что улучшает венозный и лимфатических, отток и предупреждает вторичный некроз; с 8—9-х суток после Ожоги во время перевязок, проводимых через день или ежедневно, бескровно удаляют (иссекают) некротические ткани (смотри полный свод знаний Некрэктомия) по мере их демаркации; при омертвении костной ткани проводят остеонекротомию и остеонекрэктомию. Срок предоперационной подготовки может быть сокращён путём проведения операционной тангенциальной (кровавой) некрэктомии (с этой целью могут быть использованы электронож, плазменный или лазерный скальпели, при применении которых удаётся свести к минимуму кровопотерю), а также применением протеолитических ферментов (гигролитина, террилитина, химопсина и другие), 40% раствора салициловой или бензойной кислоты, которые накладывают на ожоговый струп на площади не более 5—6% поверхности тела. Большое значение начинают придавать также использованию низкоэнергетического лазерного излучения; облучение ран гелий-неоновым или неодимовым лазером значительно активизирует репаративные процессы, уменьшает степень бактериальной обсеменённости раны. При целенаправленной общей и местной терапии в течение 3—3½ недель удаётся осуществить подготовку к аутопластике .
В зависимости от обстоятельств пострадавшему могут потребоваться операции и другого характера. Так, при глубоких Ожоги может возникнуть необходимость ампутации пальцев и даже крупных сегментов конечностей на различных уровнях. Показаниями к таким вмешательствам в ранние сроки являются полная гибель сегмента конечности, а позднее — развитие инфекционные осложнений (например, гнойного артрита), не ликвидирующихся при консервативном или щадящем оперативном лечении. Закрытие дефекта при этом чаще всего осуществляют также путём свободной пересадки кожи на грануляции. При специальных показаниях (обнажение сухожилий, суставов) используют методы стебельчатой пластики.
Операции осуществляют обычно под масочным наркозом с сохранением спонтанного дыхания. Эндотрахеальный наркоз с применением мышечных релаксантов и искусственной вентиляцией лёгких показан лишь при операциях, продолжающихся более 1—1½ часов, например, при некоторых реконструктивно-восстановительных вмешательствах.
Свободные кожные лоскуты срезают с помощью специальных приборов — дерматомов (смотри полный свод знаний), позволяющих взять кожные трансплантаты толщиной от 0,15 до 1,5 миллиметров. Обычно дерматомом берут лоскуты на площади от 5—10 до 300—400 см2 и более, если позволяют наличные ресурсы неповреждённой кожи. Чаще используют тонкие (0,15—0,3 миллиметров) или средней толщины (0,4—0,6 миллиметров) кожные трансплантаты, что позволяет добиваться заживления донорских ран первичным натяжением в течение 10—12 дней. В случае необходимости на этих местах через 2—2½ недель кожные лоскуты могут быть срезаны повторно (иногда до трёх раз).
Свободными кожными лоскутами одномоментно закрывают от 50— 100 до 800—1000 см2, гранулирующей поверхности. Она может быть закрыта полностью по её контуру (контурная пластика, рисунок 9), в один или два этапа (этапная пластика). В расчёте на краевое разрастание эпителия кожных трансплантатов используют экономные методы пластики, позволяющие увеличить закрываемую площадь при меньшей площади взятых трансплантатов: метод «почтовых марок», «полосок», использование перфорированного (сетчатого) трансплантата, который позволяет закрыть дефект кожи по площади в 2—6 раз больший, чем площадь первично срезанного лоскута (цветной рисунок 12). Применяют также комбинированные ауто-, аллотрансплантации. Старые методы островковой пластики (Ревердена, Янович-Чайнского—Девиса, Пясецкого и другие) в современной хирургии Ожоги обычно не применяют.
При критической утрате кожных покровов (св. 30% поверхности тела), ожоговом истощении, дефиците донорских мест используют временное закрытие алло и ксенотрансплантатами. В качестве аллотрансплантатов чаще применяют консервированную трупную кожу, из числа ксенотрансплантатов — консервированную или лиофилизированную кожу свиней. Кроме того, применяют препараты, изготовленные на основе коллагена (комбутек и другие), из сырья растительного происхождения (альгипор), а также производные пластических масс (синкрит, эпигард). Временные покрытия меняют во время перевязок через каждые 48 часов По мере появления необходимых условий на грануляции пересаживают аутодермотрансплантаты.
Подобная многоэтапная кожная пластика применяется и во всех других случаях, в которых одноэтапная аутопластика по тем или иным причинам невозможна. При этом пересадку кожи производят через 3—5— 7 дней; на дефекты, остающиеся незакрытыми, накладывают влажновысыхающие повязки с растворами антисептиков и антибиотиков или мазевые повязки. Перевязки производят не реже, чем через 1—2 дня.
Весьма болезненные перевязки у тяжелобольных выполняют под внутривенным наркозом (смотри полный свод знаний Неингаляционный наркоз), который может быть продолжен с помощью летучих анестетиков — фторотана, азеотропной смеси и другие При отсутствии возможности проведения внутривенного наркоза перевязки могут осуществляться под масочным наркозом с применением одного из летучих анестетиков (смотри полный свод знаний Ингаляционный наркоз).
Для профилактики контрактур с помощью гипсовых или пластмассовых шин, специальных повязок, подвешиваний и укладок конечностям придают функционально выгодное положение или положение, противоположное характеру возможной контрактуры.
Физиотерапия при комплексном лечении обожжённых направлена на усиление общей неспецифической реактивности организма, предупреждение или уменьшение развития инфекции в ране, высушивание и отторжение погибших тканей, подготовку ожоговых ран к пересадке кожи, ускорение эпителизации раневой поверхности, предупреждение развития рубцовых контрактур.
При термических поражениях органов дыхания с первых дней после травмы или при последующем развитии лёгочных осложнений (пневмонии и другие) проводят паровые, тепло-влажные, масляные или аэрозольные ингаляции различных лекарственных средств (ментола, эвкалиптового масла, отвара трав — ромашки и шалфея, растворов гидрокарбоната натрия, антибиотиков, гидрокортизона, гепарина, ферментов — трипсина, химотрипсина, химопсина и другие). Частота процедур определяется тяжестью процесса (от 1—2 до 4—6 раз в сутки). При лечении пневмонии (смотри полный свод знаний) используют индуктотермию или электрическое поле УВЧ.
При лечении ожогов (особенно открытым методом) используют управляемый поток стерильного воздуха при t° 28—32° и относительной влажности 16%; постоянное или периодическое помещение больного в суховоздушную ванну; инфракрасное облучение, поддерживающее оптимальный температурный режим (28—32°); высушивание ожоговых поверхностей лампой соллюкс.
При поверхностных Ожоги с первых дней после травмы в дни перевязок применяют УФ-облучение обожжённого участка и окружающей его кожи в эритемной дозе (2—4 биодозы) до полной эпителизации ожоговой поверхности. Используют также облучение сегментарной зоны (воротниковой или трусиковой) в пределах 1,0—1,5 биодоз (3—4 облучения).
При глубоких Ожоги применяют электрическое поле УВЧ через повязку в слаботепловой дозировке. По мере удаления некротических тканей и развития грануляций в целях бактерицидного действия и улучшения кровообращения во время перевязок проводят УФ-облучение Ожоги (1,0— 1,5 биодоз, 3—4 раза), местную ультразвуковую терапию, фонофорез гидрокортизона.
При Ожоги конечностей с первых дней после травмы можно проводить локальную баротерапию со снижением давления в камере на 20 миллиметров ртутного столба для верхних конечностей и на 30— 40 миллиметров ртутного столба для нижних (на курс до 10 процедур длительностью 10— 20 минут). Такая терапия улучшает микроциркуляцию в тканях, способствует эпителизации.
По мере заживления в целях предупреждения рубцовых деформаций проводят массаж — ручной, подводный, вибромассаж (смотри полный свод знаний Массаж, Душ-массаж). В стадии набухания рубца (первые 1—1½ месяцев) для профилактики его гипертрофии применяют ультразвук, в частности фонофорез гидрокортизона или прополиса. Ультразвуковая терапия может сочетаться в один день с электрофорезом лидазы, ронидазы, йода, новокаина, пелоидина, что повышает эффективность лечения. Целесообразны также микроволновая терапия на область сустава, электростимуляция мышц поражённой конечности.
Через 1 — 1½ месяцев после заживления для ускорения созревания рубцов, предупреждения ретракции и ускорения деретракции приживших кожных лоскутов, уменьшения тугоподвижности суставов применяют радоновые или углекисло-радоновые, йодобромные, сульфидные, хлоридные натриевые, хвойные ванны, а также морские купания и подводный душ-массаж. Бальнеотерапию целесообразно сочетать с проведением электропроцедур.
При образовании гипертрофических и келоидных рубцов (через 3— 4 месяцев после заживления) фонофорез гидрокортизона сочетают с парафиновыми аппликациями, грязелечением. Нередко с успехом применяют букки-терапию и бета-терапию. При наличии лечебный эффекта курс физиотерапии повторяют; в случаях отсутствия выраженной положительной динамики физиотерапию проводят в целях подготовки больного к реконструктивно восстановительным операциям.
Лечебная физкультура является важным элементом комплексного лечения обожжённых. Она направлена на улучшение функции сердечно-сосудистой и дыхательной систем, поскольку снижает адинамию и препятствует развитию гипостаза, а также на предупреждение образования контрактур и восстановление функций суставов.
Противопоказаниями к проведению ЛФК являются тяжёлая интоксикация, сепсис, психические нарушения, острый нефрит, гепатит, нагноительные процессы с лихорадкой, тяжёлые артриты крупных суставов, опасность аррозивного кровотечения. Всем остальным больным с Ожоги и их последствиями ЛФК назначают в течение всего периода стационарного лечения, а также в условиях поликлиники до полного восстановления функций суставов или до снятия угрозы дальнейшего ограничения объёма движений в них.
Чаще всего проводят индивидуальные занятия, реже групповые с частичным или полным повторением упражнений в течение дня.
Тяжелобольным назначают дыхательные упражнения, лёгкие движения в необожжённых суставах, диапазон которых со временем расширяется. Больным средней тяжести дополнительно назначают упражнения для туловища, специальные упражнения для обожжённых областей (статическое напряжение и расслабление мышц). По мере отторжения некротических тканей и развития грануляций в ране добавляют лёгкие активные и активно-пассивные упражнения в поражённых суставах. При этом ЛФК чаще всего проводят во время перевязок, поскольку в постели и при наложенных повязках движения возможны лишь в ограниченном объёме. После пересадки кожи движения в суставах возобновляют с постепенным увеличением их амплитуды. В период реконвалесценции показаны специальные упражнения с предметами, в том числе при приёме бальнеологических процедур, дозированная ходьба, механо и трудотерапия, игровые упражнения, направленные на восстановление утраченной функции суставов, силы определённых мышечных групп (спины, живота, пояса верхней и нижней конечности, голеней, кистей). Продолжительность ЛФК у больных с поверхностными Ожоги составляет 3—4 недель, а с глубокими — от нескольких месяцев до полугода и более. Раннее и методически правильное выполнение упражнений ЛФК в сочетании с постоянной или съёмной иммобилизацией, применением физиотерапии повышает эффективность лечения Ожоги
Реабилитация обожжённых. От 18 до 40% больных, имевших глубокие Ожоги, нуждаются в последующих восстановительных операциях по поводу местных последствий Ожоги (контрактуры, ожоговые язвы, гипертрофические рубцы, анкилозы, вывихи и другие). Реабилитация обожжённых разделяется на три периода.
Первый период реабилитации начинается с момента восстановления кожного покрова. Часть этого периода больные находятся в ожоговом отделении, но в основном лечатся амбулаторно или в реабилитационных и санитарный-кур. учреждениях. Задача этого периода — максимально восстановить функцию суставов путём консервативного лечения. Проводится терапия, направленная на рассасывание или созревание рубцов, ускорение деретракции приживших кожных лоскутов, преодоление артрогенных и миогенных контрактур. С этой целью первые 1 — 1½ месяцев проводят лечебный физкультуру, массаж, механотерапию, рассасывающую терапию (пирогенал, фонофорез гидрокортизона, ронидаза, лидаза, химопсин, химотрипсин, стекловидное тело, алоэ и другие). В последующие 30—40 дней используют электростимуляцию мышц или проводят курс бальнеологического лечения.
Продолжительность первого периода реабилитации больных, не имеющих деформаций, контрактур, составляет 1½—2½ месяцев, после чего они могут приступить к работе. У больных с контрактурами I — II степени этот период составляет от 5—6 месяцев до 1 года. Эти больные могут получать необходимое лечение, выполняя некоторые трудовые процессы. Если проводимая терапия эффективна, идёт рассасывание рубцов, нарастает амплитуда движений в суставах, целесообразно продолжать консервативное лечение. У больных с контрактурами III — IV степени, при которых выражены мышечные, сухожильные, суставные и костно-суставные изменения, продолжительность первого периода реабилитации, то есть консервативного лечения, составляет от 2—3 до 6 месяцев Возможность оперативного лечения в данном случае определяется не степенью созревания рубцов, а подготовленностью организма к предстоящей операции.
Второй период является периодом хирургической реабилитации. Он проводится у лиц, имеющих контрактуры, анкилозы, вывихи и подвывихи, гипертрофические и келоидные рубцы, трофические язвы, дефекты органов (отсутствие носа, ушей, пальцев, кисти). Задача этого периода — устранить контрактуры и деформации, уменьшить степень функциональных и косметических нарушений.
Восстановление утраченных I или II пальца кисти возможно путём кожно-костной пластики, свободной пересадки I или II пальца стопы с помощью микрохирургической техники (смотри полный свод знаний Микрохирургия), транспозиции на сосудистой ножке менее функционально важных IV или V пальца кисти. Тотальные и субтотальные дефекты носа устраняются с помощью пластики стеблем Филатова или ротационным лоскутом со лба. При частичных дефектах крыльев носа используют итальянскую пластику (перемещение кожного лоскута на ножке на место дефекта) лоскутом с плеча, свободную пересадку части ушной раковины, пластику лоскутом со щеки (смотри полный свод знаний Ринопластика).
Устранение рубцового стяжения достигается путём широкого рассечения или иссечения рубцов на всем протяжении. Одновременно проводится редрессация (смотри полный свод знаний) до достижения полной коррекции в суставе (разгибание, отведение, полное выведение). При контрактурах III и IV степени иссечением рубцов нередко не удаётся полностью вывести конечность в функционально выгодное положение, так как имеются тяжёлые вторичные изменения со стороны мышц, сухожилий, суставные и костно-суставные изменения. В подобных случаях используют все известные приёмы ортопедической оперативной хирургии: миотомию при мобилизации плечевого и тазобедренного суставов — удлинение или простое пересечение сухожилий сгибателей плеча, бедра, стопы; Z-образное удлинение сгибателей и разгибателей кисти, сгибателей стопы; остеотомию (смотри полный свод знаний), остеосинтез (смотри полный свод знаний), артродез (смотри полный свод знаний) в функционально выгодном положении; лигаментокапсулотомию, артропластику локтевого, коленного, голеностопного, межфаланговых суставов кисти (смотри полный свод знаний Артропластика); клиновидную, серповидную резекцию стопы и другие Возможно и наложение дистракционных аппаратов (смотри полный свод знаний Дистракционно-компрессионные аппараты) для постепенного устранения тяжёлых сухожильных и артрогенных контрактур, вывихов и подвывихов в области коленного, голеностопного суставов, при тяжёлых контрактурах кисти.
Закрытие образующихся при перечисленных операциях раневых дефектов производят путём кожной пластики, которую, как правило, выполняют одновременно с вмешательством на глубоких структурах, реже предварительно, в виде кожно-подкожной пластики. Местную кожную пластику на основе способов, разработанных А. А. Лимбергом, обычно применяют при устранении рубцовых деформаций I—II, реже
степени (рисунок 10). Свободная пересадка кожи проводится как самостоятельно, так и при комбинированной пластике, когда имеется дефект кожных покровов от 5—10 до 500— 800 см2. При этом чаще всего используют толстые кожные лоскуты (более 0,6—0,7 миллиметров) или полнослойные лоскуты, срезанные дерматомом.
При закрытии дефектов на местах, подвергающихся значительной функциональный нагрузке (например, подошвенная поверхность стопы), формировании органов (носа, ушей и другие) выполняется итальянская пластика или пластика филатовским стеблем; Б. В. Петровский, В. С. Крылов (1976) с успехом применяют с этой целью свободную пересадку кожно-подкожных лоскутов, используя микрохирургическую технику.
Третий период реабилитации начинается через 3—4 недель по устранении деформаций и заканчивается после полного восстановления функций суставов или прекращения нарастания объёма движений в них под влиянием проводимых мероприятий. Большая часть этого периода вновь приходится на амбулаторное лечение. При этом используют все средства и методы консервативного лечения, применяемые в первом периоде реабилитации.
Успешное проведение реабилитации требует прежде всего диспансеризации ожоговых реконвалесцентов с местными последствиями Ожоги, нарушением функций внутренних органов на период полного или почти полного устранения имеющихся нарушений. Ведущее место в системе реабилитации принадлежит ожоговым отделениям и центрам, которые организуют и проводят диспансеризацию, определяют характер и место проведения реабилитации.
Прогноз. Прогнозирование исхода термической травмы основывается прежде всего на определении площади и глубины Ожоги В качестве прогностического показателя у взрослых может быть использован индекс Франка, а также индекс Бо, который составляется из суммы общей площади ожога в процентах к площади тела и возраста пострадавшего. При индексе Франка до 30 единиц прогноз благоприятный, от 31 до 90 единиц — относительно благоприятный, от 91 до 120 единиц — сомнительный, свыше 120 единиц — неблагоприятный. Индекс Бо, как более простой, применяется главным образом в полевых условиях. При индексе Бо до 60 единиц прогноз благоприятный, от 61 до 80 единиц — относительно благоприятный, от 81 до 100 единиц — сомнительный, свыше 100 единиц — неблагоприятный.
Однако указанные индексы могут учитываться лишь весьма ориентировочно, так как на исход термического поражения оказывают влияние характер травмирующего агента, локализация Ожоги, а также общее состояние пострадавшего. Наиболее тяжело протекают Ожоги пламенем, зажигательными смесями, особенно сопровождающиеся поражением дыхательных путей. При Ожоги лица, головы и шеи более выражены общие и психические реакции. Имевшиеся до травмы патологический изменения сердечно-сосудистой системы, печени, почек и другие, особенно у лиц пожилого и старческого возраста, отягощают термическую травму и могут явиться основной причиной неблагоприятного исхода.
Весьма существенное значение для исхода термической травмы имеет своевременность и адекватность оказываемой помощи: быстрое тушение горящей одежды, смывание агрессивных химический соединений с поверхности тела, наложение защитной асептической повязки; ранняя интенсивная противошоковая терапия; активное оперативное лечение, направленное на быстрейшее возмещение утраченной кожи.
Применение патогенетически обоснованных способов профилактики и лечения позволило снизить непосредственную летальность при ожоговой болезни. Летальность при поверхностных Ожоги исчисляется долями процента; при ожоговом шоке во многих клиниках она не превышает 10—12%; резко снижена непосредственная летальность при острой ожоговой токсемии. Однако соответственно снижению летальности в ранние сроки ожоговой болезни повышается удельный вес летальности в относительно поздние сроки, в частности в периоде септикотоксемии. Развитие сепсиса ставит под сомнение благоприятный прогноз ожоговой болезни. По-прежнему остаётся высокой летальность во все периоды ожоговой болезни при распространённых глубоких Ожоги: при поражении половины поверхности тела и более выживают лишь единицы пострадавших.
После проведённого лечения и восстановления утраченного кожного покрова ожоговый реконвалесцент нуждается в упорной и длительной психологической, социальной, медицинской и трудовой реабилитации (смотри полный свод знаний). Важное место занимает индивидуальная психотерапия. Полное проведение реабилитационных мероприятий позволяет возвратить к трудовой деятельности до 75% реконвалесцентов.
Профилактика ожогов, как и других травм, включает широкий круг вопросов. На производстве индивидуальная профилактика заключается в соблюдении режима труда и отдыха, трудовой дисциплины, повышении культуры работы, пользовании спецодеждой. Общественная профилактика состоит в научной организации труда, обучении работников соблюдению правил техники безопасности, создании и внедрении безопасных машин, повышении уровня технического состояния аппаратов, устройств, связанных с повышенной опасностью термических повреждений (отопительные, вентиляционные системы, доменные печи и другие), выявлении, ограждении и обеспечении противопожарными средствами опасных зон работы и другие
Имеет значение также широкая пропаганда знаний среди населения, в рабочих коллективах и школах по профилактике и оказанию помощи при термических поражениях.
Особенности ожогов военного времени и их этапное лечение. В современной войне с её массовыми средствами поражения наряду с Ожоги, полученными во время пожаров, в горящих танках и самолётах, неизмеримо возрастёт удельный вес Ожоги, вызванных атомным оружием и зажигательными смесями.
В результате воздействия светового излучения ядерного взрыва могут возникнуть термические поражения кожи и глаз. Ожоги кожи могут возникнуть в результате непосредственного действия светового излучения на открытые участки тела (первичные Ожоги) или от загоревшейся одежды и окружающих предметов (вторичные Ожоги). Первичные Ожоги у пострадавших в Хиросиме и Нагасаки возникали у лиц, находившихся на расстояниях до 3,7 километра от эпицентра взрыва. Они локализовались на стороне тела, обращённой в сторону взрыва, имели чёткие границы по глубине и протяжённости. Из-за весьма короткой экспозиции термического воздействия глубокие слои кожи и подлежащие ткани обычно оставались неповреждёнными, если даже поверхностные слои кожи коагулировалис По клинические, течению эти Ожоги сходны с поражениями, вызванными вспышкой электрической дуги или взрывами горючих газов. Такие поверхностные Ожоги могут встречаться только при малых и средних по мощности ядерных взрывах, при которых время действия светового излучения непродолжительно. При мегатонных взрывах, когда световое излучение длится десятки секунд, могут возникнуть глубокие термические поражения. Первичные и вторичные Ожоги от светового излучения практически не отличаются от Ожоги, встречающихся в мирное время.
Поражения органа зрения многообразны — от временного ослепления до Ожоги глазного дна. Временное ослепление (дезадаптация) — обратимое нарушение зрительных функций в ответ на воздействие яркого источника света. Оно наступает сразу после взрыва. Зрительные функции утрачиваются, появляются последовательные образы в виде цветных кругов или мелькания перед глазами цветных «мушек». Могут возникать неприятные ощущения в глазах, боль, спазм век. Спустя несколько минут синдром ослепления начинает ослабевать, и зрение полностью восстанавливается. Ядерная офтальмия (острый кератоконъюнктивит) характеризуется болями в глазах, светобоязнью и слезотечением, появляющимися через несколько часов после взрыва. При этом отмечается гиперемия и отёк конъюнктивы, иногда помутнение роговицы. Ожоги глазного дна (хориоретинальные Ожоги) являются новым видом боевого поражения органа зрения. Из-за фокусирующих свойств оптической системы глаза эти Ожоги могут возникнуть на значительном расстоянии от эпицентра взрыва. Влияние хориоретинального Ожоги на зрительные функции зависит от тяжести поражения, а главное — от локализации его на глазном дне. Особенно опасны Ожоги в области диска зрительного нерва и жёлтого пятна.
В результате поражения зажигательными смесями (смотри полный свод знаний) могут возникнуть контактные и дистанционные Ожоги кожи, термохимические повреждения органов дыхания, перегревание организма, общее отравление продуктами горения, а также нервно-психические расстройства. Контактное воздействие зажигательной смеси обычно обусловливает поражение не только всей толщи кожи, но и подлежащих мышц, сухожилий, костей, суставов. Часто возникает обугливание ушных раковин, носа, губ, пальцев. Этому сопутствует бессознательное состояние, возникающее у многих пострадавших, или шок и адинамия, развивающиеся после краткого периода сильного психического и моторного возбуждения. В первую очередь поражаются открытые части тела — лицо, кисти рук, однако из-за возгорания одежды, действия пламени пожаров возникают и различные по глубине Ожоги кожи туловища. Указанные факторы объясняют как высокую летальность, наблюдаемую в момент поражения, так и тяжёлое течение всех периодов ожоговой болезни, вызванной действием зажигательной смеси.
Характер, объем и содержание помощи в очаге массовых поражений (смотри полный свод знаний), и на этапах медицинский эвакуации (смотри полный свод знаний Этапное лечение) при Ожоги определяются следующими специфическими чертами этого вида травмы: зависимость тяжести ожоговой болезни от распространённости и глубины поражения тканей; возможность сочетания Ожоги кожи с первичным Ожоги органов дыхания и отравлением продуктами горения; большая, по сравнению с травматическим шоком, длительность ожогового шока (до 24— 72 часов); более позднее, чем при ранениях, развитие местных инфекционные осложнений; возможность проведения оперативных вмешательств по восстановлению утраченного кожного покрова в отдалённые сроки после термической травмы.
Первая медпомощь в момент травмы и сразу после неё оказывается в основном так же, как и в мирное время. Если травма получена при пожаре в закрытом помещении или в очаге поражения зажигательной смесью, пострадавшего как можно быстрее выводят или выносят из зоны действия огня и дыма. В случаях асфиксии, нередко возникающей при термохимические воздействии или отравлении продуктами горения, очищают полость рта и глотки от слизи и рвотных масс и приступают к искусственному дыханию. Пострадавшему вводят обезболивающее средство из шприца-тюбика (смотри полный свод знаний), обожжённые поверхности закрывают асептическими повязками. Какие-либо манипуляции на ожоговой ране и местное применение медикаментозных средств при оказании первой медпомощи нецелесообразны. Из очага поражения в первую очередь выносят обожжённых, находящихся в тяжёлом состоянии. Всех их, особенно в холодное время года, следует укрыть тёплой одеждой, чтобы предупредить переохлаждение. Затем обожжённых направляют на ПМП (смотри полный свод знаний Полковой медицинский пункт).
На сортировочном посту ПМП выделяют обожжённых с загрязнением кожных покровов и обмундирования продуктами ядерного взрыва, которых после соответствующей санобработки вместе с другими обожжёнными направляют в приёмно-сортировочную. Здесь осуществляют медицинский сортировку без снятия повязок, в процессе которой выделяют три сортировочные группы поражённых. При сортировке используют более простой, чем индекс Франка, индекс Бо.
К первой сортировочной группе относят пострадавших с крайне тяжёлыми Ожоги, занимающими более 60% поверхности тела (с глубокими Ожоги— более 50%); индекс Бо более 100 ед. При таких поражениях пострадавшие находятся обычно в терминальном состоянии или состоянии агонии. Им проводят симптоматическое лечение, направленное главным образом на снятие болевого синдрома.
Ко второй сортировочной группе относят пострадавших с тяжёлыми Ожоги, занимающими от 20 до 60% поверхности тела (с глубокими Ожоги— свыше 10%, но не более 50%); сюда же включают пострадавших с Ожоги дыхательных путей; индекс Бо от 60 до 100 единиц. У этих пострадавших обычно развивается ожоговой шок. На ПМП им осуществляют простейшие противошоковые мероприятия (введение анальгетиков, сердечно-сосудистых и дыхательных средств, ингаляция кислорода, согревание, питье щелочно-солевого раствора, при возможности — вливание трансфузионных сред). При поражении органов дыхания осуществляют двустороннюю вагосимпатическую новокаиновую блокаду; трахеостомию проводят лишь при явлениях асфиксии. Отравленным окисью углерода вводят хромосмон, глюкозу с аскорбиновой кислотой. При глубоких циркулярных Ожоги конечностей и грудной клетки в нескольких местах рассекают плотный струп.
К третьей сортировочной группе относят легко-обожжённых, способных к передвижению и самообслуживанию, у которых Ожоги занимают до 20% поверхности тела (глубокие Ожоги— не более 10%), нет Ожоги дыхательных путей и явлений ожогового шока; индекс Бо до 60 единиц.
Всем обожжённым на ПМП накладывают первичные повязки, если они не были наложены ранее, при возможности вводят антибиотики, противостолбнячную сыворотку и столбнячный анатоксин. При поражении органа зрения световым излучением в глаза закапывают раствор кокаина или дикаина. Из группы легко-обожжённых выделяют пострадавших со сроком лечения 2—3 дня, которых оставляют на ПМП, остальных эвакуируют на этап квалифицированной медпомощи; в первую очередь и наиболее щадящим видом транспорта отправляют пострадавших, находящихся в состоянии шока.
На этапе квалифицированной медпомощи в МСБ (смотри полный свод знаний Медико-санитарный батальон) арсенал применяемых средств и методов лечения обожжённых расширяется. Противошоковая терапия носит комплексный характер и направлена на обеспечение психоэмоционального покоя больного (обезболивающие препараты, нейролептики); поддержание необходимого кислородного режима (оксигенотерапия, искусственная вентиляция лёгких, трахеостомия); лечение нарушенного кислотно-щелочного равновесия (лактасол, гидрокарбонат натрия), нормализацию водно-солевого обмена и выделительной функции почек (осмотические диуретики) и, главное, на коррекцию нарушений кровообращения с помощью введения медикаментозных препаратов для поддержания сердечной деятельности и нормализации сосудистого тонуса, а также инфузионно-трансфузионных сред. Для восстановления нарушений гемодинамики здесь, помимо кровезаменителей, широко используют плазму, альбумин, протеин, а при необходимости и переливание консервированной крови. Противошоковая терапия, в зависимости от боевой и медицинский обстановки, проводится несколько часов (сокращённый объем) или в течение всего периода ожогового шока (полный объем). Одним из наиболее информативных показателей эффективности проводимого лечения ожогового шока является количество выделяемой мочи, которое определяют с помощью постоянного катетера. Если за 1 час мочи выделяется не менее 0,5 миллилитров/килограмм, то можно надеяться на благоприятный исход лечения. Показателями ликвидации шока являются нормализация гемодинамики, диуреза и повышение температуры тела до субфебрильной. Если возникает необходимость эвакуации поражённых, то при тяжёлом шоке инфузионную терапию целесообразно проводить во время их транспортировки.
Всем обожжённым, в зависимости от их состояния и проведённого на предшествующем этапе лечения, по показаниям исправляют (или заменяют на лечебные) первичные повязки, вводят анальгетики, сердечные средства, антибиотики и другие
При проведении эвакуационнотранспортной сортировки пострадавшие с ограниченными поверхностными Ожоги со сроком лечения до 10 дней задерживаются в команде выздоравливающих МСБ. Остальных легко-обожжённых направляют в госпиталь для легкораненых (смотри полный свод знаний) или в общехирургические госпитали. Тяжело-обожжённых, в том числе с хориоретинальными Ожоги, эвакуируют в соответствующие специализированные лечебный учреждения госпитальной базы фронта.
Лечение Ожоги в системе медицинский службы ГО проводят также по принципу этапного лечения. После оказания первой медпомощи в очаге массового поражения обожжённых, в первую очередь детей, направляют в ОПМ (смотри полный свод знаний Отряд первой медицинской помощи). На этом этапе медицинский эвакуации обожжённых в терминальном состоянии (первая сортировочная группа) направляют для симптоматического лечения в госпитальное отделение ОПМ. Эвакуации они, как правило, не подлежат. Тяжело-обожжённым (вторая сортировочная группа) проводят противошоковую терапию, на ожоговые раны накладывают лечебный повязки, вводят обезболивающие, сердечно-сосудистые средства и по мере возможности — антибиотики, противостолбнячную сыворотку, столбнячный анатоксин. При необходимости им осуществляют трахеостомию, декомпрессионную некротомию и другие Легко-обожжённым (третья сортировочная группа) по показаниям назначают простейшее лечение (смотри полный свод знаний выше), затем их эвакуируют в больницы загородной зоны или переводят на амбулаторное лечение. В специализированных больницах загородной зоны пострадавшим проводят общее лечение всех стадий ожоговой болезни, её осложнений и сопутствующих заболеваний, а также лечение ожоговых ран от первичного туалета до оперативного восстановления утраченного кожного покрова и оперативное лечение последствий Ожоги
Ожоги у детей — одно из наиболее частых и опасных для жизни повреждений, последствия которого могут служить причиной инвалидизации на всю жизнь.
По данным Н. Д. Казанцевой, основными причинами Ожоги у детей являются попадание на кожу горячих жидкостей (69,1%) и прикосновение к накалённым металлическим предметам (18,4%). Чаще Ожоги этой этиологии встречаются у детей в возрасте от 1 до 3 лет. Пламя как причина Ожоги стоит на третьем месте. Местное поражение и ожоговая болезнь в целом развиваются по тем же основным закономерностям, что и у взрослых, но в связи с анатомической и функциональной незрелостью детского организма изменения проявляются более интенсивно, чем у взрослых. Кожа детей тонка, нежна, имеет развитую сеть кровеносных и лимфатических, сосудов (т. е. обладает высокой теплопроводностью), поэтому глубокий Ожоги её возникает при действии такого термического фактора, который у взрослого человека вызовет лишь поверхностное поражение.
Ожоговая болезнь у детей, особенно младших возрастных групп, может развиться при поражении всего 5% поверхности тела и протекает тем тяжелее, чем младше возраст ребёнка. Критическими принято считать глубокие Ожоги на площади 10% поверхности тела. Течение ожоговой болезни и прогноз ухудшаются при наличии сопутствующих заболеваний, а также в случаях запоздалого и неполноценного лечения. В связи с тем, что регулирующие и компенсаторные механизмы у маленьких детей развиты недостаточно, внезапное, не поддающееся медикаментозной коррекции ухудшение состояния ребёнка может наступить через несколько минут после травмы.
Клиническая картина. У детей в возрасте до 3 лет шок может развиться при Ожоги на площади 3— 5% поверхности тела, а у более старших— на площади 5—10% поверхности тела. Особенностью ожогового шока у детей является более тяжёлое течение, чем у взрослых. У детей быстрее наступают изменения в водно-электролитном и белковом балансе, которые приводят к расстройству гемодинамики, микроциркуляции, нарушениям обменных процессов. У них быстро наступает гиповолемия, клеточная, а в тяжёлых случаях и общая дегидратация, гемоконцентрация, общее нарушение кровообращения с расстройством функций жизненно важных органов, гипоксия, метаболический ацидоз, гипотермия, олигурия и анурия. В клинические, картине обращают на себя внимание возбуждение, иногда с судорожными припадками, сменяющееся заторможенностью, озноб с подёргиванием мимической мускулатуры, бледность кожи, цианоз носогубного треугольника, жажда, тошнота, рвота. Выражены одышка, тахикардия (до 140—160 ударов в 1 минут), экстрасистолия. Одной из особенностей ожогового шока у детей младших возрастных групп является гипертензия: по данным Л. Б. Розина с соавторами, у 28—35% больных артериальное давление в периоде шока на 20—30 миллиметров ртутного столба превышает возрастную норму. Стойкая гипертензия при тяжёлом шоке может быть признаком начинающегося отёка мозга. Крайне тяжело шок протекает у новорожденных.
Острая ожоговая токсемия наступает обычно после кратковременного удовлетворительного . самочувствия ребёнка. Она протекает на фоне гипертермии (до 40°),нередко сопровождающейся бредом, спутанностью сознания, судорогами, нарушением сна и аппетита и развитием осложнений — пневмонии, острого эрозивно-язвенного гастрита, токсического гепатита, миокардита и другие В этом периоде ожоговой болезни быстро нарастает гипопротеинемия и диспротеинемия. В результате распада эритроцитов и угнетения функции костного мозга уменьшается количество эритроцитов, развивается анемия. При этом стойко держится лейкоцитоз и сдвиг в лейкоцитарной формуле влево. Период острой ожоговой токсемии у детей продолжается от 2 до 10 дней.
Период ожоговой септикотоксемии начинается с момента нагноения ожоговой раны. Для септикотоксемии характерны множественные структурно-функциональные повреждении внутренних органов и систем, сопровождающиеся нарушением всех видов обмена и ведущие к длительному расстройству анатомо-физиол. процессов растущего организма. Из клинические, признаков, характерных для этого периода, можно выделить нарушение сна, эмоциональную депрессию, раздражительность, отсутствие аппетита, а также ремиттирующий тип лихорадки с размахами до 2°.
Период реконвалесценции у детей протекает с яркой положительной динамикой: отчётливо меняется настроение, улучшается сон, появляется аппетит, температура тела снижается до субфебрильной, а затем и нормализуется; в ранах идёт активная краевая и островковая эпителизация, разрастаются пересаженные аутодермотрансплантаты.
Осложнения ожоговой болезни у детей наиболее часто развиваются в период септикотоксемии. При этом на первый план по частоте выступают такие осложнения, как отиты (смотри полный свод знаний), язвенный стоматит (смотри полный свод знаний), рецидивирующая пневмония, лимфангиит (смотри полный свод знаний), лимфаденит (смотри полный свод знаний), абсцессы, флегмоны, а также нефрит, гепатит и другие
Одним из наиболее тяжёлых осложнений этого периода, как и у взрослых, является ожоговое истощение, которое чаще всего развивается в случаях нерациональной терапии. Для ожогового истощения характерны резко отрицательный азотистый баланс и как следствие этого — сильное похудание, развитие третичного некроза ран, не заживление донорских участков и появление пролежней. На фоне ожогового истощения нередко быстро развивается сепсис с множественными пиемическими очагами во внутренних органах. Чем меньше возраст ребёнка, тем несовершеннее у него механизмы иммуно л. защиты и тем чаще развивается генерализация инфекции и сепсис.
Помимо указанных осложнений, у детей могут также наблюдаться изменения со стороны желёз внутренней секреции, в результате которых наступает остановка роста ребёнка, задержка полового созревания. Нарушения со стороны психики у детей бывают выражены значительно резче, чем у взрослых. Из осложнений местного характера довольно часто наблюдаются келоидные рубцы и дерматогенные рубцовые контрактуры конечностей и шеи.
Диагноз тяжести термических поражений у детей основывается на тех же данных, что и у взрослых. Площадь Ожоги должна определяться с учётом возраста ребёнка, для чего можно использовать данные Уоллеса (A. Wallace, 1951) — см. таблицу.
Лечение. Первая помощь при Ожоги заключается в прекращении воздействия термического агента на кожу: при Ожоги пламенем — гашение горящей одежды путём завёртывания ребёнка в плотную ткань, при Ожоги горячими жидкостями — быстрое обмывание обожжённых областей холодной водой. После этого надо осторожно снять с обожжённого ребёнка одежду, завернуть его в чистую простыню, дать внутрь половину или целую (в зависимости от возраста) таблетку анальгина и вызвать скорую помощь. У детей чаще, чем у взрослых, возникают показания к инфузионной терапии во время транспортировки в лечебный учреждение. При поступлении в стационар детям проводят те же мероприятия, что и взрослым (туалет ран, наложение повязки с антисептиками, введение противостолбнячной сыворотки и столбнячного анатоксина).
 |

|  |
| ||
В противошоковой терапии нуждаются все дети с Ожоги на площади более 10%, а дети до 3 лет — более 3—5% поверхности тела. Наиболее интенсивная потеря и перераспределение жидкости в организме у детей наблюдается в первые 12—18 часов (особенно в первые 8 часов), поэтому инфузионных сред в первые 8 часов вводят в 2 раза больше, чем в остальные 16 часов суток.
Расчёт суточного количества инфузионных сред, необходимых для лечения ожогового шока у детей, производят по формуле: 3 миллилитров X вес тела (кг) X площадь Ожоги (%). Половину этой дозы вводят в первые 8 часов Вначале внутривенно капельно вводят 0,1% раствор новокаина (от 30 до 150 миллилитров), рингер-лактатный раствор (лактасол), 4—5% раствор гидрокарбоната натрия, осмотические диуретики, к концу первых суток — альбумин, плазму, другие протеины. На следующие сутки целесообразна гемотрансфузия. Кроме того, через каждые 8—12 часов производят инъекции кардиотонических, обезболивающих, десенсибилизирующих средств и витаминов. По показаниям применяют гормоны и кровезаменители. Широко используют ингаляции увлажнённого кислорода. При отсутствии рвоты можно давать пить небольшими порциями щелочно-солевые растворы, минеральные воды (Боржом, Ессентуки № 20 и другие).
Эффективность противошоковой терапии проверяют, как и у взрослых, главным образом по интенсивности диуреза. В зависимости от возраста ребёнка в норме диурез может составлять от 8—10 миллилитров в 1 час (у детей до 1 года) до 30—50 миллилитров в 1 час (у детей 11—14 лет).
В период острой ожоговой токсемии, септикотоксемии и реконвалесценции больным переливают кровь, вливают сыворотку и плазму (по некоторым данным, наиболее эффективные от ожоговых реконвалесцентов), альбумин, низкомолекулярные дезинтоксикационные средства, сбалансированные солевые растворы. Необходимо постоянное введение витаминов С, группы В, гипосенсибилизирующих и жаропонижающих средств. Сразу после выхода ребёнка из шока начинают введение антибиотиков широкого спектра действия, а со времени нагноения раны антибиотики применяют с учётом чувствительности к ним микрофлоры. Для повышения реактивности организма назначают гамма-глобулин. Очень большое значение в лечении обожжённых детей имеет правильное, полноценное питание с достаточным количеством легко усвояемых белков, а также солей и витаминов.
Местное лечение Ожоги осуществляют по тем же принципам, что и у взрослых. У детей может быть применена ранняя аутотрансплантация как на рану после некрэктомии (на 2—6-й день), так и на грануляции (3—4-я недель). При необходимости дополнительных пересадок кожи на грануляции их осуществляют через каждые 7—10 дней. Лучшие результаты даёт пересадка сетчатых кожных лоскутов толщиной 0,1 — 0,15 миллиметров.
С целью профилактики контрактуры с первых дней лечения конечность должна быть уложена в положение разгибания, пальцы рук при Ожоги кистей должны быть слегка согнуты. Профилактика тугоподвижности осуществляется путём ранних и регулярных занятий лечебный физкультурой: детям дошкольного и школьного возраста показаны преимущественно активные движения, детям ясельного возраста — пассивные, пассивно-активные и рефлекторные упражнения в сочетании с массажем.
После заживления ожогов у детей ещё длительное время продолжается структурная и функциональная, органная и системная реабилитация. В связи с этим дети с последствиями Ожоги подлежат диспансеризации до окончания роста организма.
Прогноз. Исходы ожоговой болезни у детей, как и у взрослых, определяются главным образом площадью глубокого Ожоги; существенное влияние оказывают также часто развивающиеся у детей осложнения (отит, диспепсия, гепатит, флегмоны и особенно пневмония). Летальность у детей грудного и ясельного возраста выше, чем у детей старших возрастных групп, а у последних она практически такая же, как у взрослых с сопоставимыми по тяжести термическими травмами. Ожоговые раны у детей заживают быстрее и с более ограниченным образованием рубцов, в том числе келоидных. Наличие таких рубцов, особенно при быстром росте ребёнка, способствует образованию деформаций и контрактур.
Лучевые ожоги
Лучевые Ожоги— поражения, возникающие в результате местного воздействия на кожу ионизирующего излучения.
Этиология и патогенез. Характер лучевых Ожоги зависит от дозы ионизирующего излучения (смотри полный свод знаний), особенностей пространственного и временного его распределения (смотри полный свод знаний Фактор времени облучения), а также от общего состояния организма. Низкоэнергетическое рентгеновское излучение и бета-частицы, проникающие в ткани на незначительную глубину, вызывают поражения в пределах толщи кожи. Высокоэнергетические рентгеновское и гамма-излучения, нейтроны, обладающие большей проникающей способностью, оказывают воздействие не только на кожу, но и на глубжележащие ткани.
В результате облучения кожи происходит повреждение её клеток (в том числе при определённых условиях и клеток базального слоя эпидермиса) с образованием токсических продуктов распада тканей. В последующем нарушается проницаемость клеточных и тканевых мембран, повреждаются капилляры и нервные окончания. Все это в конечном счёте ведёт к изменению трофики, преобладанию процессов распада тканей над процессами регенерации и репарации (смотри полный свод знаний Дерматиты, дерматит от ионизирующей радиации; Лучевая болезнь, патогенез, патологическая анатомия).
Лучевые Ожоги могут явиться следствием местного переоблучения тканей при лучевой терапии (смотри полный свод знаний), авариях атомных реакторов, попадании на кожу радиоактивных изотопов. В условиях применения ядерного оружия, при выпадании радиоактивных осадков возможно возникновение лучевых Ожоги на незащищённой коже. При одновременном общем гамма-нейтронном облучении организма возможно развитие сочетанного поражения. В таких случаях лучевые Ожоги будут развиваться на фоне лучевой болезни.
Клиническая картина. Течение лучевых Ожоги характеризуется определёнными периодами. Выделяют четыре периода развития лучевых Ожоги Первый период — ранняя лучевая реакция — выявляется через несколько часов или суток после поражения и характеризуется появлением эритемы. Эритема постепенно исчезает и наступает второй — скрытый период, во время которого внешних проявлений поражения не наблюдается. Продолжительность этого периода (от нескольких часов до нескольких суток, даже недель) тем короче, чем тяжелее поражение. В третьем периоде — острого воспаления — возникает вторичная эритема, возможно появление пузырей, эрозий и, наконец, лучевых язв. Этот период продолжается от нескольких недель до нескольких месяцев и переходит в завершающий, четвёртый период — восстановления. Эритема начинает постепенно исчезать, наступает заживление эрозий и язв, однако на месте поражения отмечаются трофические расстройства (цветной рисунок 13—16).
Большинство исследователей придерживается клинико-анатомической классификации тяжести лучевых Ожоги, согласно которой различают три степени лучевых поражений.
Лучевые ожоги I степени (лёгкие) возникают при дозе облучения 800— 1200 рад (8—12 Гр). Ранняя реакция обычно отсутствует, скрытый период более 2 недель В третьем периоде развивается эритема, небольшой отёк, появляются жжение и зуд в поражённом участке. Спустя 1—2 недель указанные явления стихают. На месте поражения отмечается выпадение волос, шелушение и пигментация бурого цвета.
Лучевые ожоги II степени (средней тяжести) возникают при облучении в дозе 1200—2000 рад (12—20 Гр). Ранняя реакция, как правило, характеризуется появлением лёгкой скоропроходящей эритемы. Иногда развивается слабость, головная боль, тошнота. Скрытый период длится 1 — 2 недель В период острого воспаления появляется выраженная эритема и отёк, захватывающий не только кожу, но и глубжележащие ткани. На месте эритемы образуются мелкие, наполненные прозрачной жидкостью пузыри, которые постепенно увеличиваются и сливаются между собой. При вскрытии пузырей обнажается ярко-красная эрозивно-язвенная поверхность. В этот период у больного может повышаться температура тела, обычно развивается лейкоцитоз, усиливаются боли в области поражения. Период восстановления продолжается 4—6 недель и более. Эрозии и неглубокие изъязвления эпителизируются, кожа этих участков истончается и пигментируется; иногда отмечаются гиперкератоз и телеангиэктазии.
Лучевые ожоги III степени (тяжёлые) возникают при облучении в дозе более 2000 рад (более 20 Гр). Быстро развивается ранняя реакция в виде отёка и болезненной эритемы, которая держится до 2 суток Скрытый период непродолжителен — менее 1 недель В третьем периоде развиваются гиперемия, отёк, понижается чувствительность поражённых участков. Появляются точечные геморрагии и очаги некроза багрово-коричневого или чёрного цвета. При больших дозах облучения повреждается и гибнет не только кожа, но и подкожная клетчатка, фасции, мышцы и даже кости, имеют место флебит (смотри полный свод знаний) и тромбоз вен (смотри полный свод знаний Флеботромбоз); грануляционный вал, как правило, выражен слабо. Отторжение омертвевших тканей резко замедлено. Образующиеся эрозии и лучевые язвы обладают торпидным течением, часто рецидивируют. У больных наблюдается лихорадка, высокий лейкоцитоз, особенно резко проявляется болевой синдром, приобретающий характер каузалгий (смотри полный свод знаний). Период восстановления затягивается на многие месяцы. На месте заживших язв формируются нестойкие атрофические или гипертрофические рубцы, на них часто образуются язвы, склонные к малигнизации.
Лечение. При поверхностных лучевых Ожоги, не сопровождающихся общей реакцией организма, показано только местное лечение. Большие пузыри вскрывают. На пораженную поверхность накладывают мазевые повязки с антисептиками, антибиотиками, кортикостероидными гормонами или влажно-высыхающие повязки, содержащие антибактериальные препараты. Под повязками мелкие пузыри подсыхают, на их месте образуется струп, ожоговая рана эпителизируется.
При более тяжёлых лучевых Ожоги необходимо комплексное общее и местное консервативное, а в ряде случаев оперативное лечение. Больному производят новокаиновую блокаду (смотри полный свод знаний) — вагосимпатическую, футлярную или короткую, повторяя её через 4—5 суток до первых клинические, признаков деструкции поражённых тканей. В целях снятия боли, уменьшения отёка и распада тканей назначают контрикал, тзалол, трасилол, а для улучшения тканевой гемодинамики и утилизации кислорода — продектин, компламин, солкосерил. Применяют также противогистаминные средства (дипразин, димедрол, супрастин и другие). При появлении признаков интоксикации показано внутривенное капельное введение реополиглюкина, поливинилпирролидона. Образование на месте лучевого Ожоги гангрены, участков некроза, язв свидетельствует о необходимости оперативного лечения.
 |
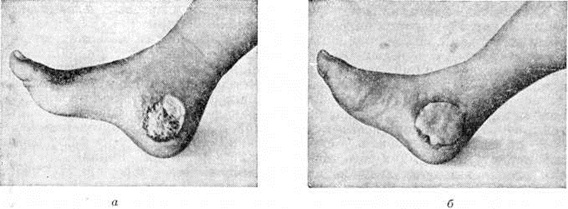
|  |
Рис. 11. | ||
Оперативному вмешательству предшествует общее и интенсивное местное лечение, направленное на подавление возбудителей инфекции (повязки с гипертоническим раствором хлорида натрия, сульфаниламидами, антибиотиками). Из оперативных методов эффективен метод одномоментного иссечения поражённого участка с наложением первичных швов. Однако он возможен при ограниченных лучевых Ожоги, локализующихся на брюшной стенке, спине, бедре, то есть на местах, где в патологический процесс не вовлекаются крупные артерии, нервные стволы, сухожилия. В противном случае производят пересадку кожи на грануляции после подготовки их мазевыми повязками с солкосерилом, фторокортом и другие При этом лучший эффект достигается пересадкой кожно-подкожного лоскута на ножке, которую пересекают к концу 3-й недель При очень тяжёлых лучевых Ожоги конечности с обширным некрозом мягких тканей, с обнажением костей, секвестрацией сухожилий, а также при развитии гангрены показана ампутация (смотри полный свод знаний). В поздние сроки после лучевых Ожоги при длительно не заживающих лучевых язвах с наличием деформирующих рубцов производят их иссечение. Образовавшийся дефект закрывают с помощью пластики местными тканями, свободной пересадки кожи, филатовского стебля (цветной рисунок 17, 18), итальянской пластики (рисунок 11) или с помощью комбинированной пластики. На всех этапах оперативного лечения лучевых Ожоги проводят необходимую общую терапию пострадавшего: вводят анальгетики, антибиотики, витамины, переливают кровь и её препараты и другие
Реабилитация пострадавших с лучевыми Ожоги проводится по тем же принципам, что и при термических ожогах.
Прогноз в основном определяется площадью и глубиной поражения тканей. При прочих равных условиях тяжелее протекают лучевые Ожоги, вызванные гамма-нейтронным, чем бетаизлучением. Предшествующие заболевания, истощение, переутомление, снижающие резистентность организма к действию ионизирующего излучения, отрицательно сказываются на течении поражений. Особенно неблагоприятно протекают лучевые Ожоги на фоне лучевой болезни, когда нарушается кроветворение развивается геморрагический синдром и снижается общая сопротивляемость организма. По данным Хелда (Held, 1961), 30% лучевых язв склонны к малигнизации.
Химические ожоги
Хим. Ожоги вызываются крепкими неорганическими кислотами (азотная, серная, соляная, фтористо-водородная и другие), щелочами (едкий калий, едкий натрий, негашёная известь, каустическая сода), а также солями некоторых тяжёлых металлов (нитрат серебра, хлористый цинк, алюминийорганические соединения и другие). Чаще всего химический Ожоги поражаются открытые участки тела, однако при случайном приёме внутрь кислот и щелочей возможны Ожоги слизистой оболочки полости рта и пищевода. Под действием кислот изменяется состояние коллоидов клеток, происходит дегидратация и коагуляция тканей, наступает их гибель по типу сухого некроза. Щелочи при взаимодействии с белками образуют щелочные альбуминаты, омыляют жиры, что способствует развитию влажного некроза. Соли тяжёлых металлов по механизму действия стоят ближе к кислотам.
Химических Ожоги, как и термические, подразделяются по глубине поражения тканей на четыре степени. Однако при химический ожогах II степени не образуются пузыри. Хим. Ожоги обычно бывают ограниченными по площади, с чёткими границами поражения и образованием по периферии подтёков — следов растекания химический вещества. Ожоговая болезнь при химический Ожоги развивается редко, однако образующиеся в ране соединения некоторых агрессивных веществ, главным образом кислот, могут всасываться в кровь, вызывая интоксикацию.
Тяжесть химический Ожоги существенно зависит от срока оказания медпомощи, основная задача которой заключается в как можно более быстром удалении (нейтрализации) агрессивного вещества, попавшего на кожу или в желудочно-кишечные тракт. Лучше всего это достигается обмыванием участков поражения (промыванием желудка) большим количеством холодной проточной воды. Если обмывание начато сразу после травмы, оно должно продолжаться 10—15 минут, при запоздалой помощи — не менее 40 минут, а при поражении фтористо-водородной кислотой — в течение 2—3 часов Критерием достаточности обмывания поражённого участка является исчезновение запаха агрессивного вещества. Нельзя применять обмывание водой при Ожоги, вызванных органическими соединениями алюминия, так как эти вещества при взаимодействии с водой воспламеняются. Их следует удалять с кожных покровов керосином, бензином, спиртом.
После тщательного обмывания поражённого участка применяют химический нейтрализацию агрессивных веществ: при Ожоги кислотами — 2—3% раствором гидрокарбоната натрия, при Ожоги щелочами — слабыми кислотами; при Ожоги известью — 20% раствором сахара в виде примочек, при Ожоги карболовой кислотой — с помощью повязок с глицерином и известковым молоком, при Ожоги хромовой кислотой — 5% раствором тиосульфата (гипосульфита) натрия, при Ожоги солями тяжёлых металлов — 4—5% раствором гидрокарбоната натрия, при Ожоги фосфором — с помощью повязок с 5% раствором сульфата меди.
В случае химический Ожоги пищевода для снятия болей, спазма применяют тепло-влажные ингаляции, индуктотерапию в слаботепловой дозировке, электрофорез новокаина на межлопаточную область и область грудины.
Туалет ожоговых поверхностей при воздействии химический веществ проводят по общим правилам. Однако при Ожоги фосфором он должен проводиться в темной комнате, так как остатки фосфора, находящегося в ране, на свету не видны. В дальнейшем поверхностные химический Ожоги, как и термические, лечат консервативно, а при глубоких Ожоги обычно требуется оперативное восстановление утраченного кожного покрова.
Электрические ожоги
Электрические Ожоги возникают от действия электрического тока, контакт которого с тканями, прежде всего с кожей, приводит к переходу электрической энергии в тепловую (тепло Джоуля), в результате чего наступает коагуляция и разрушение тканей (смотри полный свод знаний Электротравма).
Ожоги в судебно-медицинском отношении
Ожоги в судебно-медицинской отношении имеют значение при исследовании трупов и освидетельствовании живых лиц. Чаще всего воздействию термических и химических факторов, вызывающих Ожоги, подвергаются лица, находящиеся в состоянии алкогольного опьянения, искусственного или естественного сна. Из термических факторов наибольшее значение имеют пламя, горячие жидкости, из химических — кислоты и щелочи.
Специфика проявления Ожоги во многом зависит от характера поражающего фактора. Так, пламя причиняет Ожоги всех степеней, оставляя обычно копоть на коже, вызывая опаление волос и обугливание ногтей. Для Опухоли горячими жидкостями характерно образование поверхностных повреждений в виде потёков, в том числе и в местах, закрытых одеждой; при этом волосы, как правило, не повреждаются, в области поражения можно найти следы жидкости (смола, чай и так далее), которой причинены Ожоги Контактные Ожоги имеют форму раскалённого предмета, вызвавшего их. Горячие газы вызывают Ожоги органов дыхания. При химический Ожоги образуется струп специфической для данного агрессивного вещества окраски, отсутствуют пузыри. Эти данные помогают при судебно-медицинской экспертизе выявить источник поражения, однако решающее значение имеют судебно-химическое и другие лабораторные методы исследования органов и тканей.
Смерть при Ожоги наступает от различных причин (шок, интоксикация, сепсис, ожоговое истощение, пневмония и другие)
При освидетельствовании живых лиц степень Ожоги, их распространённость определяют, руководствуясь клинические, признаками (смотри полный свод знаний выше). Чаще эксперт имеет дело с сочетанием Ожоги различной степени. Судебно-медицинской квалификацию степени тяжести телесных повреждений производят в соответствии с «Правилами судебно-медицинского определения степени тяжести телесных повреждений», действующими на всей территории СССР с 1 апреля 1979 год Ожоги IIIБ и IV степени на площади, превышающей 15% поверхности тела, ожоги IIIА степени — на площади, составляющей 20% поверхности тела, и ожоги II степени, занимающие 30% поверхности тела, а также Ожоги меньшей площади, но сопровождающиеся развитием тяжёлого шока, Ожоги органов дыхания квалифицируются как тяжкие телесные повреждения, опасные для жизни в момент возникновения. При этом учитывается, что у лиц, перенёсших ожоговую болезнь, долгое время или навсегда могут оставаться патологический изменения со стороны внутренних органов, рубцы, контрактуры, что приводит к временной или полной утрате трудоспособности или к неизгладимому обезображиванию лица (смотри полный свод знаний Обезображение). Неосложнённые Ожоги оцениваются также и по критерию длительности расстройства здоровья. Аналогично квалифицируют Ожоги химический соединениями. Они даже при небольшой площади поражения могут быть опасны для жизни в момент нанесения вследствие общетоксического действия агрессивного вещества.
При исследовании трупов необходимо помнить, что внешний вид Ожоги, полученных при жизни, после смерти меняется. Участки гиперемии становятся бледнее необожжённой кожи, площадь Ожоги несколько уменьшается. При ожогах II степени кожа приобретает пергаментную плотность и красновато-коричневый цвет, на разрезах кровь не выступает. При ожогах III степени некротические участки приобретают серую окраску.
Особо сложной является судебно-медицинской экспертиза трупов, обнаруженных в месте пожаров. Прежде всего приходится решать вопрос о прижизненном или посмертном происхождении Ожоги
Считается, что наличие неповреждённой или малоповрежденной кожи в местах складок лица, образующихся при зажмуривании глаз, свидетельствует о прижизненно полученном Ожоги (рисунок 12). Об этом же говорит наличие Ожоги слизистых оболочек рта, глотки, гортани, трахеи и крупных бронхов. Обнаружение большого количества копоти на слизистой оболочке дыхательных путей, включая мельчайшие бронхи, а также в лёгочных альвеолах, указывает на аспирацию дыма и прижизненное воздействие пламени. Наличие копоти определяется путём стереомикроскопического исследования отпечатков со слизистой оболочки дыхательных путей или обычной микроскопией. При гнилостных изменениях трупа целесообразно использовать фотографирование в инфракрасных лучах.
Обнаружение карбоксигемоглобина в крови, взятой из глубоких вен или сердца, также может служить ценным показателем прижизненно полученного Ожоги, поскольку при вдыхании окиси углерода во время пожара количество карбоксигемоглобина достигает 60% и более, а при посмертном проникновении окиси углерода в трупную кровь — не превышает 20%.
Определённое значение имеет гистологический исследование обожжённых тканей и органов. В случае прижизненных Ожоги в месте поражения наблюдаются капиллярная и артериальная гиперемия, стаз, отёк, кровоизлияния, обрывки эластических волокон, клеточная инфильтрация, вытягивание ядер и клеток базального и шиповатого слоёв эпидермиса, дистрофические и некротические изменения в эпидермисе и дерме, эмульгирование жира в подкожной клетчатке. Следует, однако, учитывать, что эта гистологический картина может встречаться и при посмертных Ожоги, причинённых сразу или в ближайшие сроки после наступления смерти, что связано с периодом переживания тканей. В этих случаях обращают внимание на то, что при прижизненных Ожоги в жидкости пузырей обычно определяется большое количество лейкоцитов, фибрина, белка; в повреждённых участках образуются артериальные тромбы, определяются краевое расположение и эмиграция лейкоцитов, а также реактивно-дистрофические и некротические изменения периферических нервов в коже и мышцах.
 |
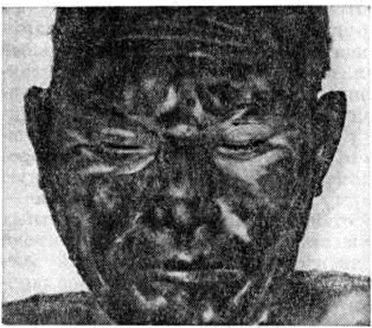
|  |
Рис. 12. | ||
При вдыхании горячего воздуха сравнительно быстро возникают дистрофические и некротические изменения в нервных клетках гортани, трахеи, бронхов, в клетках покровного эпителия, подслизистой основы и мышечной оболочки, предшествующие воспалительным явлениям. Определяются также явления расстройства кровообращения в дыхательных путях и лёгких, бронхоспазм, дистрофические изменения в миокарде, почках, печени. Существенным признаком прижизненных Ожоги является жировая эмболия лёгких, наличие мелких частиц угля в кровеносных сосудах внутренних органов, в звездчатых эндотелиоцитах печени и цитоплазме лейкоцитов. Определённое диагностическое значение имеет развитие острого гемоглобинурийного нефроза, если при этом отсутствует синдром длительного раздавливания (смотри полный свод знаний Травматический токсикоз).
При исследовании обгоревших (обугленных) трупов могут обнаруживаться посмертные эпидуральные гематомы, которые образуются вследствие сморщивания и отслойки твёрдой мозговой оболочки от внутренней поверхности черепа и последующего кровоизлияния. Эти кровоизлияния обычно имеют серповидную форму, тогда как прижизненные — веретенообразную; при посмертных гематомах между свёртками крови и твёрдой мозговой оболочкой имеется пространство, заполненное жидкой кровью, при прижизненных — твёрдая мозговая оболочка плотно прилежит к свёртку. Обугливание вызывает разрушение стенок полостей тела и усиленное испарение жидкости, что приводит к значительному уменьшению объёма внутренних органов и всего трупа. При натяжении обгоревшей кожи нередко образуются трещины и разрывы с ровными краями и острыми концами, напоминающие резаные раны, однако они поверхностные, как правило, без повреждения подкожной клетчатки.
Под воздействием высокой температуры труп принимает своеобразную позу — позу боксёра, что связано с потерей влаги и свёртыванием белка мышц — так называемый тепловым окоченением, при котором сгибатели, как наиболее сильные мышцы, фиксируют руки и ноги в положении сгибания. Считают, что этот феномен посмертного происхождения.
Возможно сочетание прижизненного и посмертного действия пламени, поэтому исследуют различные участки ожоговой поверхности и контрольные участки неповреждённых тканей.
При резко выраженном обгорании опознание трупа крайне затруднено. При этом учитывают индивидуальные особенности зубов (наличие кариеса, протезов, пломб и другие) изучают имеющиеся рубцы кожи, родимые пятна, остатки одежды и другие особые приметы. По сохранившимся частям трупа и по костям решают вопрос о поле и возрасте. Для этого проводят рентгено л. исследование костей, с помощью которого устанавливают также наличие прижизненных изменений костей, следов повреждений.
Обращают внимание на наличие признаков, указывающих на возможную другую причину смерти (инфаркты, странгуляционные борозды и другие). Если в результате сожжения трупа остались кусочки костной ткани и зола, необходимо произвести сравнительно-анатомическое, рентгенографическое и микроскопическое исследование. При этом могут оказаться полезными методы инфракрасной спектроскопии (смотри полный свод знаний) и эмиссионного спектрального анализа (смотри полный свод знаний).
В ряде случаев необходимо проводить дифференциальную диагностику Ожоги с изменениями кожи, вызванными воздействием химический веществ (керосин, бензин и другие), а также кожными заболеваниями, отморожениями и другие
|
Богаченко В.П.; Владимирова Н.А.; Вихриев Б.С.; Григорьев М.Г.; Жижин В.H.; Каем Р.И.; Лавров В.А.; Николаев Г.В.; Пекарский Д.Е.; Поветяной Н.Е.; Полищук С.А.; Саркисов Д.С.; Сологуб В.К.; Фаршатов М.Н.; Федоров Н.А.; Ширинский П.П. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Одонтома |
⇓ Полный свод знаний. Том первый А. ⇓ |
Озена ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Вся информация на сайте Ordo Deus находится в свободном доступе. Ordo Deus не предоставляет информацию на платной основе. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |