Панариций |
||
 |
 |
Оглавление
|
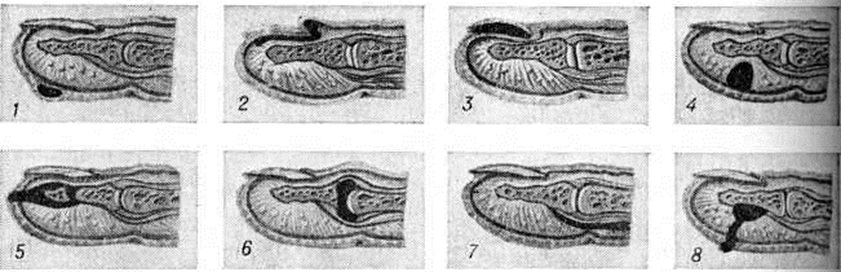
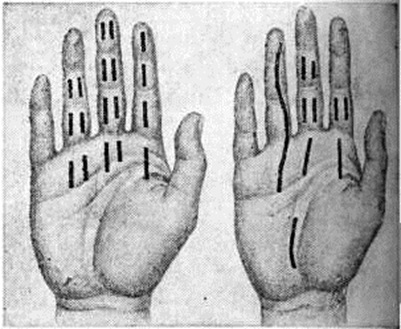
ПанарицийПанариций (латынь panaricium) острое воспаление тканей пальца, возникающее обычно в результате инфицирования мелких его повреждений. Воспалительные процессы, осложняющие обширные ранения пальцев, не относятся к Панариций В этих случали говорят об инфицированных ранах пальцев. Классификация. Для практической работы хирургов наиболее целесообразна классификация Панариций, основанная на учёте анатомической локализации воспалительного процесса (рисунок 1). По этой классификации различают следующие виды Панариций: кожный, околоногтевой (паронихия), подногтевой, подкожный, костный, суставной, сухожильный, пандактилит. Статистика. Чаще Панариций болеют лица, выполняющие работу, связанную с возможностью травмирования рук, загрязнением их смазочными материалами, раздражающими кожу веществами (разнорабочие, грузчики, слесари, трактористы, рабочие ткацкой промышленности и другие). У 80% заболевших наблюдается Панариций ногтевых фаланг I, II или III пальцев правой кисти. Этиология и патогенез. Наиболее распространённым возбудителем Панариций является белый или золотистый гемолитический стафилококк в монокультуре или в ассоциации с другими микробами. Реже воспаление обусловливается кишечной палочкой, протеем, стрептококком и другие. Иногда причиной заболевания служит гнилостная, а также грибковая инфекция. Микробы проникают в ткани из окружающей среды или поверхностных слоёв кожи пальца при мелких, особенно не санированных повреждениях (ссадины, раны, нанесённые острыми предметами иголками, металлическими стружками, деревянными занозами и другие); крайне редко инфицирование происходит гематогенным путём. Возникновению Панариций способствуют снижение иммунологический реактивности организма, истощение, нарушение обмена веществ, эндокринные заболевания, а также длительное воздействие на кожу рук раздражающих веществ, холода, влаги, вибрации, при которых наступают расстройства микроциркуляции и трофики тканей, нарушается защитная функция кожи. Экспериментально доказано, что многие химический вещества и металлы (медь, цинк, кобальт, хром и другие), попадая в рану, оказывают на ткани токсическое действие и также способствуют возникновению Панариций Дальнейшее развитие и особенности течения Панариций в отличие от гнойных заболеваний других локализаций в значительной мере определяются особенностями анатомического строения пальца: обилием на небольшом протяжении функционально важных образований (фиброзные влагалища, сухожилия, синовиальные влагалища, сосуды, элементы, образующие суставы), ячеистостью расположения подкожной клетчатки, пронизанной фиброзными перемычками. Все эти факторы способствуют проникновению инфекции вглубь и переходу её на сухожилия и костносуставной аппарат. Фаза серозного пропитывания тканей обычно короткая, быстро сменяется фазой гнойно-некротического воспаления, так как скопление экссудата в замкнутых пространствах приводит в короткие сроки к нарушению кровообращения, некрозу тканей, гнойному их расплавлению. Клиническая картина. Постоянным признаком всех форм Панариций является сильная боль пульсирующего характера, резче выраженная в центре гнойного очага и при локализации его на ладонной поверхности пальца, где ткани неподатливы и обильно снабжены нервными окончаниями. Боль усиливается при движениях пальца, находящегося обычно в полусогнутом положении. Как правило, имеются выраженные в разной мере припухлость и отёчность пальца, гиперемия кожи, наиболее чётко определяющиеся на тыльной его поверхности, местное повышение температуры. Общие нарушения в организме больных выражены меньше, чем местные. В стадии нагноения боль становится мучительной, приводит к бессоннице; яркая краснота отмечается больше на периферии очага, чем в центре; температура тела повышена (с ремиссиями); определяются увеличение и болезненность регионарных лимфатических, узлов. При кожном Панариций гнойный очаг располагается в толще кожи (рис.< 1, 1) под эпидермисом. Образуется импетигиозный пузырь с серозным, гнойным или геморрагическим содержимым, который может располагаться как на ладонной, так и на тыльной поверхности любой из фаланг, иногда занимая почти всю поверхность пальца. |
Пузырь окружён узким воспалительным валиком. Боль вначале незначительная, но по мере накопления гноя усиливается, становится постоянной, пульсирующей. Иногда очаг гиперемии вокруг пузыря расширяется, присоединяется лимфангиит (смотри полный свод знаний) и регионарный лимфаденит (смотри полный свод знаний), сопровождающийся повышением температуры тела до высоких цифр. Ранее подобное поражение называли лимфатическим панарицием. В современной хирургической литературе этот термин практически не употребляется. При кожном Панариций гнойный очаг в толще кожи может сообщаться с очагом в подкожной клетчатке — так называемый панариций в форме запонки (рисунок 1, 8).
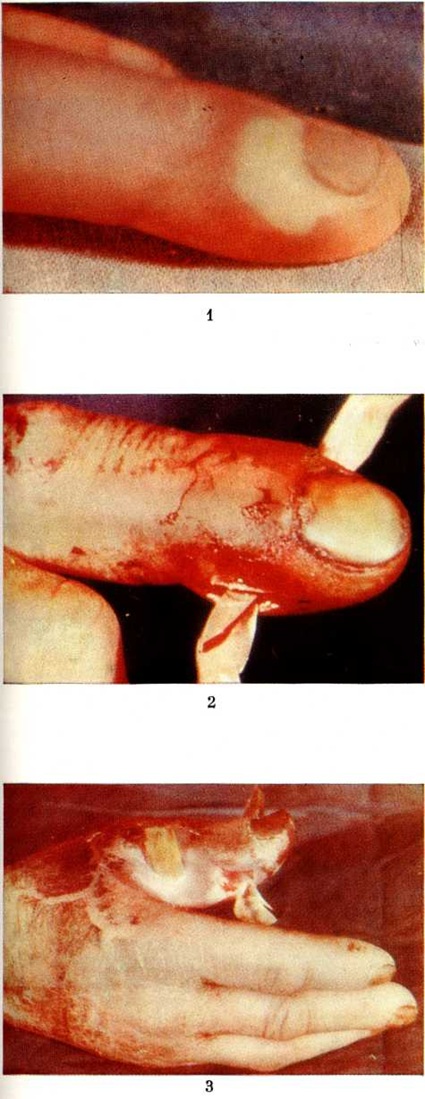
При околоногтевом Панариций— паронихии (смотри полный свод знаний) гнойное воспаление локализуется в толще валика ногтя: в боковом его участке, над корнем ногтя, или на всем протяжении валика (рисунок 1, 2). Кожа валика краснеет, припухает (цветной рисунок 1), из-под валика при надавливании появляются капли гноя.
Подногтевой Панариций характеризуется скоплением гноя под телом ногтя (рисунок 1,5). Он возникает при инфицировании проникающих под ноготь колотых ран, нагноении подногтевых гематом или как осложнение паронихии; протекает остро. Ноготь приподнят, сквозь него просвечивает гной. Ограничение гнойного очага плотной ногтевой пластинкой обусловливает постоянную резко выраженную пульсирующую боль.
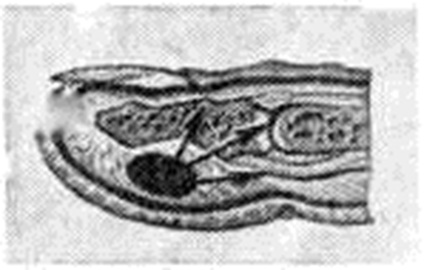
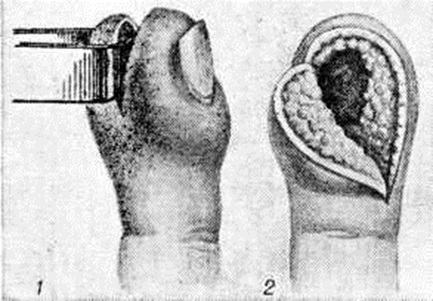
Подкожный Панариций— воспаление подкожной клетчатки пальца (рисунок 1, 4) — наиболее распространённая форма Панариций Чаще встречается подкожный Панариций ладонной поверхности дистальных фаланг. Так как на тыльной поверхности пальцев кожа подвижная, а подкожная клетчатка рыхлая и содержит много лимфатических, сосудов, широко анастомозирующих с лимфатических, сосудами ладонной поверхности, то при расположении гнойного очага на ладонной поверхности пальца отёк, припухлость и гиперемия кожи более чётко выражены на боковых поверхностях и тыле пальца. Палец (или фаланга) увеличивается в объёме, становится напряжённым (цветной рисунок 2, 3). Большая толщина, плотность и неподатливость кожи ладонной поверхности, ячеистое расположение подкожной клетчатки способствуют быстрому распространению воспалительного процесса в сторону надкостницы и сухожилий. Боль постоянная, усиливается при разгибании и ослабевает при умеренном сгибании пальца. Точка наибольшей болезненности соответствует локализации центра гнойного очага. Часто больной лишается сна из-за боли, изнурён, температура тела повышается до 38—39°. В гнойное воспаление могут вовлекаться кость, сухожилия, суставы (рисунок 2). Из очага, локализующегося в проксимальной фаланге пальца, гнойный процесс может перейти по рыхлой клетчатке межпальцевых промежутков в каналы червеобразных мышц, дистальный отдел ладони и на проксимальные фаланги соседних пальцев (рисунок 3).
 |
|  |
Рис. 2. | ||
Костным Панариций называется гнойное воспаление пальца с вовлечением в процесс костной ткани (рисунок 1, 5). Различают костный Панариций дистальной, средней и проксимальной фаланг. Костный Панариций может быть первичным, возникающим в результате глубоких колотых ран и заноса инфекции в кость ранящим предметом. Эта форма встречается редко. Преобладает вторичный костный Панариций, причина которого — переход воспаления с мягких тканей на кость. Некроз и гнойное расплавление обусловливают возникновение дефекта кости или образование секвестров. Клинические, картина костного Панариций в ранней стадии не отличается от таковой при подкожном Панариций Вскоре все симптомы становятся резко выраженными. При поражении дистальной фаланги палец приобретает колбообразную форму с напряжённой, блестящей, гладкой кожей. Боль носит постоянный характер. Появляется озноб, головная боль, температура повышается до 39° и выше. В гнойный процесс могут вовлекаться сухожилия, суставы.
Суставной Панариций характеризуется гнойным воспалением межфаланговых или пястно-фаланговых суставов (рисунок 1, 6). Различают две стадии течения суставного Панариций В I стадии в процесс вовлекаются только мягкие ткани сустава: появляется гиперемия кожи, отёк, сглаженность межфаланговых складок; палец приобретает веретенообразную форму. Толчкообразное давление по продольной оси пальца резко усиливает постоянную боль. При пункции сустава (смотри полный свод знаний: Суставы) можно получить мутную жидкость. Во II стадии разрушаются суставные хрящи, боковые связки, наступает деструкция костей, образующих сустав. Возникает патологический подвижность, вплоть до подвывиха в суставе, определяется крепитация суставных поверхностей. Может произойти самопроизвольное вскрытие такого Панариций, при этом образуется свищ с грануляциями и гнойным отделяемым.
Сухожильный Панариций— гнойное воспаление влагалища сухожилия и сухожилия пальца (рисунок 1, 7). Воспаления сухожилий разгибателей пальцев, как правило, не бывает. Сухожилия сгибателей пальцев обычно вовлекаются в процесс вторично, воспаление переходит на них с влагалища сухожилий. Сдавление тонких сосудов, подходящих к сухожилию через мезотендиний, быстро накапливающимся во влагалище сухожилия экссудатом и тромбоз их приводят в короткие сроки к некрозу сухожилия. Гной из влагалища может прорваться наружу с образованием свища (рисунок 4). При сухожильном панариции I пальца гной может распространяться по влагалищу сухожилия длинного сгибателя большого пальца кисти в общее синовиальное влагалище сгибателей и к V пальцу. Возникает так называемый перекрёстный панариций. Возможно распространение гнойного процесса и в обратном направлении — от V пальца к I. Иногда процесс может перейти на глубокие слои предплечья — в так называемый пространство Пирогова—Парона. Этого не наблюдается при сухожильном панариции II, III и IV пальцев, влагалища сухожилий которых изолированы от общего синовиального влагалища сгибателей кисти. Основной признак сухожильного Панариций—постоянная боль по ходу сухожилия, усиливающаяся при попытке разгибания пальца. Несвоевременное хирургическое вмешательство влечёт за собой некроз сухожилия на большом протяжении, отторжение которого происходит очень медленно. Нежизнеспособное сухожилие выглядит серым, тусклым. Сгибательная функция пальца выпадает.
Пандактилит (греческий pan всё + daktylos палец + -itis) — прогрессирующее гнойное воспаление всех тканей пальца, в том числе связок, сухожилий, костей и суставов. Возникает в результате осложнения или неправильного лечения более лёгких форм Панариций Палец резко деформируется, увеличивается в объёме, кожа приобретает багрово-цианотичный оттенок, напряжена, блестит. Имеются свищи, из которых выделяется гной, отторгаются участки некротизированной жировой клетчатки, сухожилий, костные секвестры; нередко наблюдается патологический подвижность и крепитация в межфаланговых суставах.
Осложнения чаще возникают вследствие несвоевременного или неправильного лечения начальных форм Панариций При этом процесс может последовательно переходить с одного отдела пальца на другой, а также и за его пределы, обусловливая возникновение глубокой флегмоны предплечья, флегмоны кисти (смотри полный свод знаний: Кисть), гнойного воспаления лучезапястного сустава и др. Некроз и рубцевание тканей, особенно в области суставов и влагалищ сухожилий, а также длительная нерациональная иммобилизация кисти могут приводить к тугоподвижности, контрактуре и анкилозу суставов пальца и кисти.
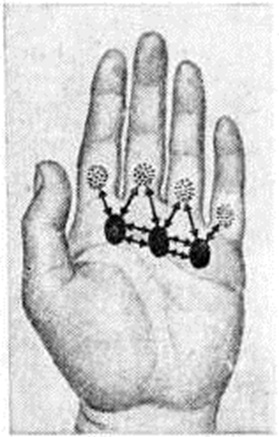
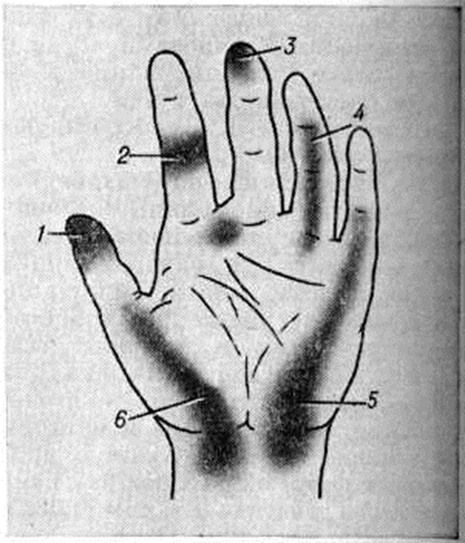
Диагноз основывается на характерном анамнезе, клинические, и рентгенологическое картине. Необходимо точно определить локализацию гнойно-некротического очага, установить фазу воспалительного процесса и клинические, форму болезни. При сборе анамнеза важно уточнить, были ли в ближайшем прошлом мелкие травмы пальцев, проводилась ли их обработка, имеют ли место факторы, способствующие возникновению гнойных заболеваний (загрязнённость рук и другие); какова давность заболевания, были ли бессонные ночи из-за болей; какое проведено лечение. При осторожном исследовании пальца с помощью пуговчатого зонда (согласно старому практическому правилу «палец пальцем не пальпируют») определяют место наибольшей болезненности, которое обычно соответствует локализации гнойного очага (рисунок 5).
Рентгенодиагностика Панариций производится методом рентгенографии в двух взаимно перпендикулярных проекциях. Предпочтительны безэкранная рентгенография мягким излучением, рентгенография с прямым увеличением изображения, электрорентгенография (смотри полный свод знаний). При Панариций мягких тканей пальца рентгенологическое изображения костных фаланг нормальны и лишь при очень длительном течении Панариций смежная фаланга может подвергнуться остеопорозу (смотри полный свод знаний).
 |
|  |
Рис. 4. | ||
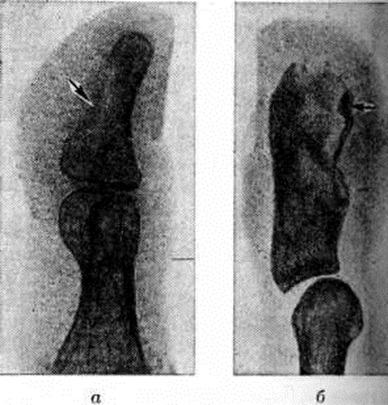
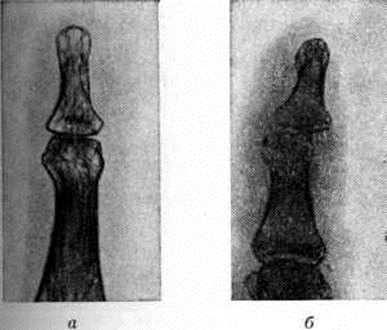
При костном панариции уже к концу 1-й недели болезни на рентгенограммах отмечается неравномерное просветление — реактивный остеопороз поражённой части фаланги вплоть до почти полного исчезновения структуры этой части фаланги при дальнейшем развитии Панариций (рисунок 6, а). По затихании воспаления очертания и структура фаланги восстанавливаются через 3—5 недель Ошибочное толкование этого просветления фаланги как некроза может привести к неоправданной резекции или даже экзартикуляции жизнеспособной фаланги. В отличие от описанной картины некротизированная часть фаланги, лишённая кровоснабжения, сохраняет на рентгенограммах тень нормальной интенсивности; образовавшийся секвестр часто смещается (рисунок 6, б). При интактности смежного сустава суставная щель и Подхрящевые корковые слои сохраняются. При осложнении костного Панариций гнойным артритом на рентгенограммах помимо остеопороза наблюдается прогрессирующее сужение суставной полости (вследствие хондролиза суставных хрящей), неровность и нечёткость контуров суставных концов (рисунок 7, а). Иногда гнойный артрит может осложниться дистензионным вывихом или подвывихом фаланги (рисунок 7, б).
Суставной Панариций ведёт к анкилозу; при этом на рентгенограмме исчезают корковые слои суставных концов и суставная полость, на месте которой костно-трабекулярная структура переходит из одной кости в другую. При активно и длительно текущем костном или суставном Панариций может наблюдаться просветление всех смежных костей кисти (главным образом суставных концов костей), то есть регионарный остеопороз. При костном Панариций дистальной фаланги на рентгенограммах отсутствует оссифицирующий периостит вследствие малой активности здесь камбиального, остеогенного слоя надкостницы.
Дифференциальная диагностика различных форм Панариций основывается на особенностях клинические, проявлений. Диагностика таких заболеваний пальцев, как фурункул (смотри полный свод знаний), карбункул (смотри полный свод знаний), обычно не сложна.
Поражение пальцев возможно при туберкулёзе, актиномикозе, туляремии и др. Уточнение диагноза в таких случаях иногда представляет известные трудности и требует специальных бактериологических и серологических исследований, проводимых при соответствующих заболеваниях (смотри полный свод знаний: Актиномикоз, Гонорея, Сифилис, Туляремия и др.).
Лечение. Основной метод лечения Панариций— оперативный. Консервативная терапия может быть эффективной лишь в начальной (серозно-инфильтративной) стадии. Однако комплекс консервативных мероприятий играет важную роль как дополнение к операции. Большое значение при этом имеет предоставление покоя поражённому пальцу и всей кисти, который достигается наложением гипсовой лонгеты на кисть и предплечье в функционально выгодном положении (смотри полный свод знаний: Гипсовая техника). Применяют горячие ванны для кисти и дистальной части предплечья, УВЧ-терапию, электрофорез с трипсином и другими ферментами, диадинамические токи, ультразвук, рентгенотерапию, иногда прибегают к местной гипотермии. По стихании острых явлений после операции применяют комплекс упражнений ЛФК. Особенно существенным компонентом комплексного лечения Панариций является антибактериальная терапия, мощным средством которой служат антибиотики направленного действия. Их можно вводить местно по типу короткой блокады (смотри полный свод знаний: Новокаиновая блокада) или в мягкие ткани проксимальной фаланги пальца, а также внутрикостно, внутримышечно (по принятой схеме), внутривенно и внутриартериально. Местное введение антибиотиков хотя и обеспечивает высокую концентрацию их в очаге воспаления, однако болезненно и тяжело переносится больными. Внутрикостное введение особенно целесообразно при костном Панариций Внутривенное (в подкожные вены передней локтевой области) введение проще внутриартериального (в плечевую артерию) и поэтому применяется чаще.
Широкое распространение в лечении Панариций получает метод иммунотерапии (стафилококковый анатоксин по схеме, противостафилококковый гамма-глобулин, гипериммунная антистафилококковая плазма, бактериофаг и др.); применяется также энзимотерапия (трипсин, химотрипсин и другие).
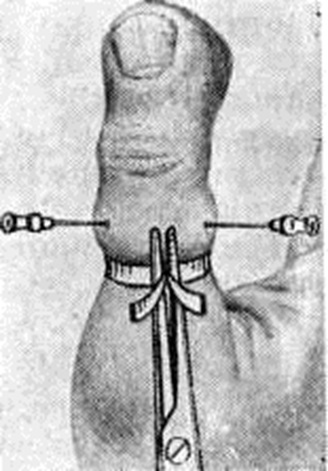
В стадии гнойно-некротического воспаления (не позже первой бессонной ночи) необходима операция, при которой осуществляют широкое вскрытие гнойного очага, радикальное иссечение некротизированных тканей (смотри полный свод знаний: Некрэктомия) и рациональное дренирование (смотри полный свод знаний). Операцию производят обычно под местным обезболиванием по Лукашевичу— Оберсту (смотри полный свод знаний: Анестезия местная) с наложением на основание пальца тонкого резинового жгута с целью гемостаза (рисунок 8). При Панариций проксимальной фаланги или переходе воспалительного процесса на кисть прибегают к внутривенной или внутрикостной анестезии, а чаще к общему обезболиванию (смотри полный свод знаний).
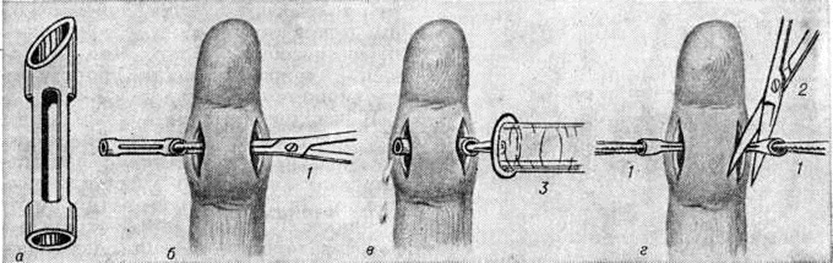
Для дренирования гнойного очага применяют резиновые (рисунок 9) или хлорвиниловые трубки, резиновые полоски, ниточные дренажи и другие. После операции на рану накладывают марлевую повязку с антисептиками (фурацилин, фурагин или др.), покой обеспечивается наложением гипсовой лонгеты.
Радикальное иссечение некротизированных тканей, местное применение антибиотиков, а также протеолитических ферментов позволяет в некоторых случаях подкожного или костного Панариций наложить первичноотсроченные (смотри полный свод знаний: Первичный шов) или ранние вторичные швы (смотри полный свод знаний), что способствует значительному сокращению сроков нетрудоспособности больных.
При кожном Панариций отслоившийся эпидермис прокалывают остроконечными ножницами и тщательно иссекают; при этом обезболивания обычно не требуется. На раневую поверхность накладывают повязку с раствором антисептика (пенициллин, фурацилин или др.). Для профилактики рецидива рану облучают УФ-лучами. При Панариций в форме запонки выполняют операцию, как при подкожном Панариций
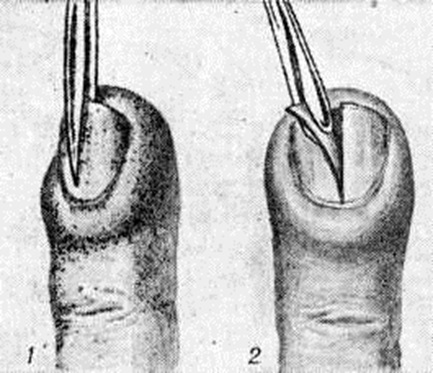
Лечение подногтевого Панариций только оперативное. При расположении гноя вблизи свободного края тела ногтя ногтевую пластинку иссекают под местной анестезией в виде клина. Часто в таких случаях обнаруживается инородное тело — заноза, явившаяся причиной Панариций Полностью удаляют ноготь (рисунок 10) только при отслойке его гноем на большом протяжении.
При подкожном Панариций лишь в самой начальной (серозно-инфильтративной) стадии может быть испробовано консервативное лечение, возможности которого не следует переоценивать. При отсутствии ближайшего эффекта проводимой консервативной терапии, а также при сформировании очага гнойного воспаления показана операция. Характер разреза определяется локализацией гнойного очага. На дистальной фаланге делают овальный или полуовальный (клюшкообразный) разрезы (рисунок 11). Овальный разрез позволяет осмотреть все отделы фаланги, радикально иссечь некротизированные ткани, обеспечивает хороший отток гноя, поэтому применяется в случаях тяжёлого течения Панариций При этом доступе сохраняется чувствительность кончика пальца. Разрез проводят не дальше 2—3 миллиметров от свободного края ногтя, чтобы не образовался впоследствии раздвоенный палец (так называемый рыбья пасть). С целью профилактики раздвоенного пальца прибегают к вытяжению ладонного лоскута фаланги липким пластырем или к наложению наводящих швов (смотри полный свод знаний: Швы хирургические). Чаще применяют полуовальный разрез, после которого раздвоенный палец не образуется. Подкожный Панариций средней и проксимальной фаланг вскрывают двумя ладонно-боковыми разрезами, проведёнными через всю длину фаланги.
 |
|  |
Рис. 10. | ||
 |
|  |
Рис. 11. | ||
Лечение костного Панариций заключается в удалении гнойно-некротического субстрата мягких тканей и нежизнеспособной кости, вмешательство на которой должно быть радикальным и экономным. Особенно бережно следует относиться к проксимальному метаэпифизу дистальной фаланги, за счёт которого происходит регенерация кости. Некротизированный участок кости иссекают острыми щипцами или осторожно выскабливают острой костной ложечкой.
Лечение суставного Панариций в ранней стадии состоит в пункции сустава, введении в него антибиотиков, использовании всего комплекса консервативной терапии. При отсутствии эффекта после 3—4 пункций делают операцию (смотри полный свод знаний: Артротомия). Двумя тыльно-боковыми разрезами вскрывают сустав, промывают его раствором антибиотика, удаляют нежизнеспособные ткани. При разрушении хрящей и кости производят их экономную резекцию.
В начальной стадии сухожильного Панариций могут быть применены методы консервативного лечения с пункциями влагалища сухожилия для эвакуации экссудата и введения антибиотиков. При неэффективности консервативного лечения показана операция. Для вскрытия влагалища сухожилия предложено много разрезов (рисунок 12), однако применять следует прерывистые односторонние или парные линейно-боковые разрезы на средней и проксимальной фалангах. Слепой мешок проксимального отдела влагалища целесообразно вскрывать двумя разрезами на ладони у основания пальца. Недопустимы разрезы по средней линии пальца, так как они, как и практиковавшиеся ранее разрезы на всем протяжении сухожилия, проведённые сбоку (разрезы Бира и Канавела), приводят к тяжёлым изменениям сухожилия и потере функции пальца. Влагалище сухожилия дренируют резиновой полоской на период не более 2 суток.
При пандактилите в большинстве случаев приходится прибегать к экзартикуляции пальца в пястно-фаланговом суставе с удалением головки пястной кости (смотри полный свод знаний: Экзартикуляция). Иногда рациональное оперативное вмешательство с последующей антибактериальной терапией позволяет сохранить палец. При решении вопроса о характере операции на пальце следует учитывать, что даже при полной потере подвижности он сохраняет функциональный пригодность за счёт движений пястной кости.
Прогноз. Ранняя радикальная операция обеспечивает быстрое выздоровление с хорошими функциональный результатами. При тяжёлых формах Панариций (сухожильный, суставной и другие) и их осложнениях прогноз в отношении восстановления функции может быть неблагоприятным.
Профилактика состоит в соблюдении личной гигиены, предупреждении мелких травм пальцев; важное значение имеют повышение санитарный культуры населения, совершенствование техники безопасности и улучшение условий труда (снабжение спецодеждой, например перчатками, варежками и др., механизация, автоматизация производств и др.). Снижению заболеваемости Панариций способствует обработка микротравм 0,5% раствором нашатырного спирта, 5% спиртовым раствором йода, плёнко-образующими антисептическими жидкостями типа «фуропласт» и другие.
|
Луцевич Э.В.; Финкельштейн С.И. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Палиндромный ревматизм |
⇓ Полный свод знаний. Том первый А. ⇓ |
Панартрит ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Вся информация на сайте Ordo Deus находится в свободном доступе. Ordo Deus не предоставляет информацию на платной основе. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |