Плеврит |
||
 |
 |
Оглавление
|
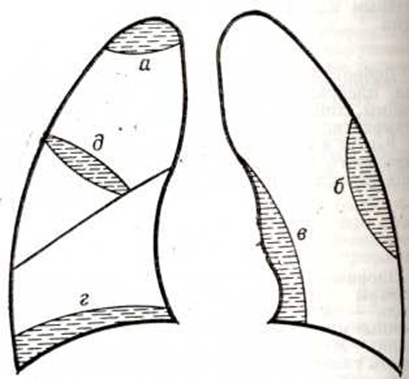
ПлевритПлеврит (pleuritis; греческий pleura ребро, бок + -itis) — воспаление плевры. В подавляющем большинстве случаев Плеврит не является самостоятельным заболеванием и представляет собой патологический процесс, осложняющий течение тех или иных заболеваний лёгких и, значительно реже, грудной стенки, средостения, диафрагмы или органов поддиафрагмального пространства. Несмотря на вторичный характер почти всех воспалительных и реактивных процессов в плевре, в ряде случаев они определяют особенности течения, а иногда утяжеляют течение основного заболевания и нередко требуют принятия специальных лечебных мер. Оглавление Функциональные нарушения, возникающие при плеврите КлассификацияПо этиологии Плеврит можно разделить на инфекционный и неинфекционный (асептический). Инфекционный Плеврит подразделяется в зависимости от характера вызвавшего его инфекционного возбудителя (стафилококковый, пневмококковый, гнилостный, анаэробный, туберкулёзный, кокцидиоидозный, эхинококковый и так далее), а неинфекционный — в зависимости от характера основного заболевания, проявлением или осложнением которого он является (ревматический, карциноматозный, травматический и другие). В зависимости от характера тканевых изменений различают сухой (фибринозный) Плеврит и выпотной (экссудативный) Плеврит Следует отметить, что подобное разделение не совсем точно, поскольку воспалительная экссудация характерна для любого Плеврит, в том числе фибринозного. Выпотной Плеврит в зависимости от характера выпота подразделяется на серозный, серозно-фибринозный, гнойный, гнилостный, геморрагический и хилёзный. Если к гнойному выпоту примешивается газ (чаще воздух при прорыве в плевральную полость абсцесса, каверны, эмфизематозного пузыря), возникает пиопневмоторакс. По клинические, течению Плеврит бывает острым, подострым, хроническим. В зависимости от наличия или отсутствия отграничения выпота от непоражённой плевральной полости различают диффузный (тотальный) и отграниченный (осумкованный) Плеврит, а последний соответственно локализации осумкованного выпота подразделяют на верхушечный (апикальный), пристеночный (паракостальный), костодиафрагмальный, диафрагмальный (базальный), парамедиастинальный, междолевой (интерлобарный) — рисунок 1. |
 |
|  |
Рис. 1. | ||
История
Сведения о возможности скопления выпота в плевральной полости имелись уже в древности. Так, в трудах Гиппократа (5—4 веков до нашей эры) и К. Галена (2 век нашей эры) упоминается об эвакуации гноя из плевральной полости с помощью разреза (прокола) грудной стенки.
В 18 век Г. Ван-Свитен и другие начали выделять Плеврит в качестве самостоятельного патологический процесса. В начале 19 век в трудах Р. Лаэннека (1819—1821) были разработаны основы физикальной диагностики Плеврит, расширившие возможности его клинические, распознавания. Дальнейшее качественное развитие диагностика Плеврит получила на рубеже 19 и 20 веков в результате открытия и введения в практику рентгенологическое методов исследования органов грудной полости.
Во время первой и второй мировых войн гнойные Плеврит (эмпиема плевры) являлись наиболее частым и тяжёлым осложнением проникающих огнестрельных ранений груди. В этот период начали детально разрабатываться методы лечения этого вида патологии плевры. Дальнейшее развитие эта проблема получила в результате быстрого развития лёгочной хирургии в послевоенные годы.
Статистика
Статистика. Достоверных статистических данных, касающихся общей заболеваемости Плеврит и смертности от него, нет ни в отечественной, ни в зарубежной литературе. Это связано прежде всего с тем, что в подавляющем большинстве случаев Плеврит регистрируется под рубриками заболеваний, осложнением которых он является. Кроме того Плеврит часто протекает без выраженной клинические, симптоматики, маскируется проявлениями основного патологический процесса и не распознается вообще. О частоте Плеврит можно косвенно судить по частоте встречающихся во время аутопсии сращений в плевральной полости, поскольку они являются следствием перенесённого воспаления плевры. По данным Итиды (Ichida, 1936), сращения между висцеральной и париетальной плеврой во время вскрытий были обнаружены у 48% лиц, погибших от несчастных случаев и у 80,5% умерших от тех или иных заболеваний.
На протяжении последних десятилетий относительная частота и значение Плеврит различного происхождения существенно менялись. По данным В. А. Равич-Щербо и В. М. Гольдфельда (1933) и Г. Р. Рубинштейна (1949), до середины 20 век самой частой причиной экссудативных Плеврит был туберкулёз. В дальнейшем в результате успехов в профилактике и лечении туберкулёза положение существенно изменилось. Так, по данным Метцель (Metzel, 1978), в 40,8% случаев причиной плеврального выпота явились злокачественные новообразования (карциноматоз, мезотелиома плевры), тогда как туберкулёзная этиология Плеврит была установлена лишь в 20,6% случаев.
Этиология
Поскольку подавляющее большинство Плеврит является осложнением или проявлением различных, преимущественно лёгочных, заболеваний, этиологией Плеврит условно считают причину заболевания, которое привело к возникновению Плеврит
С точки зрения этиологии все Плеврит можно разделить на инфекционные, (в том числе инфекционно-аллергические), то есть связанные с инвазией плевры возбудителями инфекции или аллергической реакцией плевры на субплеврально локализующуюся инфекцию, и не инфекционные, или асептические, при которых воспалительный процесс в плевре возникает без непосредственного участия патогенных микроорганизмов.
Инфекционные Плеврит чаще всего вызывают те виды патогенных микроорганизмов, которые являются причиной острого или хронический воспаления респираторных отделов лёгких. Так, крупозная, или долевая, пневмония, вызываемая преимущественно пневмококком или его ассоциациями, при типичном течении, как правило, осложняется Плеврит, что дало основание назвать её плевропневмонией. Острые очаговые пневмонии, также имеющие в большинстве случаев кокковую природу, нередко осложняются Плеврит Частой причиной длительно текущих серозных и серозно-фибринозных Плеврит является туберкулёз. Туберкулёзный Плеврит встречается как самостоятельная клинические, форма туберкулёза, а также при очаговом, диссеминированном, инфильтративном туберкулёзе лёгких, туберкулёзе внутригрудных лимфатических, узлов и других проявлениях туберкулёзной инфекции. Туберкулёзный Плеврит часто развивается при первичном туберкулёзе лёгких (смотри полный свод знаний Туберкулёз органов дыхания) как одно из его проявлений. Этим объясняется более частое возникновение туберкулёзного Плеврит у лиц молодого возраста и подростков. Сравнительно редко туберкулёзный Плеврит представляет собой одно из проявлений системного туберкулёзного поражения серозных оболочек (полисерозит). Гнойный Плеврит (эмпиема плевры) может иметь чрезвычайно разнообразную этиологию, причём в качестве возбудителей на первое место выступают гноеродные кокки. По данным М. И. Кузина (1976), чаще всего возбудителем эмпиемы плевры является стафилококк (37%), несколько реже — стрептококк (27,2%) и грамотрицательные палочки (синегнойные палочки, протей и так далее— 23,9%), ещё реже — диплококки (6,5%). Особо тяжёлые эмпиемы, осложняющие гангрену лёгкого, могут обусловливаться анаэробной и гнилостной микрофлорой (анаэробные и гнилостные Плеврит).
Известны Плеврит грибковой природы: при кокцидиоидомикозе, бластомикозе и других грибковых поражениях, а также паразитарные Плеврит, возникающие в результате прорыва в плевральную полость эхинококковой кисты и инвазии плевры другими паразитами, например, трематодами (Paragonimus westermani).
Неинфекционные (асептические) Плеврит могут развиваться в результате кровоизлияния в плевральную полость (так называемый травматический Плеврит). Весьма часто встречаются Плеврит, связанные с карциноматозом плевры в результате диссеминации по поверхности плевры бронхогенного рака или раковых опухолей другой локализации, а также первичных опухолей плевры (мезотелиом). Экссудация в плевральную полость может сопровождать также системные заболевания соединительной ткани: ревматизм, системную красную волчанку, склеродермию, дерматомиозит, узелковый периартериит (смотри полный свод знаний Коллагеновые болезни). Часто плевральный выпот появляется при остром инфаркте лёгкого (смотри полный свод знаний) в результате тромбоэмболии ветвей лёгочной артерии.
Патогенез
Патогенез плеврита находится в теснейшей зависимости от вызывающих его причин. У подавляющего большинства больных выпотным Плеврит решающую роль в развитии и течении заболевания играет изменённая реактивность — это Плеврит так называемый инфекционно-аллергической природы. В цепи патогенетических звеньев при Плеврит инфекционно-аллергического генеза можно условно выделить протекающий субклинически этап сенсибилизации плевры, во время которого наблюдается повторное поступление из очага инфекции в субплевральную зону лёгкого и плевру антигенов — микробов, продуктов их жизнедеятельности (токсинов), а также белковых и высокополимерных белково-полисахаридных комплексов, образующихся в результате повреждающего действия микробов на ткани и изменённого тканевого обмена. К антигенам (смотри полный свод знаний) вырабатываются и накапливаются соответствующие антитела (смотри полный свод знаний). В результате встречи в сосудистом русле и соединительнотканной основе плевры антигенов и антител образуется большое количество биологически активных веществ: гистамина (смотри полный свод знаний), серотонина (смотри полный свод знаний) и другие Вместе с продуктами изменённого обмена они вызывают местные нарушения кровообращения, повреждение эндотелия сосудов, что ведёт к повышению проницаемости сосудистой стенки (смотри полный свод знаний Проницаемость), образованию выпота и повреждению слоистых бессосудистых структур плевры, играющих роль тканевого барьера. Таким образом, повреждение сосудов и соединительнотканной основы висцеральной плевры приводит к развитию экссудативного плеврита. Одновременно с экссудацией наблюдается выпадение фибрина в толще и на поверхности плевры.
В других случаях, например при гнойных Плеврит, явно преобладает непосредственное воздействие микробов, обсеменяющих плевру.
Пути проникновения возбудителей инфекции в плевральную полость при Плеврит инфекционного генеза различны. Непосредственное инфицирование плевры происходит из субплевральных патологический очагов. По мнению С. И. Спасокукоцкого (1938), инфицированию плевральной полости гноеродными микроорганизмами практически всегда предшествует прорыв в плевральную полость субплеврального гнойного очага. Переход воспалительного процесса с лёгочной ткани на плевру может происходить лимфогенно (лимфогенный Плеврит), что, по мнению Д. А. Жданова (1946) и Плеврит А. Теппера (1952), осуществляется так называемый ретроградным, или центробежным, током тканевой жидкости, который может выносить возбудителей инфекционного воспаления из глубины лёгкого в плевральную полость. Распространение возбудителей инфекции из субплевральных патологический очагов гематогенным путём (гематогенный Плеврит) наблюдается значительно реже. Прямое попадание возбудителей инфекции в плевральную полость со стороны раны грудной стенки или со стороны инфицированной лёгочной ткани и воздухоносных путей, целость которых может нарушаться, имеет место в хирургической практике при ранениях груди и оперативных вмешательствах. Для туберкулёзных Плеврит характерным является инфицирование плевры микобактериями из поражённых туберкулёзным процессом бронхолёгочных лимфатических, узлов, субплевральных очагов или же в результате прорыва в плевральную полость каверн с формированием пиопневмоторакса (смотри полный свод знаний).
В основе плевральной экссудации при неинфекционных Плеврит также лежит повышение тканевой и сосудистой проницаемости субплевральной зоны лёгких и самой плевры. Развитие травматических Плеврит связано с воспалительной реакцией плевры на излившуюся в плевральную полость кровь. При малоизменённых плевральных покровах и небольшом объёме гемоторакса (смотри полный свод знаний) излившаяся кровь остаётся в жидком состоянии или же образовавшийся вначале сгусток лизируется. В этом случае при отсутствии инфицирования кровь как бы разводится плевральным выпотом, эритроциты постепенно разрушаются, а богатый гемоглобином жидкий выпот медленно всасывается, оставляя впоследствии относительно небольшие сращения. Травматический гемоторакс, особенно при значительном разрушении тканей грудной стенки и лёгкого, сопровождающийся освобождением большого количества тканевых факторов свёртывания, обычно приводит к формированию массивного, не подвергающегося фибринолизу сгустка, который при асептическом течении Плеврит подвергается медленной организации с формированием плотных шварт, ограничивающих функцию лёгкого.
Плевральный выпот при карциноматозе плевры возникает, с одной стороны, под воздействием на плевру продуктов патологический обмена, выделяемых опухолью, с другой — в результате блокады метастазами путей оттока лимфы в области корня лёгкого и средостения, а также блокады устьиц и люков париетальной плевры (смотри полный свод знаний Плевра) вследствие диссеминации опухоли по плевре, а также деструкции серозных покровов плевры при развитии или при прорастании опухоли из подлежащих тканей.
Появление в плевральной полости геморрагического выпота при деструктивном панкреатите связано с лимфогенным проникновением в плевральную полость активных ферментов поджелудочной железы, в большом количестве обнаруживаемых в плевральном выпоте.
В образовании, накоплении и последующем рассасывании плеврального выпота при Плеврит различной этиологии имеет значение взаимодействие трёх факторов: воспалительной экссудации из висцеральной плевры, давления в плевральной полости и способности оставшихся неизмененными отделов париетальной плевры к резорбции.
Торможение процесса всасывания выпота в разгар экссудации связано со сдавлением лимфатических, сосудов париетальной плевры и нарушением их функций, закрытием устьиц и люков между мезотелиальными клетками выпадающим фибрином, нарушением дыхательных экскурсий лёгкого, играющих роль насоса, и ослаблением работы смещённого выпотом сердца. При определённых условиях, например обсеменении плевры туберкулёзными бугорками, проникновении гнойной или гнилостной инфекции, процессы экссудации и резорбции могут быть нарушены на длительное время.
При обратном развитии патологический процесса, вызвавшего появление Плеврит, жидкая часть выпота постепенно резорбируется, фибринозные наложения подвергаются организации соединительной тканью с образованием шварт и сращений, частично или полностью облитерирующих плевральную полость. Однако гнойный выпот ни при каких обстоятельствах самостоятельно резорбироваться не может, его элиминация из плевральной полости возможна только в результате прорыва наружу через грудную стенку, в бронхи или же в результате лечебных манипуляций (эвакуация с помощью пункции или дренирования).
Патологическая анатомия
Сухой (фибринозный) Плеврит характеризуется отсутствием свободного жидкого выпота в плевральной полости. Поверхность плевры тусклая, покрыта тонкой сероватой плёнкой или хлопьевидными массами фибрина (смотри полный свод знаний), которые в первые дни легко, а позже, когда начинается организация, трудно снимаются с её поверхности. К фибрину в том или ином количестве примешиваются макрофаги (смотри полный свод знаний), плазматические клетки (смотри полный свод знаний), лимфоциты (смотри полный свод знаний), гранулоциты. В процессе организации фибрин рассасывается и замещается соединительной тканью, что приводит к фиброзному утолщению плевры. Для исхода фибринозного Плеврит типично развитие спаек и синехий, которые носят тяжевидный, плёнчатый или плоскостной характер, богато васкуляризированы, иннервированы, нередко содержат сосуды замыкающего типа и не связанные с сосудами пучки гладких мышечных волокон. Фиброзная ткань в спайках чередуется с прослойками жировой ткани, иногда подвергается гиалинозу, петрификации. В редких случаях после фибринозного Плеврит в плевральной полости остаются так называемый фибринозные тела — круглые или овальные образования из фибрина.
Серозный Плеврит встречается редко, чаще он сопровождается небольшим выпотом фибрина и носит серозно-фибринозный характер. Серозно-фибринозный Плеврит микроскопически характеризуется расширением кровеносных и лимфатических, сосудов плевры, иногда тромбозом, повышением проницаемости их стенки для лейкоцитов и макрофагов, которые вместе с жидкой частью выпота проникают в плевральную полость. Мезотелий плевры слущивается, и она приобретает тусклый вид. Если примесь фибрина велика, возникает плёнка, более толстая в базальных отделах, где иногда на ней образуются ворсинки вследствие слипания париетальной и висцеральной плевры во время дыхательных экскурсий. Плевральный выпот имеет вид мутной жидкости жёлтого цвета с хлопьями фибрина. Удельный вес выше 1,016; в осадке лимфоциты, гранулоциты, макрофаги, слущённые клетки мезотелия.
Серозно-фибринозный Плеврит, возникающий при различных заболеваниях, имеет некоторые особенности в каждом конкретном случае. Ревматический Плеврит помимо серозно-фибринозного выпота характеризуется мукоидной, фибриноидной дистрофией коллагеновых волокон плевры. При аллергических заболеваниях в выпоте находят большое количество эозинофилов (эозинофильный Плеврит). При прорастании средостения опухолью при лимфогранулематозе в выпоте появляются липиды, проникающие в плевральную полость через стенку лимфатических, сосудов плевры, проходимость которых нарушается вследствие блокады их опухолью или сдавления увеличенными лимфатических узлами. Выпот и поверхность плевры при этом приобретают опалесцирующий характер. При раке лёгкого и опухолях другой локализации (раке молочной железы, желудка) нередко развивается геморрагический Плеврит, для которого характерно скопление в плевральной полости мутноватого кровянистого выпота, содержащего большое количество эритроцитов, а также клетки опухоли. Наблюдается резкая гиперемия плевры, кровоизлияния на её поверхности; кроме этого, нередко развивается раковый лимфангиит. Лимф, сосуды, нафаршированные раковыми клетками, приобретают вид белесоватых шнурков, выступающих на поверхности плевры (рисунок 2). Иногда плевра обсеменяется мелкими метастазами.
 |
|  |
Рис. 2. | ||
Выпотной Плеврит с накоплением серозного и серозно-фибринозного выпота является самым частым вариантом туберкулёзного Плеврит Наблюдается при образовании множественных туберкулёзных бугорков на плевре, иногда сливающихся между собой в более крупные очаги, а также при казеозном некрозе отдельных крупных очагов. Однако в этом случае в клеточном составе выпота преобладают нейтрофилы. При более распространённом казеозном некрозе плевры выпот становится серозно-гнойным, а при обширных поражениях — гнойным. В случае прорыва в плевральную полость субплеврально расположенных туберкулёзных очагов и каверн возникает обширный казеозный некроз плевры, сопровождающийся также экссудативной воспалительной реакцией плевры и накоплением выпота, нередко гнойного.
При гнойном Плеврит (эмпиеме плевры) гнойный выпот скапливается преимущественно в нижних отделах плевральной полости. Гнойный Плеврит пневмококковой природы обычно сочетается с фибринозным выпотом и поэтому характеризуется скоплением гноя среди фибринозных «камер», располагающихся в нижних отделах плевральной полости. Стафилококки и стрептококки вызывают чисто гнойный Плеврит со скоплением жёлто-зелёного сливкообразного гноя в первом случае и жидкого серого — во втором. Плевра при этом тусклая, покрыта гноем, иногда некротизирована, пронизана колониями микробов. Мезотелий слущен, все слои плевры инфильтрированы нейтрофильными гранулоцитами, макрофагами, границы слоёв стёрты. При наличии в плевре тромбоваскулитов гнойная инфильтрация с висцеральной плевры может распространяться на лёгкое — так называемый кортикоплеврит, а с париетальной — на межмышечную клетчатку грудной стенки.
Гнилостный Плеврит является следствием проникновения в плевру гнилостных микробов из очагов гангренозного распада лёгкого, осложнившего пневмонию, инфаркт или рак лёгкого. Выпот при этом буровато-серый с гнилостным запахом, иногда процесс течёт с образованием газа.
При неэффективном лечении эмпиема приобретает хронический течение: грануляции рубцуются, лимфатических, коллекторы плевры облитерируются, развивается сетчатый лимфогенный пневмосклероз (смотри полный свод знаний). При этом спавшееся лёгкое фиксируется, фибринозные наложения на его поверхности, а также на париетальной плевре подвергаются организации; в результате этого создаётся ригидная остаточная плевральная полость, в которой сохраняется гнойный процесс, приобретающий хронический характер, формируются бронхоплевральные и плевро-кожные свищи. На фоне формирования спаек, свободный выпот в плевральной полости осумковывается, сгущается, иногда превращаясь в крошковатую массу, содержащую кристаллы холестерина (псевдохилёзный Плеврит) и известь. Иногда при обширной гнойной деструкции лёгочной ткани висцеральная плевра пронизана множеством бронхиальных свищей (смотри полный свод знаний), так называемый «решетчатое лёгкое».
Функциональные нарушения, возникающие при плеврите
Функциональные нарушения, возникающие при плеврите. Болевая реакция, возникающая при сухом Плеврит в результате трения воспалённых и покрытых фибринозными наложениями частей висцеральной и париетальной плевры и раздражения рецепторов, которыми обильно снабжена париетальная плевра, ведёт к ограничению глубины и, соответственно, увеличению частоты дыхания (смотри полный свод знаний). При накоплении выпота возникают нарушения, связанные с коллабированием и компрессионным ателектазом лёгкого, а также смещением средостения в здоровую сторону. При умеренном количестве выпота возникает ограничение лёгочной вентиляции (смотри полный свод знаний), а компрессионный коллапс части альвеол может способствовать возникновению умеренной гипоксемии за счёт изменения соотношения между лёгочной вентиляцией и кровотоком. Смещение средостения при большом количестве выпота ведёт к ограничению вентиляции второго лёгкого, нарастанию дыхательной недостаточности (смотри полный свод знаний) и расстройству кровообращения (смотри полный свод знаний) в результате смещения сердца, нарушения притока к нему крови вследствие общего повышения внутригрудного давления, перегиба полых вен, что может привести к гибели больного.
При гнойном Плеврит интоксикация, обусловленная всасыванием обширной поверхностью плевры микробных токсинов и продуктов распада белка (гнойно-резорбтивная лихорадка по И. В. Давыдовскому, 1954), ведёт к истощению больного, массивной потере белка (гнойно-резорбтивное истощение), изменениям со стороны паренхиматозных органов, в первую очередь почек — токсический нефрит, амилоидоз (смотри полный свод знаний Гнойно-резорбтивная лихорадка).
Клиническая картина
Клиническая картина при Плеврит складывается из проявлений основного заболевания, осложнившегося Плеврит, проявлений собственно Плеврит, а также расстройств со стороны жизненно важных органов и систем, вызываемых Плеврит В клинике Плеврит различного происхождения выделяют синдром сухого (фибринозного) Плеврит, синдром выпотного негнойного Плеврит и синдром гнойного Плеврит (эмпиема плевры). В динамике заболевания эти синдромы могут наблюдаться изолированно или же переходить один в другой.
Сухой плеврит является выражением реакции плевры на неспецифический воспалительный процесс в лёгочной паренхиме (пневмонию, абсцесс лёгкого), и его клинические, проявления обычно дополняют симптоматику этих заболеваний. В других случаях сухой Плеврит развивается как бы изолированно, без отчётливых изменений в лёгком, например, в результате переохлаждения. В этих случаях причиной возникновения фибринозного Плеврит может являться реакция плевры, сенсибилизированной к туберкулёзному антигену, который выделяется из очагов инфекции, локализующихся в бронхолёгочных лимфатических, узлах или в лёгочной ткани и клинически не проявляющихся.
Сухой Плеврит обычно протекает остро или подостро. Основной жалобой больных является острая боль в соответствующей половине грудной клетки, связанная с дыханием. Боль локализуется в зоне появления фибринозных наложений и наиболее интенсивна в задненижних отделах грудной клетки, где взаимная подвижность висцеральной и париетальной плевры максимальна. Боль усиливается при глубоком вдохе, а также при наклоне туловища в противоположную сторону (симптом Шепельманна). Для уменьшения болевых ощущений больные стремятся дышать поверхностно или же принимают вынужденное положение в постели на больном боку, иммобилизируя таким образом поражённую половину грудной клетки. Общее состояние больных обычно остаётся удовлетворительным, если сухой Плеврит не сопутствует тяжёлым изменениям в лёгких. Температура достигает субфебрильных цифр. Дыхание поверхностное, учащённое, экскурсии грудной клетки уменьшены на стороне поражения. При пальпации грудной стенки на больной стороне, особенно у худощавых больных, можно определить характерную крепитацию, связанную с дыханием. При верхушечных Плеврит иногда выявляется умеренная болезненность трапециевидных мышц (симптом Штернберга) и мышц груди (симптом Поттенджера); может возникнуть триада Горнера (анофтальм, псевдоптоз, миоз) вследствие вовлечения в воспалительный и рубцовый процесс веточек шейно-симпатического сплетения (смотри полный свод знаний Бернара — Горнера синдром); при поражении плечевого сплетения могут появиться признаки плексита (смотри полный свод знаний). При парамедиастинальной локализации Плеврит и развитии слипчивого медиастинита (смотри, полный свод знаний) возможно вовлечение в спаечный процесс ветвей блуждающего нерва, что ведёт к возникновению сердцебиений, иногда к нарушению моторной и секреторной функции желудка. Главным и в большинстве случаев единственным аускультативным симптомом сухого Плеврит является шум трения плевры над областью фибринозных наложений. Иногда шум трения плевры бывает слышен даже на расстоянии (симптом Щукарёва). При исследовании крови может наблюдаться ускорение РОЭ и небольшой лейкоцитоз.
Диагностические трудности могут встретиться при диафрагмальных сухих Плеврит, которые нередко сопровождают базальные пневмонии или же воспалительные процессы в органах верхнего этажа брюшной полости (в поддиафрагмальном пространстве). Шум трения плевры при этом обычно отсутствует, болевые ощущения могут иррадиировать по диафрагмальному нерву вверх, в область шеи, а по нижним межрёберным нервам в область живота, при этом нередко выявляется ригидность мышц живота на стороне поражения. Иногда возникает болезненная икота, боль при глотании. При пальпации могут выявляться болезненные точки между ножками грудино-ключично-сосцевидной мышцы (признак Мюсси), в первых межрёберных промежутках у грудины, по линии прикрепления диафрагмы к рёбрам, в области остистых отростков верхних шейных позвонков. При аускультации в нижних долях лёгких иногда выслушиваются хрипы, характерные для базальной пневмонии, а рентгенологически обнаруживается инфильтрация в базальных сегментах нижней доли. В ряде случаев при диафрагмальных Плеврит ошибочно ставится диагноз острого заболевания органов верхнего этажа брюшной полости и даже осуществляется необоснованная лапаротомия.
Течение «изолированного» сухого Плеврит обычно непродолжительно. Через несколько дней боли стихают, общее состояние нормализуется, через 2—3 недели больной выздоравливает. Сухой Плеврит может переходить в выпотной.
Выпотной негнойный плеврит чаще развивается остро. Начальные проявления и клинические, картина его разнообразны. В случаях, когда появлению жидкого выпота предшествовал сухой Плеврит, болевые ощущения на стороне поражения уменьшаются или исчезают вовсе, сменяясь чувством тяжести, переполнения, постепенно нарастающей одышкой, прогрессированием слабости, утомляемости. В подострых случаях указанные симптомы возникают исподволь, незаметно, иногда после периода общего недомогания и небольшого повышения температуры. Отмечается сухой кашель рефлекторного характера. При значительном накоплении выпота появляется чувство нехватки воздуха в покое. Больные стремятся принять в постели вынужденное положение с приподнятой верхней частью туловища, причём лежат преимущественно на больном боку, что обеспечивает меньшее давление выпота на средостение и меньшее смещение последнего. При осмотре отмечается цианоз кожных покровов и видимых слизистых оболочек, набухание шейных вен. Дыхательные экскурсии на стороне поражения бывают уменьшены, а у худощавых больных со слабо развитой мускулатурой и, в особенности, у детей иногда заметно выбухание межрёберных промежутков. При значительных выпотах поражённая половина грудной клетки увеличивается в объёме. Кожа в нижней части грудной клетки становится отёчной, а кожная складка, приподнимаемая между двумя пальцами, представляется более массивной, чем с противоположной стороны (симптом Винтриха). Пульс, как правило, учащён. Перкуторно границы тупости сердца и средостения смещены в здоровую сторону. На стороне поражения сердечная тупость сливается с притуплением , обусловленным плевральным выпотом.
Основным симптомом выпотного Плеврит является обширное притупление перкуторного звука преимущественно в нижних отделах грудной клетки, где при отсутствии сращений независимо от места образования скапливается выпот. Свободный плевральный выпот определяется перкуторно, если его количество превышает 300—400 миллилитров. По данным И. И. Йонкова и С. Т. Тодорова (1966), при уровне притупления на IV ребре по среднеключичной линии в плевральной полости взрослого больного содержится 1 —1,5 литров жидкости, а повышение уровня притупления на одно ребро соответствует увеличению объёма жидкости примерно на 0,5 литров. Верхняя граница притупления зависит от количества жидкости и имеет дугообразную форму, максимально возвышаясь по задней подмышечной линии (линия Эллиса—Дамуазо—Соколова). Однако эта линия не соответствует, как полагали раньше, верхней границе выпота. Последняя, по данным Дейвиса (S. Davis, 1963), обычно является горизонтальной. Это несоответствие объясняется тем, что верхняя граница притупления идёт по уровню, на котором слой выпота имеет толщину, достаточную для того, чтобы вызвать изменение перкуторного звука. Эта толщина оказывается наибольшей в заднелатеральных отделах грудной полости, где и находится наивысшая точка границы притупления. Кпереди и кзади от неё слой выпота истончается, и перкуторные точки, в которых толщина слоя обеспечивает заметное притупление, располагаются все ниже.
При большом выпоте на здоровой стороне вдоль позвоночника появляется притупление перкуторного звука треугольной формы (треугольник Грокко — Раухфусса). Основанием треугольника является диафрагма, две другие стороны образованы позвоночником и линией, являющейся продолжением линии Эллиса — Дамуазо — Соколова. Треугольник Грокко — Раухфусса образуется в связи со смещением средостения, а, возможно, и захождением с больной стороны на здоровую части плеврального мешка (синуса), переполненного выпотом.
При осумкованном выпотном Плеврит границы притупления расположены атипично и зависят от места скопления жидкости. При диафрагмальном и междолевом Плеврит притупление может не определяться вовсе, поскольку выпот не соприкасается с грудной стенкой.
Дыхательные шумы (смотри полный свод знаний) над областью притупления (в типичных случаях над диафрагмой, где выпот наиболее массивен) при аускультации обычно ослаблены или не выслушиваются. несколько выше — приглушенное бронхиальное дыхание (смотри полный свод знаний), ещё выше выслушивается везикулярное дыхание (смотри полный свод знаний) с жёстким оттенком, а непосредственно над верхней границей притупления определяются крепитирующие хрипы или шум трения плевры. Иногда при значительном выпоте выслушивается дыхание с бронхиальным оттенком. Голосовое дрожание (смотри полный свод знаний) в области скопления выпота, а также бронхофония (смотри полный свод знаний), как правило, ослаблены. Иногда при плевральных выпотах среднего объёма над верхней границей тупости определяется феномен так называемый эгофонии, заключающийся в гнусаво-дребезжащем оттенке выслушиваемой фонендоскопом разговорной речи.
Клиника и течение негнойных выпотных Плеврит различного происхождения отличаются рядом особенностей.
Выпотные Плеврит, связанные с острой пневмонией, обусловлены вовлечением висцеральной плевры в зону пневмонической инфильтрации. Так называемый парапневмонический Плеврит, наблюдающийся в разгар воспалительного процесса в лёгких, обычно характеризуется небольшим выпотом. Признаки такого Плеврит часто маскируются симптоматикой пневмонии, и наличие выпота устанавливается, главным образом рентгенологически. При нижнедолевых пневмониях выявление выпота на фоне лёгочной инфильтрации представляется чрезвычайно затруднительным, в результате чего парапневмонический выпотной Плеврит в большом числе случаев не диагностируется, что приводит к последующему нагноению выпота и развитию так называемый метапневмонического Плеврит, или метапневмонической эмпиемы плевры. При благоприятном течении парапневмонический выпот резорбируется относительно быстро, обычно ещё до рассасывания пневмонической инфильтрации, оставляя после себя плевральные сращения.
Клинические, картина туберкулёзного Плеврит характеризуется большим разнообразием и зависит от возраста больного и состояния его организма, степени сенсибилизации, наличия других проявлений туберкулёза, характера морфологический изменений в плевре, характера и количества выпота, локализации Плеврит В зависимости от этих факторов выделяют следующие клинические, варианты туберкулёзного Плеврит: аллергический, перифокальный и собственно туберкулёз плевры.
Аллергический туберкулёзный Плеврит возникает у больных первичным туберкулёзом при свежем заражении или хронический течении первичной туберкулёзной инфекции (смотри полный свод знаний Туберкулёз органов дыхания). Как правило, у таких больных отмечается повышенная чувствительность к туберкулину, проявляющаяся выраженными туберкулиновыми реакциями. Заболевание характеризуется острым началом с повышением температуры до 38° и более. Даже при лечении специфическими лекарственными средствами повышенная температура удерживается 10—15 дней. В этот период быстро накапливается выпот, появляются тахикардия, одышка, боли в боку, которые сравнительно быстро исчезают. Выпот носит серозный характер, на ранних этапах иногда серозно-геморрагический. В выпоте обнаруживают большое количество лимфоцитов, иногда эозинофилов. Микобактерии в выпоте, как правило, не обнаруживаются. Рассасывание выпота происходит в течение месяца и даже быстрее. Однако при накоплении большого количества жидкости в плевральной полости резорбция её может быть замедлена. В крови нередко отмечаются эозинофилия, ускорение РОЭ.
Кроме Плеврит, при первичном туберкулёзе у больных могут отмечаться и другие проявления, связанные с гиперергической реактивностью: фликтены (смотри полный свод знаний), узловатая эритема (смотри полный свод знаний Эритема узловатая), полиартрит (смотри полный свод знаний). По мнению Б .М. Хмельницкого, М. Г. Ивановой, А. Е. Рабухина, эти явления могут предшествовать Плеврит, появляться одновременно с ним, развиваться спустя несколько дней после рассасывания выпота или в более отдалённом периоде.
Иногда аллергический Плеврит возникает при туберкулёзном поражении трахеобронхиальных лимфатических, узлов или первичном туберкулёзном комплексе. В этих случаях клинические, картина заболевания определяется не только самим Плеврит, но и другими проявлениями первичного туберкулёза. По мере ликвидации Плеврит состояние больных улучшается, однако клинико-рентгенологические проявления имеющегося туберкулёзного процесса сохраняются. У больных туберкулёзом с поражением трахеобронхиальных лимфатических, узлов, протекавшим со скудной симптоматикой, выпотной Плеврит является наиболее ярким клинические, проявлением заболевания.
Перифокальный туберкулёзный Плеврит, как правило, является результатом вовлечения в воспалительный процесс висцеральной плевры со стороны субплеврально расположенных туберкулёзных очагов и инфильтратов. По мнению В. А. Равич-Щербо, к перифокальному Плеврит относятся также затяжные Плеврит у больных туберкулёзом трахеобронхиальных лимфатических, узлов.
В отличие от аллергического перифокальный Плеврит протекает на фоне умеренной общей сенсибилизации, но при этом имеется «местная гиперергия» плевры, обусловливающая развитие Плеврит У многих больных перифокальный Плеврит носит фибринозный или серозно-фибринозный характер. В этом случае накопления большого количества выпота в плевральной полости не происходит. Плеврит протекает как слипчивый пластический процесс с образованием плевральных наслоений (шварт). Клинические, проявления такого Плеврит скудные, у больных отмечаются боли в груди, может определяться укорочение перкуторного звука или более выраженное притупление над областью поражения, шум трения плевры. При рентгенологическое исследовании определяют плевральные наслоения в соответствующем отделе плевральной полости. При плевральной пункции у таких больных выпот извлечь не удаётся, иногда может быть аспирировано небольшое количество серозной жидкости. Течение такого Плеврит торпидное и длительное, у ряда больных заболевание носит рецидивирующий характер.
Иногда перифокальный Плеврит протекает с накоплением серозного выпота. Клинические, картина заболевания характеризуется острым или подострым началом. Отмечается развитие типичного для выпотного Плеврит симптомокомплекса. Однако повышенная температура, потливость, тахикардия и другие явления интоксикации удерживаются более длительное время, чем у больных аллергическим туберкулёзным Плеврит (3—4 недели и более). Выпот сохраняется в плевральной полости в течение 4—6 недель, после аспирации имеет тенденцию к накоплению. В клеточном составе выпота преобладают лимфоциты; микобактерии, как правило, не выявляются. В последующем выпот резорбируется, оставляя после себя плевральные наслоения, которые могут длительно сохраняться и приводить к ограничению подвижности диафрагмы, формированию фиброторакса, для которого характерно уменьшение объёма грудной клетки, сужение межрёберных промежутков, западение над и подключичных ямок, смещение трахеи в сторону поражения. Все это приводит к умеренному нарушению функции дыхания.
Выявить изменения в лёгких при наличии перифокального туберкулёзного Плеврит трудно. Поэтому рентгенологическое исследование органов дыхания следует производить немедленно после полной эвакуации жидкости. При ограниченном лёгочном процессе, локализующемся субплеврально, выявление его даже при тщательном рентгенологическое исследовании с применением томографии может быть затруднительным.
Туберкулёз плевры характеризуется множественной диссеминацией с образованием мелких, иногда миллиарного типа очагов на плевре, одиночными крупными очагами с элементами казеозного некроза или обширной казеозно-некротической реакцией. Указанные изменения плевры сопровождаются выраженной экссудативной реакцией плевры. Возможно сочетание туберкулёза плевры с другими проявлениями туберкулёза и, в первую очередь, с туберкулёзом лёгких.
Заболевание начинается остро или подостро (у отдельных больных возможно малосимптомное развитие). Повышается температура тела. В крови наблюдаются сдвиг лейкоцитарной формулы влево, лимфопения, иногда умеренный лейкоцитоз, ускорение РОЭ. Симптомы интоксикации у больных удерживаются длительно и ликвидируются в процессе лечения в среднем через 2—3 месяца при «изолированном» плеврите. В случаях сочетания Плеврит с другими проявлениями туберкулёза длительность болезни определяется динамикой последних.
При быстрой облитерации плевральной полости накопление жидкости прекращается, происходит её постепенная резорбция, на плевре остаются фибринозные наслоения. При большом количестве накопившегося в плевральной полости выпота и прогрессировании казеозного некроза плевры возможен переход серозного выпота в гнойный.
Плеврит при эмболических инфарктах лёгких (смотри полный свод знаний) или так называемый инфарктпнемониях обусловлен реакцией плевры на субплевральный очаг геморрагического некроза в лёгочной ткани (асептический или с последующим присоединением инфекции). В первые дни после инфаркта выпот носит фибринозный характер и сопровождается выраженным болевым синдромом. В дальнейшем появление серозного выпота часто геморрагического характера совпадает с уменьшением или исчезновением болей. Выпот часто бывает скудным и с трудом определяется физикальными методами. Выпотной Плеврит при инфаркте лёгкого не сопровождается выраженными клиническими симптомами. У некоторых больных периодически возникающий геморрагический плевральный выпот бывает единственным проявлением повторного инфаркта лёгочной ткани в результате мелких эмболий при скрыто протекающих флеботромбозах и является предвестником такого грозного осложнения, как массивная эмболия лёгочной артерии (смотри полный свод знаний).
Ревматический Плеврит обычно осложняет тяжёлое течение ревматизма в детском и юношеском возрасте и развивается во время ревматической атаки. Нередко одновременно или последовательно поражаются обе плевральные полости. После кратковременного периода сухого Плеврит происходит накопление небольшого, реже значительного количества выпота. Под влиянием противоревматической терапии, а иногда самостоятельно выпот рассасывается в течение нескольких дней. В тех случаях, когда ревматическая атака протекает на фоне сердечной недостаточности, в плевральной полости может скапливаться массивный выпот, что вызывает соответствующие расстройства функции органов грудной полости. Иногда ревматический Плеврит сочетается с экссудативным перикардитом, утяжеляющим состояние больного.
Плеврит при других коллагеновых болезнях нередко сопровождает обострение патологический процесса, клинические, проявления его при этом довольно скудные. В ряде случаев серозный или серознофибринозный Плеврит в течение длительного времени может являться единственным проявлением коллагеноза. Чаще всего Плеврит наблюдается при системной красной волчанке, несколько реже — при других коллагеновых болезнях. Для этого Плеврит характерны небольшие боли в груди, двусторонняя локализация и скудный выпот, богатый фибрином, хроническое, иногда рецидивирующее течение. После рассасывания выпота образуются массивные сращения. При системной красной волчанке (смотри полный свод знаний) в выпоте можно обнаружить так называемый волчаночные тельца, что позволяет уточнить диагноз заболевания.
Плеврит опухолевого генеза чаще всего наблюдается при плеврогенной диссеминации рака лёгкого, мезотелиоме плевры, злокачественных опухолях внутригрудных лимфатических, узлов (лимфосаркома, лимфогранулематоз), при метастазировании по плевре рака молочных желёз и другие Часто плевральный выпот появляется раньше, чем распознается основная локализация опухоли. При первичной мезотелиоме плевры Плеврит является основным проявлением заболевания. Для Плеврит опухолевого генеза типичными являются боли, иногда весьма интенсивные в области поражённой половины грудной клетки, не всегда чётко связанные с дыханием и обычно не исчезающие при накоплении выпота. Массивная экссудация часто ведёт к расстройствам дыхания и кровообращения. Температурная реакция, как правило, отсутствует. Вид получаемого при пункции выпота может быть различным. Если причиной экссудации является блокада лимфатических, путей в корне лёгкого и средостении, жидкость может быть серозной, иногда мутной от примеси лимфы. При непосредственном поражении плевры (карциноматоз, мезотелиома) выпот обычно бывает геморрагическим. При повторных пункциях выпот постепенно теряет геморрагический характер. По мере облитерации плевральной полости экссудация может прекратиться. Если природа выпота неясна, необходимо произвести тщательное рентгенологическое исследование лёгких после полной эвакуации жидкости. При этом иногда удаётся выявить опухоль лёгкого или средостения. Диагноз может быть подтверждён бронхологическое исследованием. Для мезотелиомы плевры характерны множественные узлы преимущественно на париетальной плевре. В выпоте обнаруживают комплексы опухолевых клеток, большое количество эритроцитов, в том числе изменённых. При хилёзных выпотах — капли нейтрального жира, окрашиваемые Суданом. В ряде случаев диагноз опухолевого Плеврит может быть уточнён с помощью торакоскопии (смотри полный свод знаний) и плевробиопсии.
Выпотной гнойный плеврит (эмпиема плевры) является одним из видов выпотного Плеврит, однако его клинические, проявления в совокупности формируют синдром, существенно отличающийся от синдрома негнойного выпотного Плеврит
Эмпиема плевры чаще всего бывает осложнением воспалительных процессов в лёгком, вызываемых гноеродной микрофлорой (при пневмонии, абсцессе, гангрене лёгкого) или микобактериями туберкулёза, открытых или закрытых повреждений груди, а также оперативных вмешательств на органах грудной полости (лёгкие, сердце, пищевод и так далее). Вне зависимости от происхождения различают простую эмпиему без выраженной деструкции лёгочной ткани и эмпиему с деструкцией лёгочной ткани. Выраженность деструкции лёгочной ткани оказывает существенное влияние на исходы лечения.
Клинические, картина заболевания у большинства больных характеризуется тяжёлой интоксикацией, высокой температурой (до 38—39° и выше), ночными потами, слабостью, снижением веса (массы) тела, бледностью, тахикардией.
Постепенно развивается одышка, могут быть сухой кашель, боли в боку. В крови отмечаются лимфопения, нейтрофильный сдвиг влево, умеренный или высокий лейкоцитоз, РОЭ до 40—60 миллиметров в часов
При нелеченой эмпиеме плевры больной может погибнуть от прогрессирующей гнойной интоксикации и расстройств дыхания. В случае гнойной деструкции тканей может произойти прорыв и опорожнение гноя через бронхиальное дерево или через грудную стенку (так называемый empyema necessitatis). Если после оперативного вскрытия полости эмпиемы и эвакуации гноя не создаются условия, способствующие расправлению лёгкого и сращению висцеральной и париетальной плевры, формируется хронический эмпиема плевры. При задержке эвакуации гноя через свищи в результате полного или частичного заживления последних происходит обострение процесса, сопровождающееся нарастанием гнойной интоксикации, повышением температуры и ухудшением общего состояния больного.
При небольшом объёме осумкованной остаточной полости и свободном оттоке гноя состояние больного может быть удовлетворительным на протяжении длительного времени, а наличие свища и та или иная степень ограничения дыхательной функции бывают единственными проявлениями заболевания. Однако при больших размерах полости эмпиемы и частых обострениях процесса больные вследствие гнойной интоксикации постепенно истощаются. Поражённая половина грудной клетки уменьшается в объёме, межрёберные промежутки сужаются, дыхательные экскурсии лёгких ограничиваются, появляются дистрофические изменения в паренхиматозных органах (амилоидоз органов). В частично или полностью спавшемся лёгком развиваются необратимые фиброзные изменения (плеврогенный цирроз лёгкого), иногда формируются бронхоэктазы (смотри полный свод знаний).
Гнойный Плеврит может протекать и без выраженной интоксикации, так называемый холодное течение. При этом отмечаются только одышка, тахикардия, цианоз.
Эмпиема плевры, связанная с пневмонией, практически является синонимом так называемый метапневмонического Плеврит Клинические, проявления такой эмпиемы обычно начинаются в период разрешения пневмонии или после наступления кажущегося выздоровления. При этом у больного появляется или же возобновляется боль в соответствующей половине груди, связанная с дыханием, общее состояние ухудшается, повышается температура, которая характеризуется большими суточными колебаниями. Иногда появляются ознобы, поты, особенно по ночам, возникает одышка, прогрессирует тахикардия, нарастает гнойная интоксикация. Больной теряет аппетит, быстро худеет, кожа приобретает желтовато-землистый оттенок. При физикальном исследовании выявляются симптомы скопления выпота в плевральной полости, объем которого постепенно увеличивается. Иногда наблюдается болезненность в соответствующих межреберьях. При исследовании крови выявляются нарастающая гипохромная анемия, лейкоцитоз со значительным сдвигом лейкоцитарной формулы влево, токсическая зернистость нейтрофилов. В моче обнаруживается белок, а при длительном течении эмпиемы — цилиндры. При плевральной пункции получают мутную жидкость или гной. Посев выпота позволяет уточнить этиологию и определить чувствительность возбудителя к антибактериальным средствам.
Эмпиема, осложняющая абсцесс лёгкого, в большинстве случаев возникает в результате прорыва гнойника в плевральную полость и нередко сопровождается образованием пиопневмоторакса (смотри полный свод знаний).
При гангрене и гангренозном абсцессе лёгкого нередко развивается гнилостная эмпиема; выпот при этом грязно-серого цвета, зловонный, содержит гнилостную микрофлору в различных ассоциациях. Интоксикация в этих случаях бывает особенно тяжёлой.
Гнойный туберкулёзный Плеврит развивается при распространённом казеозном некрозе плевры вследствие прогрессирования и распада крупных очагов, при субплевральном расположении каверны.
Гнойный Плеврит после операции на органах грудной полости, чаще всего на лёгких, связан с массивным инфицированием плевральной полости во время операции, например, при опорожнении внутрилёгочного гнойника в плевральную полость. Кроме того, возникновение Плеврит зависит от того, насколько быстро и полноценно удаётся расправить лёгкое или же оставшуюся его часть после операции, так как длительное существование остаточной плевральной полости, в которой содержится выпот или кровь, зачастую ведёт к развитию эмпиемы даже при минимальном микробном загрязнении.
Раннее распознавание послеоперационной эмпиемы плевры затруднено, так как признаки осложнения маскируются симптомами, наблюдающимися при неосложнённом послеоперационном течении (боли в области операции, повышение температуры, изменение крови и так далее). Только динамическое наблюдение за состоянием больного, его температурой, повторные анализы крови, систематический рентгенологическое, контроль и обязательные плевральные пункции при любом подозрении на скопление жидкости в плевральной полости с цитологический и бактериологические исследованием пунктата позволяют вовремя распознать начинающуюся послеоперационную эмпиему.
Эмпиема плевры при повреждениях груди связана с инфицированием плевральной полости и обычно развивается в случаях, когда в процессе лечения не удаётся своевременно расправить лёгкое и ликвидировать возникший при травме пневмоторакс (смотри полный свод знаний) ц гемоторакс (смотри полный свод знаний). Ликвидация гемоторакса с помощью .пункции затрудняется, если кровь в плевральной полости находится в виде массивного сгустка (свернувшийся гемоторакс). Диагностика эмпием плевры, связанных с травмой, осуществляется по тем же принципам, что и диагностика послеоперационных эмпием.
Диагноз
Диагноз плеврита основывается на данных анамнеза, особенностях клинические, течения, а также данных физикальных, лабораторных, рентгенологическое и других методов исследования.
При выпотном Плеврит важнейшим диагностическим методом является плевральная пункция (смотри полный свод знаний). Цель пункции, с одной стороны, окончательное подтверждение скопления жидкости в плевральной полости, а с другой — исследование этой жидкости, что имеет большое диагностическое значение. При значительных свободных выпотах пункция осуществляется, как правило, в седьмом-восьмом межреберье по задней подмышечной линии. При осумкованных и небольших по объёму выпотах место для пункции определяют при много-осевом рентгенологическое просвечивании. После получения пунктата оценивают его внешний вид, цвет, консистенцию, количество, а затем подвергают тщательному лабораторному исследованию (определение удельного веса, белка, микроскопическое исследование осадка, бактериологические исследование и так далее). Для воспалительного выпота (экссудата) характерен удельный вес выше 1,016, содержание белка в нем более 3%, положительная проба Ривальты (смотри полный свод знаний Ривальты проба).
Посевы серозных и серозно-геморрагических выпотов при Плеврит на обычные среды чаще всего дают отрицательный результат. Рост гноеродной микрофлоры обычно наблюдается при развитии эмпиемы плевры. Туберкулёзную природу выпота удаётся установить при посеве его на специальные среды или при заражении морских свинок, но в этих случаях положительный ответ удаётся получить через месяц и более.
Результаты цитологический исследования осадка пунктата не всегда бывают специфичны для выпотного Плеврит того или иного происхождения. В начале заболевания в осадке в большинстве случаев преобладают нейтрофилы, которые по мере стабилизации и стихания процесса заменяются мононуклеарными клетками. Постепенное нарастание числа нейтрофилов и увеличение среди них числа деформированных и разрушенных клеток, как правило, говорит о переходе серозно-фибринозного Плеврит в гнойный. Большое количество эозинофилов свидетельствует об аллергическом характере Плеврит в случаях одновременной выраженной эозинофилии крови. Преобладание в осадке клеток слущённого плеврального мезотелия при небольшом количестве лейкоцитов считается более характерным для транссудата, чем для экссудата.
Наконец, при Плеврит опухолевого генеза в пунктате в большинстве случаев обнаруживают атипичные опухолевые клетки.
Существенное значение в уточнении диагноза некоторых форм Плеврит играет торакоскопия (смотри полный свод знаний), осуществляемая после эвакуации выпота и введения в плевральную полость воздуха. Особенно информативным это исследование оказывается при осуществлении через торакоскоп биопсии патологически изменённых участков плевры, в которых при микроскопическом исследовании удаётся выявить туберкулёзные, опухолевые и иные изменения.
Рентгенологические исследование позволяет установить не только наличие, но нередко и происхождение Плеврит, который в подавляющем большинстве случаев является вторичным заболеванием.
Основным рентгенологическое методом при подозрении на Плеврит является многопроекционное полипозиционное исследование (смотри полный свод знаний). Дополнительно производят так называемый жёсткие или суперэкспонированные снимки, а также томографию (смотри полный свод знаний), плеврографию (смотри полный свод знаний), бронхографию (смотри полный свод знаний), ангиографию лёгких (смотри полный свод знаний Ангиопульмонография).
Основной задачей рентгенологическое исследования является выявление свободного выпота в плевральной полости.
При правильной методике исследования можно выявить выпот даже в количестве 100 мл. Установлено, что жидкость в плевральной полости вначале скапливается тонким слоем между висцеральной и диафрагмальной плеврой, где имеется наиболее низкое давление. Здесь может располагаться до 500 миллилитров жидкости, при этом реберно-диафрагмальные синусы длительное время представляются свободными. Рентгенологические картина в этих случаях приближается к нормальной. При ортопозиции, однако, можно отметить более высокое расположение тени диафрагмы на стороне скопившегося выпота, поскольку контуры верхней границы жидкости точно повторяют конфигурацию диафрагмы. Иногда при этом может наблюдаться изменение конфигурации тени диафрагмы, выражающееся в том, что на границе между средней и наружной третями купола диафрагмы возникает угловая деформация, по форме напоминающая горб, которая образуется в результате более отвесного хода наружного отдела диафрагмы. Кроме того, экскурсия диафрагмы на стороне скопления жидкости несколько уменьшена. Если плевральный выпот образуется слева, увеличивается расстояние между воздушным пузырём желудка и основанием лёгочного поля. Эта теневая полоска, ширина которой в норме не превышает 0,5 сантиметров, может увеличиться в размерах в два раза и более.
При накоплении больших количеств жидкости, когда последняя не умещается между висцеральной и диафрагмальной плеврой, она переходит в плевральные синусы. В этих случаях количество жидкости в плевральной полости обычно превышает 500 миллилитров чем выше расположена граница выпота, тем это количество больше. При переводе больного в горизонтальное положение жидкость растекается и прозрачность соответствующего лёгочного поля представляется пониженной, это так называемый феномен Ленка (смотри полный свод знаний Ленка феномен). Однако при небольшом количестве жидкости (менее 400 миллилитров) перевод больного в горизонтальное положение на трохоскопе не всегда позволяет получить положительный феномен Ленка, так как толщина слоя жидкости, растекающейся вдоль всей задней стенки грудной клетки, бывает недостаточной для того, чтобы появилась разница в прозрачности лёгочных полей. Лучшим способом выявления выпота в плевральной полости является исследование в латеропозиции на соответствующем боку. При этом жидкость растекается вдоль рёберного края, и по ширине образовавшейся пристеночной лентовидной тени можно судить о количестве выпота (рисунок 3). Если жидкости мало, целесообразно производить снимок в фазе выдоха; при этом полоска затемнения становится шире вследствие подъёма купола диафрагмы. Накопление очень большого количества жидкости в плевральной полости приводит к массивному затемнению всего лёгочного поля («тотальный плеврит») и резкому смещению срединной тени в противоположную сторону (рисунок 4).
Характер плеврального выпота (серозный, геморрагический, гнойный) не влияет на закономерности накопления и распределения выпота в плевральной полости. Можно лишь отметить, что густой гной несколько медленнее перемещается при изменении положения больного. После рассасывания выпота часто остаются плевральные наложения, облитерированные синусы, иногда выявляются участки обызвествления плевры (рисунок 5). Последние наблюдаются чаще после эмпиемы или гемоторакса.
Осумкованные Плеврит различной локализации имеют характерную рентгенологическое картину. Пристеночные Плеврит характеризуются наличием на рентгенограмме полуверетенообразной тени, широко примыкающей к рёберному краю. Углы, образованные контуром тени с грудной стенкой, тупые (рисунок 6). Для тени пристеночного Плеврит типична хорошая видимость в одной из проекций и не чёткая картина в перпендикулярной проекции. При дыхании тень пристеночного выпота смещается по рёберному типу. Верхушечный Плеврит имеет чёткую дугообразную нижнюю границу, хорошо видимую во всех проекциях, остальные контуры тени сливаются с окружающими тканями. Тонь осумкованного диафрагмального Плеврит сливается с тенью диафрагмы, от которой её не всегда можно отдифференцировать. Парамедиастинальный Плеврит сливается со срединной тенью, вызывая её расширение. Он может быть верхним или нижним, передним или задним. В прямой проекции хорошо виден наружный контур парамедиастинального выпота; он обычно прямолинеен, что позволяет отличить Плеврит отполициклического контура увеличенных лимфатических, узлов средостения. Междолевой Плеврит имеет форму двояковыпуклой линзы. В прямой проекции хорошо виден выпот, осумкованный в горизонтальной щели правого лёгкого. При этом нижний контур тени выпота обычно более выпуклый, чем верхний. Выпоты, осумкованные в косых щелях лёгких, в прямой проекции плохо видны. Для лучшего выявления небольших выпотов этой локализации применяется исследование в положении гиперлордоза (положение по Флейшнеру); при этом направление косых щелей становится близким к горизонтальному, что приводит к улучшению видимости выпота. Междолевые выпоты значительно лучше видны в боковой проекции. Обращает на себя внимание тот факт, что нижний полюс линзообразной тени междолевого выпота обычно более широк, чем верхний (рисунок 7). В большинстве случаев выпот осумковывается в нижних отделах косых щелей; у лежачих больных он может осумковаться и в верхних отделах. В прямой проекции междолевой выпот, особенно расположенный в горизонтальной щели, может иметь округлую форму и имитировать внутрилёгочные образования, в частности периферический рак; однако такие симптомы, как линейные полоски утолщённой плевры, отходящие от краёв тени выпота, утолщение плевры в соседних отделах и, главное, линзообразная форма выпота на боковых снимках и томограммах, позволяют провести дифференциальную диагностику.
 |
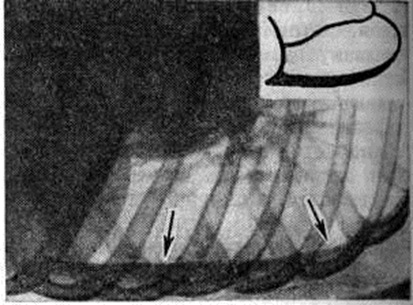
|  |
Рис. 3. | ||
 |
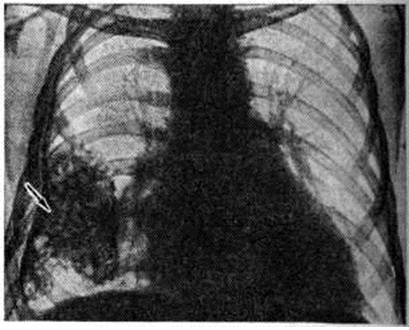
|  |
Рис. 5. | ||
 |
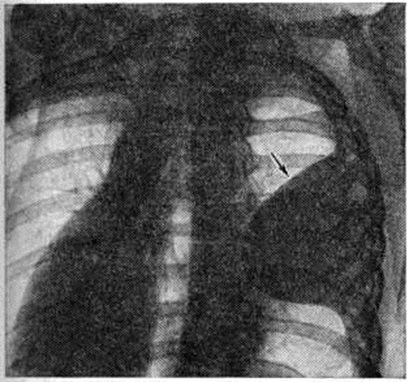
|  |
Рис. 6. | ||
 |
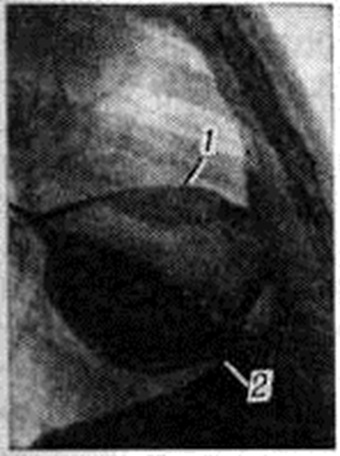
|  |
Рис. 7. | ||
Если при наличии выпота в плевральную полость проникает воздух (в результате пункции или при повреждении лёгочной ткани, например, при разрыве поверхностно расположенных воздушных полостей), возникает картина пневмоплеврита или гидропневмоторакса. Она характеризуется наличием горизонтальной границы, отделяющей тень выпота от воздушного пузыря. Аналогичная картина может наблюдаться и при осумкованном выпоте.
В зависимости от исхода Плеврит наблюдается различная рентгенологическое картина. В одних случаях выпот полностью рассасывается, и только утолщённая плевра свидетельствует о бывшем процессе. При более длительном течении, особенно после гнойных Плеврит, нередко отмечается частичная или полная облитерация плевральной полости, сдавление лёгкого, резкое смещение органов средостения в сторону поражения, высокое стояние и фиксация купола диафрагмы.
Лечение
Лечение при сухом Плеврит в первую очередь направлено на тот патологический процесс, который явился причиной Плеврит Если идентифицировать первичный процесс не представляется возможным, а Плеврит протекает с преобладанием болевого синдрома и умеренно выраженной общей реакцией, госпитализация в большинстве случаев необязательна. Больному назначают постельный или полупостельный режим в зависимости от выраженности симптоматики. В этот период рекомендуется применение обезболивающих, противовоспалительных и гипосенсибилизирующих средств в обычных дозировках. В определённой мере сохранили своё значение такие методы лечения сухого Плеврит, как согревающие компрессы с тугим бинтованием нижних отделов грудной клетки, банки, смазывание кожи на стороне поражения 5% спиртовым раствором йода.
Лечение выпотного (серозного и серозно-фибринозного) Плеврит также направлено прежде всего на устранение основного заболевания, осложнившегося плевральным выпотом. При установлении диагноза выпотного Плеврит больные, как правило, подлежат госпитализации для выявления основного заболевания и назначения соответствующего лечения.
В зависимости от тяжести состояния и выраженности интоксикации назначается постельный или полупостельный режим. С помощью режима, диеты, гипосенсибилизирующих и противовоспалительных средств осуществляется воздействие на патогенетические механизмы общей и местной реактивности организма с целью замедления или приостановки накопления плеврального выпота.
В периоде накопления выпота рекомендуется диета с ограничением воды, солей и углеводов. Из лекарственных средств широко применяют димедрол, натрия салицилат, ацетилсалициловую к-ту, препараты пиразолонового ряда, кальция хлорид, при наличии показаний — кортикостероидные гормоны (смотри полный свод знаний Кортикостероиды). Гормональные средства при Плеврит инфекционно-аллергической природы применяют под защитой антибактериальных средств.
С помощью плевральной пункции производят эвакуацию выпота с целью профилактики эмпиемы плевры и для устранения сдавления массивным выпотом органов грудной полости.
Реальную опасность с точки зрения возможности развития эмпиемы представляют реактивные выпоты при неспецифических пневмониях (парапневмонические Плеврит), плевральные выпоты, связанные с травмой или внутриплевральными оперативными вмешательствами, при которых выпот обычно содержит большую или меньшую примесь крови. В этих случаях даже небольшие количества жидкости удаляют с помощью пункции, которую завершают профилактическим введением антибактериальных средств. Умеренный по объёму серозный выпот удалять не обязательно.
При быстром накоплении выпота и расстройстве дыхания и кровообращения разгрузочная плевральная пункция жизненно необходима. Если больной плохо переносит одномоментную эвакуацию всего выпота, количество которого может достигать двух и более литров, при первой пункции эвакуируется лишь часть жидкости. На следующий день пункция повторяется, причём выпот отсасывается максимально. В дальнейшем разгрузочные пункции нередко приходится повторять. При длительно не рассасывающихся выпотах удаление жидкости и внутриплевральное введение гидрокортизона ускоряет выздоровление и ограничивает развитие массивных шварт.
После стихания острых явлений, в период рассасывания выпота целесообразно лечение, направленное на ограничение образования сращений и восстановление функции органов грудной полости. Рекомендуются дыхательная гимнастика, ручной и вибрационной массаж, применение ультразвуковой терапии.
После излечения выпотного Плеврит больные должны длительное время находиться под диспансерным наблюдением в специализированном учреждении.
Лечение гнойного Плеврит (эмпиемы плевры) должно быть максимально ранним, целенаправленным и достаточно интенсивным, что позволяет добиться быстрого эффекта и уменьшить число хронический эмпием и летальных исходов. Больные эмпиемой должны госпитализироваться в хирургические отделения, имеющие опыт в лечении заболеваний лёгких и плевры. Лечебные меры при острой эмпиеме делятся на общие и местные. К мерам общего порядка относят режим (в остром периоде постельный) и питание, богатое белками и витаминами. У высоколихорадящих больных с симптомами гнойной интоксикации, большое значение имеют меры, направленные на борьбу с инфекцией (антибактериальные средства, подобранные в соответствии с чувствительностью микрофлоры, высеянной из плевральной полости, а также средства, повышающие специфическую и неспецифическую резистентность организма, — полиглобулины, гипериммунная плазма и другие). Обязательным компонентом лечения эмпием плевры служит вспомогательное парентеральное питание (смотри полный свод знаний), показанное при крайних степенях гнойно-резорбтивной лихорадки и гнойно-резорбтивном истощении. Вспомогательное парентеральное питание осуществляется через верхнюю полую вену путём пункции подключичной вены. При этом ежедневно вводят белковые гидролизаты, 50% раствор глюкозы, антагонисты альдостерона, препараты витаминов, раствор хлорида кальция, плазму, анаболические стероиды (ретаболил).
Белковые гидролизаты вводят медленно для увеличения питательного эффекта и профилактики местных и общих реакций. Инфузионная терапия должна проводиться под контролем систематического определения объёма циркулирующей крови и её компонентов, а также белков и электролитов плазмы.
Местное лечение эмпиемы плевры имеет первостепенное значение. Его основой является санация плевральной полости, осуществляемая тем или иным путём в зависимости от особенностей и фазы течения эмпиемы. При острых эмпиемах плевры применяют следующие методы санации плевральной полости: плевральные пункции, дренирование с постоянной активной аспирацией, постоянное или фракционное промывание (лаваж) плевральной полости.
 |
|  |
Рис. 8. | ||
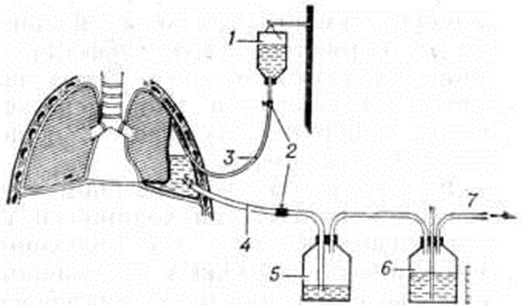
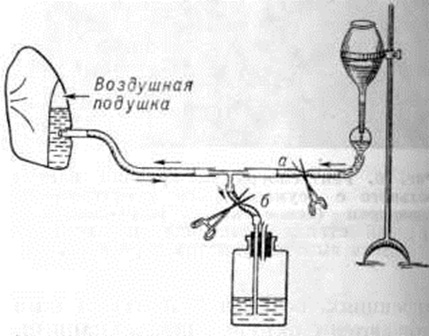
Лечение острого гнойного Плеврит с помощью плевральных пункций (смотри полный свод знаний) показано при эмпиемах, полость которых не сообщается с атмосферой (через дыхательные пути или свищи грудной стенки). При тотальных (субтотальных) эмпиемах пункция осуществляется в типичном месте — в 7—8 межреберье по задней подмышечной линии. При ограниченных эмпиемах место для пункции выбирается во время многоосевого рентгеновского исследования таким образом, чтобы прокол производился на 3—5 сантиметров выше предполагаемого дна полости эмпиемы. Целью пункции является эвакуация гноя с последующим бактериологические и цитологический его исследованием, а также пробная аспирация для выяснения возможностей лёгкого к расправлению. Перед пункцией необходима тщательная оценка анамнестических, физикальных и рентгенологическое данных, ибо прокол эхинококковой кисты или содержимого диафрагмальной грыжи, принятой за пиопневмоторакс, приведёт к осложнениям. Эвакуируется весь добываемый гной без ограничения количества. Затем иглу соединяют с манометром для измерения внутриплеврального давления, тщательно регистрируемого с целью распознавания бронхоплеврального свища. Первая пункция заканчивается внутриплевральным введением раствора фурагина или диоксидина, антибактериальных средств широкого спектра действия. В. И. Стручков с сотрудники (1967) рекомендуют добавлять к ним ферментные средства типа трипсина, химотрипсина и другие, которые способствуют очищению стенок эмпиемной полости. После бактериального анализа плеврального выпота пункцию заканчивают введением в плевральную полость растворенного в небольшом объёме жидкости антибиотика, подобранного в соответствии с чувствительностью выделенной микрофлоры. Введение в плевральную полость антибиотиков наиболее целесообразно лишь после того, как в результате предварительной санации антисептическими средствами стенки полости очистятся и выпот станет серозно-гнойным, без хлопьев фибрина. Частые систематические, нередко ежедневные, пункции должны сочетаться с промыванием полости эмпиемы антисептиками, во время которого удаётся «обработать» все стенки, добиваясь контакта промывной жидкости с криптами и лакунами купола полости эмпиемы. Для этой цели может быть использована капельная система, через которую промывающая тёплая жидкость медленно заливается в полость (рисунок 8). При густом гное в промывающую жидкость могут быть добавлены протеолитические ферменты. Во время первого сеанса врач, наблюдая за состоянием больного, определяет объем полости и безболезненный темп введения в неё жидкости. После максимального наполнения полости систему подачи промывающей жидкости перекрывают. При закрытой системе больной поворачивается на правый, левый бок, присаживается, постоянно меняет положение с тем, чтобы омылись все стенки полости. После этого промывная жидкость удаляется. Сеанс повторяют два три раза, орошая полость эмпиемы в зависимости от её ёмкости несколькими литрами раствора, стремясь промыть её до «чистой воды». После ликвидации температуры, интоксикации и исчезновения гнойного характера выпота интервалы между пункциями можно увеличивать. Пункции прекращают лишь после полного расправления лёгкого и облитерации остаточной полости. Повторные многократные пункции травмируют больного, а главное не создают условий для постоянного разрежения в полости эмпиемы, что необходимо для расправления лёгочной ткани. Скопление гноя в интервалах между пункциями препятствует полноценному устранению резорбции продуктов жизнедеятельности микробов и распада тканей. Поэтому при распространённых и тотальных эмпиемах прибегают к аспирационному дренированию (смотри полный свод знаний). Дренирование показано также при отсутствии эффекта после 3—4 повторных пункций. Для дренажа используют трубку из силиконового каучука, который не обладает раздражающим действием на мягкие ткани грудной стенки (рисунок 9). Дренаж соединяется с аспирационной системой, разрежение в которой поддерживается с помощью аспираторов (смотри полный свод знаний), водоструйного отсоса либо централизованной вакуумной системы. Пассивный клапанный дренаж по Б юлау не может считаться эффективным методом и используется лишь при невозможности обеспечить постоянный вакуум (смотри полный свод знаний Бюлау дренаж). Аспирационное дренирование проводят непрерывно, круглосуточно. Скорость аспирации устанавливается с таким расчётом, чтобы в плевральной полости поддерживалось отрицательное давление, что создаёт условия для оптимального оттока гноя, расправления частично или полностью спавшегося лёгкого и облитерации плевральной полости. При длительном нахождении силиконовой трубки в мягких тканях дренажный канал может инфицироваться и нагнаиваться, несмотря на ежедневный антисептический туалет окружающей кожи.
 |
|  |
Рис. 9. | ||
В этом случае дренаж извлекают, гнойный канал иссекают на всю глубину с наложением глухих, редких вертикальных П-образных лавсановых швов тонкой нитью. Рядом, чуть выше или ниже, но обязательно в проекции нижнего края полости эмпиемы вводят новый дренаж. При необходимости осуществляют повторную 3—4-кратную миграцию дренажа.
При тяжёлом течении острой эмпиемы, в особенности при послеоперационных эмпиемах, когда имеется опасность нагноения и расхождения торакотомической раны, показано постоянное промывание (лаваж) полости эмпиемы антисептическими растворами. В этом случае в полость эмпиемы с помощью троакаров вводятся две трубки, толстая ближе к дну полости и более тонкая в верхне-переднем её отделе. Толстая трубка, как и при методе постоянной аспирации, соединяется с вакуумовой системой для постоянной аспирации жидкости и воздуха. Через тонкую трубку из системы, снабжённой капельницей и дроссельным зажимом, в плевральную полость после аспирации гноя постоянно капельно подаётся раствор антисептика с добавлением в случае необходимости протеолитических ферментов (рисунок 10). В течение суток подаётся до нескольких литров раствора, постоянно орошающего плевральную полость, который аспирируется вместе с выпотом. Заканчивается лаваж введением подобранных по чувствительности антибиотиков в суточной дозе.
Критериями эффективности санации полости эмпиемы является 3—4-кратный отрицательный бактериологические посев плеврального содержимого.
При пиопневмотораксе с широкими бронхоплевральными свищами полноценная санация плевральной полости затруднена вследствие забрасывания промывных вод в бронхи.
При переходе эмпиемы в хронический форму происходит стабилизация коллапса лёгкого, и поэтому лечение хронический эмпиемы плевры может быть только оперативным. Операции должна предшествовать тщательная санация полости эмпиемы, а также использование мер, направленных на укрепление общего состояния больного и коррекцию нарушений, вызванных длительно протекающим гнойным процессом. Целью операции при хронический эмпиеме плевры является ликвидация гнойной полости в плевре и расправление лёгкого. Эта цель может быть достигнута двумя принципиально различными путями.
Первым из них является мобилизация грудной стенки над полостью эмпиемы для того, чтобы привести её в соприкосновение с покрытой швартой поверхностью спавшегося лёгкого и таким образом обеспечить условия для облитерации полости и ликвидации гнойного процесса.
Вмешательства такого типа носят название торакопластики (смотри полный свод знаний). На этом же принципе основаны методы, при которых полость эмпиемы заполняется мышечным лоскутом на питающей ножке (мышечная пластика).
Второй возможный путь ликвидации полости эмпиемы состоит в освобождении лёгкого от покрывающей его ригидной висцеральной шварты и создании условий для его расправления.
Этот метод получил название декортикации лёгкого (смотри полный свод знаний), которая в большинстве случаев осуществляется с одновременным удалением париетальной плевры или всех стенок полости эмпиемы — плеврэктомией (смотри полный свод знаний).
Данный метод показан при больших остаточных полостях и наличии полноценной лёгочной ткани, способной заполнить плевральную полость после удаления шварт. Кроме того, разрушенная гнойным процессом лёгочная ткань требует адекватной резекции — плевролобэктомии, реже плевросегментэктомии (смотри полный свод знаний Лобэктомия, Сегментэктомия) в сочетании с плеврэктомией и декортикацией оставшейся части лёгкого. Такого рода операции представляют значительные технические трудности и связаны с опасностью интраоперационного кровотечения, не герметичности оставшихся частей лёгкого, послеоперационного нагноения раны и оперированной половины грудной полости.
Для профилактики инфицирования плевральной полости, лишённой париетальной плевры, в раннем послеоперационном периоде через дренаж проводится направленное её промывание антисептиками с последующим введением антибиотиков.
Открытый метод лечения полости эмпиемы не применяется. Операция Вишневского — Коннорса, заключающаяся в масляно-бальзамической тампонаде полости эмпиемы после широкой резекции рёбер, в настоящее время почти не используется. В модификации В. В. Подзолова (1967) открыто-закрытый метод лечения (плевротомия, санация мазевыми тампонами в течение 3—4 недель, глухой вторичный шов и пункционно-аспирационная санация полости) изредка используется при лечении эмпием небольшого объёма у ослабленных и пожилых больных.
В послеоперационном периоде требуется тщательное наблюдение за адекватной реэкспансией лёгкого, а также профилактика нагноения пострезекционных полостей.
Физиотерапевтические методы лечения Плеврит включают как природные, так и искусственные физические факторы. При Плеврит туберкулёзной этиологии физиотерапия применяется в сочетании с лечением противотуберкулёзными средствами. В остром периоде сухого Плеврит применяют ежедневное облучение грудной клетки на стороне поражения лампой соллюкс или Минина (смотри полный свод знаний Светолечение). На проекцию очага воспаления воздействуют ультрафиолетовым облучением в слабоэритемных дозах (смотри полный свод знаний Ультрафиолетовое излучение). Показаны парафиновые или озокеритовые аппликации (смотри полный свод знаний Парафинолечение, Озокеритолечение). После нормализации температуры производят электрофорез кальция, йода, салицилатов (смотри полный свод знаний Электрофорез, лекарственный), располагая активный электрод на проекцию очага воспаления, а второй — на противоположную сторону грудной клетки. Процедуры проводят ежедневно или через день. На очаг воспаления назначают электрическое поле УВЧ (смотри полный свод знаний УВЧ-терапия), ДМВ терапию (смотри полный свод знаний Микроволновая терапия), а также ультразвуковую терапию (смотри полный свод знаний). В восстановительном периоде применяют водные процедуры и бальнеопроцедуры. Санаторно-курортное лечение больных сухим Плеврит показано на курортах Южного берега Крыма и в сухом степном климате вне зависимости от этнологии Плеврит
При выпотном Плеврит в остром периоде назначают облучение лампой соллюкс или Минина, сначала через день, а затем ежедневно. С целью повышения защитных реакций организма назначают общее ультрафиолетовое облучение 1—2 раза в неделю. Используют также парафиновые и озокеритовые аппликации. При ликвидации острых явлений и нормализации температуры назначают электрическое поле УВЧ. При сопутствующем бронхите применяют индуктотермию (смотри полный свод знаний), располагая индуктор-диск на поражённой половине грудной клетки. В период рассасывания применяют кальций-йод-электрофорез или панкреатин-электрофорез на сторону поражения. Процедуры проводят вначале через день, а затем ежедневно. В восстановительном периоде применяют йод-электрофорез ежедневно или через день, при этом эффективно использование протеолитических ферментов (трипсин, химопсин, химотрипсин), а также ультразвука на зону поражения. Санаторно-курортное лечение проводится в районах с тёплым сухим климатом, в лесной зоне и в местных профилизированных санаториях.
Лечебная физкультур а играет важную роль в комплексном лечении Плеврит Применяемые средства ЛФК (физических упражнения, специальные дыхательные упражнения, массаж) стимулируют крово и лимфообращение, что способствует ликвидации воспалительных изменений в плевральной полости, ускоряют всасывание выпота, предупреждают образование плевральных спаек, восстанавливают дыхание и подготавливают сердечно-сосудистую систему к возрастающим физическим нагрузкам. ЛФК назначают, как правило, в стадии выздоровления, когда стихают явления воспаления плевры, температура тела снижается до нормальной или субфебрильной, уменьшается количество выпота, уменьшаются или исчезают боли, кашель, улучшается общее состояние больного.
Во время занятий лечебной гимнастикой больные, находящиеся на постельном режиме, все движения выполняют в исходных положениях лёжа на спине или на больном боку. Выполняются простейшие физических упражнения для мелких и средних суставов конечностей, дыхание при этом не углубляется. После нескольких занятий разрешается исходное положение сидя, добавляются упражнения для туловища, но с небольшой амплитудой движений. Появление болей в груди указывает на необходимость снижения нагрузки. Время занятия 8—10 минут, темп медленный. При переходе больного на палатный двигательный режим лечебную гимнастику применяют в исходных положениях сидя и стоя. Кроме перечисленных упражнений выполняются наклоны и повороты туловища с постепенным углублением дыхания. Если упражнения для туловища не вызывают болевых ощущений в груди, их можно сочетать с движениями рук. Дыхательные упражнения делают в положении лёжа на спине и на здоровом боку, что обеспечивает усиленную экскурсию поражённого лёгкого. Продолжительность занятия 20—25 минут, темп медленный и средний. На свободном (тренирующем) двигательном режиме широко используют специальные физических упражнения, увеличивающие подвижность грудной клетки и растягивающие плевральные спайки (повороты и наклоны в здоровую сторону во время вдоха, использование гимнастических палок, стенок, скамеек, мячей и другие) Следует применять также и специальные дыхательные упражнения, усиливающие функцию дыхания преимущественно в нижних отделах грудной клетки и развивающие подвижность диафрагмы (дыхательные упражнения с положением рук на голове или с подниманием рук во время вдоха). При занятиях с детьми в это время можно включать упражнения для воспитания навыка правильной осанки, подвижные игры, подбираемые в соответствии с их возрастными и двигательными особенностями в постепенно возрастающей дозировке. Продолжительность занятия 30—40 минут, темп средний. Во время занятий лечебной гимнастикой необходимо учитывать возраст, сопутствующие заболевания, общее состояние, функциональные возможности больного. После выписки из больницы занятия лечебной гимнастикой рекомендуется продолжать амбулаторно. Кроме этого, желательны прогулки на свежем воздухе, ходьба на лыжах, плавание, спортивные игры и другие
Прогноз
Сухие и выпотные негнойные Плеврит практически никогда не определяют прогноз основного заболевания, осложнением которого они являются. Гнойные Плеврит резко отягощают состояние больных и имеют определённое прогностическое значение, хотя роль в неблагоприятном исходе собственно плеврального нагноения и патологический процесса, который явился его причиной, не всегда легко определить. В целом прогноз при наличии эмпиемы плевры всегда следует считать серьёзным, поскольку летальность даже при использовании современных методов лечения, по данным Г. И. Лукомского (1976), достигает 22%.
Профилактика
Профилактика плеврита заключается прежде всего в своевременном и правильном лечении заболеваний, осложняющихся воспалительным процессом в плевре. В основе профилактики гнойных Плеврит лежит раннее распознавание и эвакуация из плевральной полости крови, воздуха и выпота, способствующих нагноению. Предупреждение послеоперационных эмпием достигается тщательной операционной асептикой, хорошей герметизацией остающейся части легкого, правильной обработкой культи бронха и быстрым расправлением лёгочной ткани после частичных резекций.
Особенности плеврита у детей
Сухие (фибринозные), а также выпотные не гнойные Плеврит у детей встречаются редко, и их клинические, течение мало отличается от такового у взрослых. До появления антибиотиков гнойные Плеврит у детей встречались часто, протекали тяжело и сопровождались высокой летальностью. Среди возбудителей преобладали пневмококки и стрептококки. Высоким был удельный вес и туберкулёзных Плеврит
Одной из основных причин развития гнойного Плеврит у детей в настоящее время являются стафилококковые пневмонии, частота плевральных осложнений при которых колеблется от 60 до 80%. В последние годы наряду со стафилококком в генезе гнойно-деструктивных пневмоний и Плеврит у детей отмечается возрастание роли грамотрицательной микрофлоры (синегнойная и кишечная палочка, протей, клебсиелла).
Туберкулёзные Плеврит у детей встречаются редко. Возможно развитие Плеврит после оперативных вмешательств на лёгком, а также вследствие перфораций пищевода при нарушении техники эзофагоскопии, бужирования. Редкими причинами инфицирования плевральной полости у детей могут быть: разрыв врождённых нагноившихся кист, проникающие ранения грудной клетки, пункция кисты или абсцесса при отсутствии спаечного ограничительного процесса в плевре.
Нагноительный процесс в плевре практически всегда является вторичным, то есть усиленная экссудация в плевральную полость предшествует инфицированию. У большинства детей вследствие вскрытия поверхностных абсцессов лёгкого развивается пиопневмоторакс (смотри полный свод знаний). Тяжёлые формы воспалительного процесса в плевре, в том числе тотальная эмпиема, напряжённый и ненапряженный пиопневмоторакс, чаще встречаются у новорожденных и детей грудного возраста и протекают тем тяжелее, чем младше ребёнок. В возрасте старше 1 года проявляется склонность к отграничению воспалительного процесса в плевре.
Клинические, картина Плеврит полиморфна и зависит от формы поражения плевры, возраста ребёнка, преморбидного фона и других факторов. Плеврит обычно развивается на фоне тяжёлой пневмонии и сопровождается ухудшением состояния ребёнка, обусловленным нарастанием признаков интоксикации и дыхательных расстройств. При этом повышается температура тела, особенно в вечерние и ночные часы, прогрессируют одышка и тахикардия, ухудшается аппетит. У детей младшего возраста может возникать приступообразный кашель, сопровождающийся беспокойством. Возникновение Плеврит у части больных маскируется болями в животе, задержкой стула или его учащением, парезом кишечника, судорогами, коматозным состоянием, астмоидными явлениями.
Наиболее тяжёлая клинические, картина развивается при тотальной эмпиеме плевры. Характерны признаки тяжёлой интоксикации в сочетании с расстройствами дыхания, обусловленными коллапсом лёгкого, а также нарушения гемодинамики вследствие смещения средостения. Отграниченные (осумкованные) формы гнойного Плеврит протекают менее тяжело, однако признаки интоксикации и одышка могут быть достаточно выраженными.
Течение гнойного Плеврит у детей может быть острым, затяжным и хроническим. При остром течении процесс заканчивается в течение 1,5 месяцев, при затяжном продолжается от 1,5 до 3 месяцев Если гнойный процесс в плевре длится более 3 месяцев и сопровождается развитием грубой фиброзной капсулы, приводящей к стойкому коллапсу лёгкого и деформации грудной клетки, можно говорить о развитии хронический эмпиемы. Острое течение у детей является преобладающим; как правило, оно наблюдается на первом году жизни. У детей старше 1 года чаще имеет место затяжное течение. Исход гнойного Плеврит в хронический эмпиему у детей встречается редко, частота его не превышает 3—4%. От хронический эмпием необходимо отличать остаточные воздушные полости в плевре (сухие полости), нередко встречающиеся при затяжном течении гнойного Плеврит Их отличием являются: отсутствие признаков вяло текущего гнойного процесса, отсутствие прогрессирующей деформации грудной клетки, спонтанное уменьшение размеров полостей и полное их исчезновение в течение 2—4 месяцев. При анализе течения Плеврит важно установить, имеются или отсутствуют признаки развития сепсиса. Вероятность его наиболее высока у новорожденных детей и детей грудного возраста.
Решающим в диагностике Плеврит и его форм является сочетание обзорной рентгенографии (в двух проекциях, в вертикальном положении больного) с диагностической плевральной пункцией (смотри полный свод знаний). Начальные стадии вовлечения плевры в воспалительный процесс рентгенологически характеризуются появлением тени утолщённой плевры по периферии лёгкого. Начинающаяся экссудация даёт картину плащевидного Плеврит: выпот определяется в виде более или менее широкой полосы затемнения, располагающейся паракостально, реберно-диафрагмальный синус затемнён. В самом лёгком определяются крупно-фокусные инфильтраты, захватывающие сегмент, группу сегментов или долю лёгкого. Реже в зоне инфильтрата можно видеть очаговые просветления, отражающие деструктивный процесс. Своевременная диагностика на стадии инфильтрата или плащевидного Плеврит и интенсивное терапевтическое лечение часто способствуют абортивному течению процесса. Однако, если рентгенологическое исследование и адекватное лечение запаздывают или последнее неэффективно, при прогрессировании воспалительного процесса в плевре развиваются более тяжёлые формы — пиоторакс и пиопневмоторакс. В их диагностике и уточнении формы также обычно достаточно сочетания обзорных рентгенограмм и плевральной пункции. Для диагностики сопутствующих патофизиологических нарушений проводят соответствующие лабораторные и функциональные исследования.
Дифференциальная диагностика особенно сложна на ранних стадиях развития Плеврит из-за преобладания общих симптомов и наличия у части больных маскирующих синдромов. Выраженные дыхательные расстройства в этих случаях должны быть поводом к обязательному рентгенологическое исследованию органов грудной полости. В сомнительных случаях прибегают к дополнительным исследованиям: осмотру и пальпации живота во время медикаментозного сна при подозрении на аппендицит, ирригографии с введением воздуха в толстую кишку для исключения инвагинации, люмбальной пункции при невозможности исключить менингит и прочее Для исключения туберкулёзного характера заболевания необходимо тщательное изучение эпидемиологические анамнеза, клинические, картины, результатов туберкулиновых проб и исследование выпота.
Лечение гнойного Плеврит у детей, так же как у взрослых, состоит из интенсивной общей терапии и санации местного гнойного процесса. Интенсивное терапевтическое лечение включает прежде всего антибиотикотерапию и мероприятия по борьбе с интоксикацией (смотри полный свод знаний). Количество жидкости, вводимой внутривенно капельно, определяется возрастом, выраженностью токсикоза и эксикоза. Введение осуществляется под контролем диуреза и, если он недостаточен, назначаются диуретики. У детей особое значение приобретает борьба с гипертермией (смотри полный свод знаний Гипертермический синдром). Необходимыми компонентами лечения являются оксигенотерапия (смотри полный свод знаний Кислородная терапия), коррекция метаболического ацидоза (смотри полный свод знаний), устранение нарушений электролитного баланса (гипокалиемия), борьба с парезом кишечника, терапия нарушений сердечной деятельности и микроциркуляции.
Мощным терапевтическим фактором является пассивная иммунизация (смотри полный свод знаний) и стимулирующая терапия (смотри полный свод знаний). Активная иммунизация в остром периоде менее целесообразна и обоснована в более поздние сроки при вялом, затяжном течении процесса. Особое внимание должно уделяться питанию больных, в том числе парентеральному.
Методы санации местного гнойного процесса аналогичны описанным у взрослых. Лечение повторными плевральными пункциями с эвакуацией выпота и промыванием полости антибиотиками и антисептиками целесообразно при плащевидном Плеврит, отграниченных формах гнойного Плеврит Данный метод может быть применён и у некоторых больных с тотальной эмпиемой плевры, у которых выпот не имеет вязкой консистенции и после первых же пункций отмечается тенденция к уменьшению его накопления в плевральной полости.
Основным методом лечения тотальной эмпиемы плевры является аспирационное дренирование плевральной полости, которое применяется также при неэффективности лечения пункциями. В процессе лечения дренированием, так же как у взрослых, с успехом применяется фракционное или постоянное промывание (лаваж) плевральной полости.
При осложнении гнойного Плеврит могут возникнуть показания к оперативным вмешательствам на лёгком и плевре (смотри полный свод знаний Пиопневмоторакс).
Отдалённые результаты у детей, перенёсших гнойный Плеврит, благоприятны. Однако у части больных, особенно если в основе развития Плеврит лежит глубокое абсцедирование, возможно развитие хронический воспалительного процесса в лёгком. Такие больные нуждаются в диспансерном наблюдении.
Профилактика гнойного Плеврит связана с ранней диагностикой и адекватным лечением пневмоний и начальных стадий Плеврит
|
Боголюбов В.М.; Гераськин В.И.; Есипова И.К.; Илларионов В.П.; Лукомский Г.И.; Путов H.В.; Розенштраух Л.С.; Хоменко А.Г. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Пищевая аллергия |
⇓ Полный свод знаний. Том первый А. ⇓ |
Плевродиния эпидемическая ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Вся информация на сайте Ordo Deus находится в свободном доступе. Ordo Deus не предоставляет информацию на платной основе. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |