Инфаркт миокарда, хирургическое лечение |
||
 |
 |
Оглавление
|
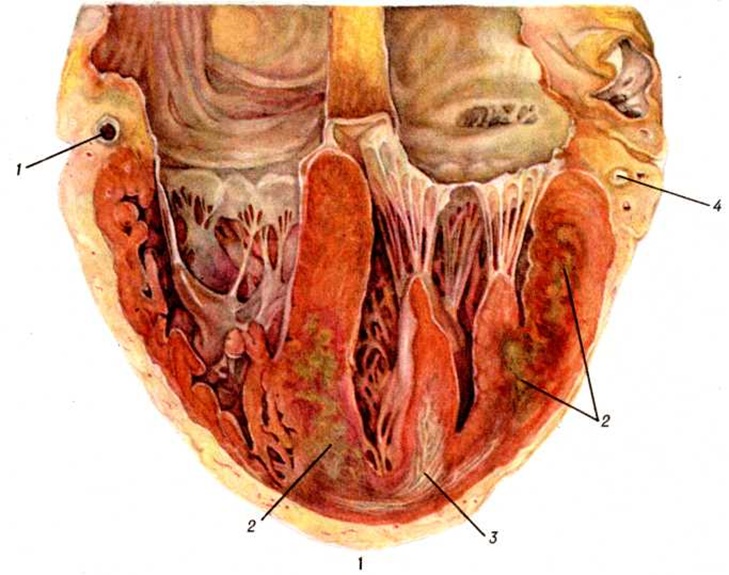
Инфаркт миокарда, хирургическое лечениеИнфаркт миокарда, хирургическое лечение. Экстренная операция реваскуляризации сердца у больных с острым Инфаркт миокарда — один из разделов сердечнососудистой хирургии (смотри полный свод знаний). Основная цель операции — устранение ишемизированной периинфарктной зоны (цветной рисунок), повышение сократительной функции миокарда, предотвращение увеличения зоны некроза миокарда, а также создание благоприятных условий для быстрого и стойкого рубцевания зоны инфаркта (смотри полный свод знаний). Принцип операции основан на адекватном восстановлении кровотока в венечной (коронарной) артерии путём создания аортокоронарного шунта в обход места резкого стеноза или окклюзии коронарной артерии (смотри полный свод знаний Артериализация миокарда). Идея экстренной хирургической операции при остром тромбозе коронарной артерии принадлежит Марри (G. Murray, 1947). Спустя 14 лет Берк и Харди (I. F. Burke, G. L. Hardi, 1961) впервые произвели тромбэндартериэктомию из коронарной артерии у больного 52 лет с Инфаркт миокарда. Однако, несмотря на адекватно выполненную операцию, больной умер вскоре после вмешательства. Успешную операцию вы полнил В. И. Колесов (1968), который с помощью маммарно-коронарного анастомоза восстановил кровоток по передней межжелудочковой артерии. Становлению хирургии Инфаркт миокарда способствовали широкое внедрение в клинический, практику селективной коронарографии (смотри полный свод знаний), а также вполне обнадёживающие результаты операции аортокоронарного шунтирования аутовеной, предложенной в 1968 год Фавалоро (R. G. Favaloro) для лечения больных с хронический ишемической болезнью сердца. Впервые в СССР успешную операцию двойного аортокоронарного шунтирования больному с острым Инфаркт миокарда, осложнившимся кардиогенным шоком, выполнил М. Д. Князев во Всесоюзном НИИ клинической и экспериментальной хирургии МЗ СССР в 1972 год По данным сводной статистики, до 1975 год всего в мире было произведено около 250 операций у больных с острым Инфаркт миокарда Все операции проводились в специализированных центрах, где накоплен опыт коронарной и кардиальной хирургии и имеются возможности произвести экстренную коронарографию и вентрикулографию сердца, выполнение которых при остром Инфаркт миокарда является, по мнению большинства хирургов, не более опасным, чем у больных с хронический ишемической болезнью сердца (смотри полный свод знаний). Организационные вопросы. Хирургическое лечение Инфаркт миокарда требует прежде всего выработки чётких организационных принципов, которые являются не менее важными, чем выполнение самой операции. Создание в СССР коронарных хирургических центров было главным организационным мероприятием в деле оказания хирургической помощи больным с ишемической болезнью сердца, и в частности с острым Инфаркт миокарда. Первый такой центр был организован на базе Всесоюзного НИИ клинической и экспериментальной хирургии МЗ СССР. При этом центре созданы специализированные бригады врачей-кардиологов, работающих на специальной машине скорой помощи, которые доставляют больных для экстренной коронарографии или операции с улицы, из дома, из других лечебный учреждений. Бригада врачей-кардиологов на основании клинический, картины Инфаркт миокарда, данных ЭКГ, ряда лабораторных экспресс-методов уже на догоспитальном этапе решает вопрос о необходимости экстренного коронарографического исследования, и, если имеются показания, транспортирует больных в клинику. Приобретённый опыт специального отделения позволяет врачам специализированной бригады всесторонне оценить состояние больного в плане возможного хирургического лечения и принять решение о госпитализации его в терапевтический или хирургический стационар. При поступлении больного с острым Инфаркт миокарда в приёмное отделение центра хирург совместно с врачом-кардиологом принимает окончательное решение о дальнейшей лечебный тактике. При отсутствии показаний к реанимационным мероприятиям (смотри полный свод знаний Интенсивная терапия, Реанимация) больного направляют в коронарографический кабинет. Если коронарография подтверждает диагноз и отсутствуют противопоказания к операции, больного сразу переводят в операционную. В случае необходимости реанимационных мероприятий больных направляют в отделение реанимации, а затем, если позволяет их состояние, переводят в терапевтическую клинику. Показания и противопоказания. Определённой и единой точки зрения относительно показаний к операции аортокоронарного шунтирования у больных с острым Инфаркт миокарда нет. |
При определении показаний к экстренной операции важное значение придаётся неэффективности или бесперспективности консервативной терапии. Решающими факторами являются также клинический, картина заболевания, данные ЭКГ и ферменто-диагностики, результаты селективной коронарографии и вентрикулографии сердца, особенно левого желудочка. При решении вопроса об экстренной Операции необходимо оценить три основных момента, обусловливающих необходимость и перспективность вмешательства. Во-первых, степень и обратимость некробиотических изменений в миокарде, что оценивается сроком клинический, проявления Инфаркт миокарда, по данным ЭКГ и результатам биохимический исследования ферментов сыворотки крови, особенно трансаминаз — аспарагиновой (ACT), аланиновой (AЛT), а также креатининфосфокиназы (КФК) и другие. Во-вторых, дать оценку коронарного русла с точки зрения осуществления адекватного аортокоронарного шунтирования, то есть включения в кровоток максимального количества поражённых коронарных ветвей. Эти данные до операции возможно получить по результатам чётко выполненной многоплановой селективной коронарографии. В-третьих, установить состояние миокарда по сократительной функции левого желудочка, которая определяется измерением конечного диастолического давления (КДД), фракцией систолического изгнания, наличием рубцовых изменений, акинетических зон и аневризмы сердца. Используются и другие методы оценки состояния миокарда — по данным левой вентрикулографии сердца (смотри полный свод знаний Сердце, методы исследования), ЭКГ, электрокимографию (смотри полный свод знаний) и результатам исследования центральной гемодинамики радиоизотопным методом; (смотри полный свод знаний Кровообращение, методы исследования).
Оперативное вмешательство показано при мелкоочаговых и крупноочаговых формах Инфаркт миокарда
Оптимальный срок выполнения аортокоронарного шунтирования по поводу острого Инфаркт миокарда — первые 6 часов с момента появления клинический, проявлений заболевания. Однако в силу ряда причин не всегда удаётся произвести операцию в первые 6 часов, но её можно выполнить и в пределах 15 часов, так как необратимый некроз миокарда нередко наступает в более поздние сроки, что зависит от степени коллатерального кровообращения в зоне ишемии миокарда. Ликвидация в результате адекватной реваскуляризации (путём реконструктивной операции) зоны периинфарктной ишемии при наступившем некрозе миокарда служит достаточным обоснованием для операции, производимой позже 6 часов от начала острого Инфаркт миокарда
Наиболее оптимальным анатомическим условием, допускающим возможность осуществления реконструктивной операции на коронарных артериях, является сужение просвета артерий в проксимальном отделе до 70—75% и более с сохранённым дистальным руслом.
Одним из общих факторов, определяющих показания к операции, является оценка риска операции с возможной ранней послеоперационной летальностью. Существует мнение, что риск операции обычно не превышает опасности самой болезни, если операция выполняется в специализированных центрах и квалифицированными хирургами. Это мнение разделяется не всеми кардиологами.
Возраст больного рассматривают индивидуально, учитывая не столько паспортные данные, сколько функциональное состояние организма. Однако возраст старше 60 лет нужно расценивать как возраст высокого риска, и потому к решению вопроса об операции в этом случае подходят индивидуально.
Противопоказания к аортокоронарному шунтированию у больных с острым Инфаркт миокарда можно подразделить на три группы. Первая — противопоказания из-за сопутствующих заболеваний: декомпенсированный сахарный диабет, острые воспалительные заболевания, хронический заболевания лёгких, злокачественные опухоли, почечная и печёночная недостаточность, вирусный гепатит, психические заболевания и другие Вторая — противопоказания по степени поражения коронарных артерий: в случае поражения атеросклерозом тотально нескольких артерий или при наличии признаков, указывающих на дистальную форму их поражения ио типу облитерирующего коронароэндартериита, когда не представляется возможным произвести аортокоронарное шунтирование вместе с эндартериэктомией. Третья — противопоказания определяются глубиной и распространённостью органических изменений сердечной мышцы и резко сниженной сократительной способностью, выражающимися наличием нескольких акинетических зон с множественными рубцами, диффузной аневризмой сердца, выраженной кардиомегалией, повышением КДД в левом желудочке выше 30 миллиметров ртутного столба и сердечной недостаточностью III — IV степени.
Предоперационная подготовка заключается в проведении с момента развития Инфаркт миокарда лечебный мероприятий, направленных на устранение болевого синдрома, нормализацию деятельности сердечно-сосудистой и дыхательной систем. При наличии у больного Инфаркт миокарда, осложнённого кардиогенным шоком (смотри полный свод знаний) или отёком лёгкого (смотри полный свод знаний), показано проведение контрпульсации с помощью внутриаортального баллона-катетера (смотри полный свод знаний Вспомогательное кровообращение), что позволяет улучшить коллатеральное коронарное кровообращение и снизить нагрузку на левый желудочек, улучшив тем самым сократительную функцию миокарда. Проведение контрпульсации позволяет снизить риск коронарографии.
Предоперационная подготовка включает также премедикацию (смотри полный свод знаний Наркоз) и тщательную обработку кожи в области предполагаемого разреза антисептиками. Во время наркоза в качестве основного анестезирующего вещества используется метоксифлурон, который способствует поддержанию сердечного ритма и обладает свойством сохранять длительную аналгезию в послеоперационном периоде.
Техника операции. Аортокоронарное шунтирование, являющееся при Инфаркт миокарда методом выбора из всех видов артериализации миокарда (смотри полный свод знаний), : по технике принципиально мало отличается от того, как оно выполняется у больных с хронический ишемической болезнью сердца. Однако у больных с острым Инфаркт миокарда эта операция имеет некоторые особенности: 1) немедленное выполнение после установления диагноза; 2) желательно проводить операцию в условиях искусственного кровообращения (смотри полный свод знаний) с домпрессией левого желудочка, особенно при реконструкции передней межжелудочковой артерии; 3) в случае необходимости шунтировать несколько артерии в первую очередь нужно восстановить кровоток в артерии, кровоснабжающей зону инфаркта; 4) операцию нужно проводить во избежание дальнейшей аноксии миокарда без пережатия аорты, с Холодовой кардиоплегией (смотри полный свод знаний).
Доступ — обычно продольная срединная стернотомия (смотри полный свод знаний Медиастинотомия), которая позволяет выполнить любой объем оперативного вмешательства и обеспечивает при необходимости проведение реанимационных мероприятий. Стернотомия производится пилой Джильи пли ультразвуковым ножом. Для предотвращения повреждения плевральных листков от внутренней поверхности грудины строго по средней линии следует отслаивать плотным тупфером внутреннюю грудную фасцию, после чего грудину рассекают строго по средней линии. Если в силу анатомических особенностей правый или левый плевральные листки переходят за срединную линию и повреждение их неизбежно, в конце операции следует производить дренирование вскрытой плевральной полости.
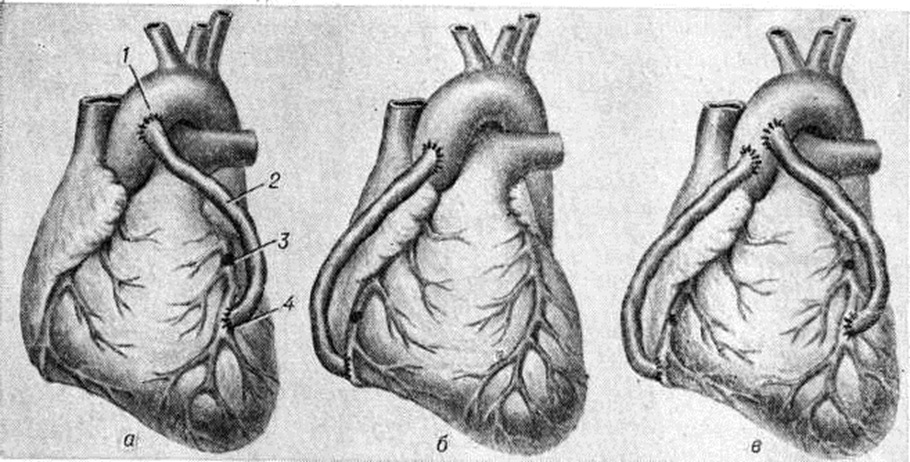
К подготовке аутовенозного трансплантата приступают перед стернотомией или одновременно с ней. Из продольных разрезов на бедре выделяют большую подкожную вену. После перевязки и пересечения впадающих в неё мелких ветвей вену резецируют так, чтобы длина трансплантата достигала 20—25 сантиметров, маркируя проксимальный или дистальный её конец. После иссечения вены проверяют полную герметичность её путём введения в просвет под давлением физиологический раствора. После стернотомии широко рассекают в продольном направлении перикард, производят ревизию сердца, аорты и коронарных артерий. Пальпаторная ревизия коронарных артерий позволяет наметить наиболее подходящий участок артерии для анастомоза. Подключение аппарата искусственного кровообращения производят путём канюлирования полых вен через правое ушко и правое предсердие, а артериальную канюлю вводят в восходящий отдел аорты с таким расчётом, чтобы осталось достаточно места для наложения одного или нескольких анастомозов между аортой и аутотрансплантатом-шунтом. Искусственное кровообращение подключают сразу после Холодовой кардиоплегии. Правую коронарную артерию шунтируют после освобождения её передней полуокружности от эпикардиальной клетчатки. Под артерию проводят две лигатуры с помощью атравматической иглы, берут её в турникеты и производят продольную артериотомию. Анастомоз с трансплантатом накладывают по типу конец в бок, пользуясь непрерывным сосудистым швом (смотри полный свод знаний). Особенности шунтирования передней межжелудочковой артерии заключаются в том, что артерию не следует выделять из эпикардиального ложа. Иногда операцию шунтирования приходится дополнять эндартериэктомией из коронарной артерии (в случаях распространения атероматозной бляшки в дистальные отделы артерии). Для этого специальной ложечкой-шпателем отслаивают атероматозную бляшку вместе с внутренней оболочкой. Наружную и среднюю оболочку артерии выворачивают наизнанку до дистального конца бляшки. Атероматозно изменённую внутреннюю оболочку удаляют единым слепком, а наружную и среднюю оболочку выворачивают обратно. Затем накладывают анастомоз трансплантата с артерией конец в бок или конец в конец. После осуществления анастомоза шунта с артерией производят пристеночное отжатие специальным зажимом восходящего отдела аорты, вырезают в ней овальное отверстие размером, соответствующим диаметру трансплантата, и накладывают анастомоз между трансплантатом и аортой по типу конец в бок (рисунок).
Техника двойного аортокоронарного шунтирования включает элементы шунтирования правой и передней межжелудочковой артерий; необходимо подчеркнуть, что при наложении нескольких шунтов всегда начинают шунтирование той артерии, в зоне разветвления которой развился Инфаркт миокарда
После завершения реконструктивного этапа операции проверяют функцию шунта при помощи электромагнитной флоуметрии (смотри полный свод знаний Кровообращение). Наиболее оптимальным кровотоком следует считать объем крови в 70—80 миллилитров, проходящий по шунту в течение 1 минут.
Операцию заканчивают удалением канюль аппарата искусственного кровообращения из полых вен и из аорты. Тщательно проверяют гемостаз. В переднем средостении оставляют дренаж. На перикард накладывают 2—3 шва в верхнем углу раны, чтобы прикрыть шунт. Грудину сшивают отдельными проволочными швами, проводимыми через всю толщу кости. Затем послойно сшивают надкостницу, мягкие ткани и кожу. После окончания операции больного переводят в отделение реанимации.
Во время операции возможны некоторые осложнения. Своевременная диагностика их позволяет в большинстве случаев избежать опасных последствий в послеоперационном периоде. Наиболее частым осложнением, особенно при стернотомии, является повреждение медиастинальной плевры справа или слева, реже с двух сторон. Поэтому перед ушиванием операционной раны проводят тщательную ревизию плевры и при обнаружении повреждения её обязательно дренируют соответствующую плевральную полость (смотри полный свод знаний Дренирование). При перикардиотомии, особенно в верхнем углу раны в месте перехода перикарда на аорту, при наличии выраженной жировой клетчатки возможно повреждение левой плечеголовной (безымянной) вены. Во избежание этого тщательно тупым путём жировую клетчатку вместе с левой безымянной веной сдвигают кверху, что позволяет под контролем зрения рассечь перикард над аортой. Если объёмный кровоток в шунте при флоуметрии бывает меньше чем 25—30 миллилитров/минут, должна быть проведена ревизия анастомоза. Иногда наблюдаются кровотечения, вызванные прорезыванием швов правого ушка, фиксирующих канюлю в полой вене, а также в результате недостаточной герметичности артериального или коронарного анастомозов; фибрилляция желудочков, возникающая до подключения искусственного кровообращения или после включения кровотока по шунту. У больных с острым Инфаркт миокарда фибрилляция желудочков обычно обусловлена нарушением атриовентрикулярной проводимости и блокадой левой ножки предсердно-желудочкового пучка (пучка Гиса), недостаточно адекватным наркозом и другими причинами. Реже может наблюдаться асистолия, в ликвидации которой большую роль играет прямой массаж сердца (смотри полный свод знаний) с последующей дефибрилляцией одиночными электрическими разрядами (смотри полный свод знаний Дефибрилляция).
Послеоперационное ведение. После операции больных обычно переводят в отделение реанимации, где они в течение 6—16 часов находятся на искусственной вентиляции лёгких (смотри полный свод знаний Искусственное дыхание, искусственная вентиляция лёгких), длительность которой определяется показателями газообмена (смотри полный свод знаний), кислотно-щелочного равновесия (смотри полный свод знаний), общим состоянием больного и его активностью. Пребывание больных в отделении реанимации в течение первых 4—5 дней обеспечивает проведение интенсивной медикаментозной терапии под постоянным контролем ЭКГ с помощью мониторов (смотри полный свод знаний Мониторное наблюдение), контролем за показателями центральной гемодинамики, свёртывающей системы крови, кислотно-щелочного равновесия и электролитного баланса.
Антибиотики вводят под контролем чувствительности микрофлоры больного.
В раннем послеоперационном периоде следует предупреждать развитие острой сердечной недостаточности, повторный Инфаркт миокарда и гнойные осложнения послеоперационной раны.
Из отделения реанимации больных переводят в палату интенсивной терапии, где под контролем терапевта и хирурга проводится дальнейшее лечение. Активизация больных зависит от тяжести и обширности поражения миокарда, динамики ЭКГ и других исследований. При неосложнённом послеоперационном периоде больным, оперированным по поводу мелкоочагового Инфаркт миокарда, разрешают вставать с постели и ходить на 3—5-е сутки после операции, а оперированным при трансмуральном Инфаркт миокарда — в конце 3-й или начале 4-й недель. После выписки из хирургической клиники больных следует направлять в специализированный кардиологический санаторий, где они должны находиться на лечебно-тренировочном режиме в течение 1-го месяцев, что значительно ускоряет их реабилитацию (смотри полный свод знаний).
Прогноз. Послеоперационная летальность, по данным разных авторов, колеблется в широких пределах (от 0 до 60,7%), средняя летальность после операций у больных с Инфаркт миокарда, осложнённым кардиогенным шоком, составляет 62%. Отдалённые результаты, прослеженные до четырёх лет,— у 75—93% больных хорошие и удовлетворительные. У подавляющего большинства оперированных больных отмечено улучшение сократительной функции левого желудочка.
|
Петровский Б.В.; Князев М.Д. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Инфаркт миокарда |
⇓ Полный свод знаний. Том первый А. ⇓ |
Инфекционные болезни ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |