Кома |
||
 |
 |
Оглавление
|
КомаКома (греческий кота глубокий сон) — наиболее значительная степень патологического торможения центральной нервной системы, характеризующаяся глубокой потерей сознания, отсутствием рефлексов на внешние раздражения и расстройством регуляции жизненно важных функций организма. Кома является грозным осложнением различных заболеваний, существенно ухудшающим их прогноз. В то же время нарушения жизнедеятельности, отражающиеся в развитии Комы определяются видом и тяжестью основного патологический процесса: в одних случаях они формируются очень быстро и патологически необратимы (например, при тяжёлой черепно-мозговой травме), в других — эти нарушения имеют некоторую стадийность в своём развитии и сохраняется возможность частичного или полного их устранения при своевременной и адекватной терапии. Последнее обстоятельство определило клинические, отношение к Кома как к острому патологический состоянию, требующему неотложной терапии на возможно более ранних стадиях. Поэтому практически диагноз Кома устанавливается не только при наличии полного симптомокомплекса, характеризующего Кома, но и при симптомах менее выраженного угнетения центральная нервная система, например, при потере сознания с сохранением рефлексов, если они расцениваются как стадия развития комы. Таким образом, клинические, содержание понятия «кома» не всегда совпадает с её определением. В традиционном смысле это понятие отражает только самую глубокую степень торможения центральная нервная система, которая дифференцируется с другими его степенями — оглушённостью (смотри полный свод знаний Оглушение), ступором (смотри полный свод знаний Ступорозные состояния), сопором (смотри полный свод знаний Оглушение), а также с различными расстройствами сознания, в том числе с делирием (смотри полный свод знаний Делириозный синдром), апаллическим синдромом (смотри полный свод знаний), акинетическим мутизмом, летаргией (смотри полный свод знаний) и другие Клинический диагноз Кома основывается на понимании общих закономерностей её развития, а также на знании основных заболеваний и патологический процессов, которые в своём течении могут осложниться Кома (например, сахарный диабет, уремия, отравление снотворными). Неоднозначность терминологического и клинические, содержания понятия «кома» проявляется в том, что диагноз Кома обычно не ставится, если она составляет лишь часть проявлений другого грозного патологический состояния. Так, относимые к Кома нарушения сознания при терминальных состояниях (смотри полный свод знаний), при разных видах шока, в частности при анафилактическом шоке (смотри полный свод знаний) в результате поствакцинальных осложнений, не рассматриваются в качестве самостоятельных патологический состояний, как, например, Кома при сахарном диабете. Оглавление Патогенез и патологическая анатомия Кома при заболеваниях нервной системы |
Этиология
Заболевания, которые могут осложниться Кома, многообразны. Разделение по этиологии в классификации
Н. К. Боголепова (1950, 1962) включает более 30 видов Кома, из которых часть относится не к отдельным заболеваниям, а к группам болезней или синдромам. Можно полагать, однако, что непосредственной причиной Кома, кроме Кома при первичной патологии центральная нервная система, является не основное заболевание, течение которого не обязательно осложняется Кома, а связанные с ним определённые расстройства биохимический гомеостаза, гемодинамики или другие патологический процессы в организме, нарушающие нормальную деятельность головного мозга. В этом смысле этиология К, определяется особенностями течения основного заболевания и совпадает с начальными звеньями патогенеза самой Кома
Условная систематизация Кома по происхождению может быть представлена следующим их подразделением.
Кома, обусловленные первичным поражением, заболеванием центральная нервная система, или неврологические комы. К этой группе относят апоплектическую Кома (при инсультах), апоплектиформную Кома, эпилептическую Кома, травматическую Кома (при черепно-мозговой травме) и Кома при воспалениях и опухолях головного мозга и его оболочек.
Кома при эндокринных заболеваниях, обусловленные нарушением метаболизма вследствие недостаточного синтеза гормонов (диабетическая Кома, гипокортикоидная Кома, гипотиреоидная Кома, гипопитуитарная Кома), избыточной их продукции или передозировки лечебный гормональных препаратов (тиреотоксическая Кома, гипогликемическая Кома).
Кома, первично связанные с потерей электролитов, воды и энергетических веществ. Из них самостоятельное значение имеют хлоргидропеническая Кома, развивающаяся у больных с упорной рвотой, в частности при стенозе привратника, и алиментарно-дистрофическая, или голодная, Кома.
Кома, обусловленные нарушением газообмена. Основными видами Кома этой группы являются: а) гипоксическая Кома, связанная с недостаточным поступлением кислорода извне (гипобарическая гипоксемия, удушение) или с нарушением транспорта кислорода кровью при анемии, тяжёлых острых расстройствах кровообращения; б) респираторная Кома (респираторно-церебральная, респираторно-ацидотическая), или Кома при дыхательной недостаточности, обусловленная гипоксией, гиперкапнией и ацидозом вследствие значительных нарушений газообмена в лёгких.
Токсические Кома, связанные с эндогенной интоксикацией при токсикоинфекциях, различных инфекционные заболеваниях, панкреатите, недостаточности печени и почек (печёночная Кома, уремическая Кома) или с воздействием экзогенных ядов (Кома при отравлении фосфорорганическими соединениями, алкогольная Кома, барбитуровая и прочие фармакотоксические Кома и другие).
Такое разделение Кома отражает лишь ведущее, преобладающее значение отдельных патологический процессов в этиологии Кома и частично ориентирует в принадлежности некоторых видов Кома к компетенции определённых медицинский специальностей. Однако не всегда ведущую причину Кома можно однозначно отнести к какому-либо из перечисленных этиологического факторов. Так, сомнительным является причисление так называемый термической Кома (при чрезмерном перегревании тела) к неврологическим. Кроме того, вторичные поражения центральная нервная система, обусловливающие Кома при заболеваниях внутренних органов, могут стать более значительными, чем все другие проявления основного заболевания, например, при экламптической Кома.
Патогенез и патологическая анатомия
Патогенез. Коматозные состояния, разные по этиологии, обычно имеют различия и в патогенезе. Общей для патогенеза всех видов Кома является связь его развития с нарушением функции коры полушарий головного мозга, подкорковых образований и ствола мозга, что приводит к расстройствам сознания. Особое значение имеет поражение ретикулярной формации ствола мозга с выпадением её активирующего влияния на кору больших полушарий, расстройством рефлекторной деятельности ствола и угнетением жизненно важных вегетативных центров. В происхождении этих нарушений основное значение могут иметь следующие патогенетические факторы.
Нарушения клеточного дыхания и обмена энергии в головном мозге. В их основе могут быть гипоксемия, анемия, расстройства мозгового кровообращения с вторичной клеточной гипоксией; блокада дыхательных ферментов цитотоксическими ядами; ацидоз (при респираторной, диабетической, уремической и некоторых других видах Кома); дефицит энергетических веществ или блокада их утилизации (при алиментарно-дистрофической Кома, гипогликемической Кома). Практически при всех видах Кома большое значение в развитии гипоксии мозга имеют расстройства микроциркуляции. Вследствие гипоксии в клетках мозга нарушаются процессы окислительного фосфорилирования, уменьшается содержание и использование АТФ и фосфокреатина, нарастает количество АДФ, молочной кислоты и аммиака.
Нарушения баланса электролитов с изменением клеточных потенциалов и процессов поляризации мембран нейроцитов, а также с нарушением осмотических отношений в клеточном и межклеточном пространствах. Наибольшее значение имеют расстройства обмена калия, натрия, магния и кальция обычно в сочетании с нарушением кислотно-щелочного равновесия, которые играют роль в развитии диабетической, печёночной, уремической, хлоргидропенической и некоторых других видов Кома
Нарушения образования и выделения медиаторов в синапсах центральная нервная система В их основе могут быть гормональные расстройства при эндокринных заболеваниях, а также нарушения обмена аминокислот, например, при печёночной Кома, и вторичная недостаточность клеточных ферментов и АТФ при гипоксии и воздействии клеточных ядов.
Изменения физических свойств и структуры головного мозга и внутричерепных образований. Патогенетическое значение имеют набухание и отёк мозга и мозговых оболочек, повышение внутричерепного давления, которые усиливают нарушения гемоциркуляции и ликвородинамики, усугубляют гипоксию нервных клеток и угнетение их физиол. активности. Механическое повреждение клеток мозга играет роль в развитии Кома при черепно-мозговой травме, кровоизлияниях в мозг, опухолевых процессах в полости черепа.
Каждый из перечисленных патогенетических факторов при отдельных видах Кома может иметь ведущее значение, но при многих Кома эти факторы действуют совместно и взаимообусловлены. При глубокой Кома расстройства регуляции вегетативных функций обычно приводят к дополнительным тяжёлым нарушениям метаболизма в организме, в том числе в головном мозге, и создают «порочный круг» в патогенезе Кома.
Патологоанатомические данные при Кома неспецифичны, они мало выражены в сравнении с преобладающими признаками основного заболевания и выявляются главным образом в головном мозге.
Макроскопически определяются набухание головного мозга, иногда участки «просветления» в коре, мелкие кровоизлияния и очажки размягчения. Микроскопически обнаруживают нарушения в микроциркулярном русле: расширение капилляров со стазом крови в них, плазматическое пропитывание и некробиотические изменения сосудистых стенок, периваскулярный отёк, точечные кровоизлияния. Изменения в клетках головного мозга соответствуют изменениям, выявляемым при острой гипоксии (смотри полный свод знаний). В нейроцитах — признаки острого набухания, дистрофические/ изменения, цитолиз. Определяются глыбчатые внутриклеточные включения, пикноз, гиперхроматоз, хроматолиз при уменьшении числа рибосом и повышенной вакуолизации протоплазмы. Глиальные клетки дистрофически изменены, в ряде случаев выявляется пролиферация олигодендроглии.
Эти изменения имеют различную степень выраженности в зависимости от вида Кома и длительности коматозного состояния и сочетаются х изменениями, обусловленными основным заболеванием.
При Кома, связанной с первичным заболеванием центральная нервная система, в головном мозге обнаруживается картина основного патологический процесса — воспалительного, опухолевого, травматического или характерного для инсульта.
При экламптической Кома преобладают признаки набухания головного мозга, увеличение жидкости в подпаутинном пространстве, расширение периваскулярных пространств с точечными кровоизлияниями. Такая же морфологический картина наблюдается при уремической Кома, которая характеризуется также более выраженным отёком мозговых оболочек, неравномерным кровенаполнением мозга, изменением клеток коры больших полушарий и мозжечка с хроматолизом (в основном в IV и в V слоях мозговой коры), вакуолизацией, пикнозом, дистрофическими изменениями.
Изменения, обнаруживаемые в головном мозге при печёночной Кома, в какой-то степени зависят от особенностей развития печёночной недостаточности. При остром её развитии изменения имеют диффузный характер; преобладают микроциркуляторные расстройства, признаки набухания и отёка мозга и мозговых оболочек. При подостром и хронический течении преобладают клеточные изменения с преимущественной локализацией в сером веществе коры, в полосатом теле и мозжечке, что напоминает морфологический картину гепатолентикулярной дистрофии (смотри полный свод знаний Гепато-церебральная дистрофия).
Своеобразие морфологический изменений при отдельных видах Кома не достигает значения специфических проявлений. Поэтому посмертное заключение о природе Кома основывается на совокупности морфологический признаков основного заболевания с обязательным учётом клинические, данных.
Общая симптоматика и течение
Развитие Кома может быть очень быстрым, почти мгновенным, или постепенным — в течение нескольких часов или дней.
Быстрое развитие возможно при Кома любой этиологии, но чаще оно наблюдается при эпилепсии, гипогликемии, черепно-мозговой травме, инсультах. Больной внезапно теряет сознание и в ближайшие минуты или часы развиваются все признаки глубокой Кома. Отмечается шумное, часто стерторозное (храпящее) дыхание, дыхание типа Чейна — Стокса (смотри полный свод знаний Чейна — Стокса дыхание) и другие виды расстройства дыхания, колебания артериальное давление с тенденцией к снижению, анизовазотония (особенно при неврологический Кома), различные нарушения ритма и темпа сердечных сокращений, расстройства функций тазовых органов.
Медленное развитие Кома включает период прекоматозного состояния с постепенным углублением расстройств сознания и угнетением рефлекторных реакций. Вначале наблюдается вялость психических процессов, иногда периоды психического и двигательного возбуждения, развивается сонливость, сменяющаяся спячкой, затем сопорозное состояние. Больной пробуждается только под влиянием сильных звуковых или болевых раздражений на короткое время, на вопросы не отвечает или отвечает односложно, нечётко, часто неправильно. В период сопора больной может глотать воду и жидкую пищу, самостоятельно поворачивается в постели. При переходе сопорозного состояния в коматозное с его последующим углублением постепенно утрачиваются рефлексы на все виды раздражений, отмечается снижение или отсутствие реакции зрачков на свет, затем выпадение корнеальных и глоточных рефлексов, прогрессируют нарушения вегетативных функций и изменения на ЭЭГ.
Н. К. Боголепов (1963) по тяжести коматозного состояния различает 4 степени Кома: лёгкую, выраженную, глубокую и терминальную, или «запредельную».
Первая степень Кома характеризуется утратой сознания и реакций больных на сильные раздражители, но выявляются психомоторные автоматизмы, бессознательные координированные жестикуляции; зрачковые, корнеальные и глоточные рефлексы сохранены, кожные — снижены или отсутствуют, сухожильные — повышены или снижены. Определяются расходящееся косоглазие и маятникообразные движения глазных яблок. На ЭЭГ — умеренные диффузные нарушения в виде нерегулярной альфа-активности, низкоамплитудной медленной активности и появления так называемый без доминантной кривой.
Вторая степень Кома соответствует более глубокому торможению коры и подкорки с расторможением стволовых и спинальных автоматизмов. Спонтанные движения становятся менее сложными и менее координированными. Зрачковая реакция на свет угасает, зрачки часто сужены. Корнеальные и глоточные рефлексы сохранены. Кожные рефлексы отсутствуют, выявляются пирамидные рефлексы (смотри полный свод знаний Рефлексы патологические), защитные рефлексы (смотри полный свод знаний), горметония (смотри полный свод знаний) и мышечная дистония. Отмечаются тахипноэ, стерторозное дыхание, различные нарушения дыхательного ритма. На ЭЭГ — альфа-ритм отсутствует, доминирует медленная активность, билатерально регистрируются пароксизмальные вспышки медленных или острых волн с преобладанием их в передних отделах полушарий мозга.
Третья степень Кома характеризуется выключением функций среднего мозга и моста мозга. Зрачки обычно сужены, на свет не реагируют, корнеальные рефлексы отсутствуют, отмечается гипотония круговых мышц глаза, диффузное снижение сухожильных рефлексов и тонуса скелетных мышц. Снижаются температура тела и артериальное давление, дыхание нарушено, часто выражен цианоз. На ЭЭГ — диффузная медленная активность низкой амплитуды, периоды «биоэлектрического молчания».
Четвертая степень Кома отличается глубоким нарушением функций продолговатого мозга с прекращением спонтанного дыхания и прогрессирующим снижением АД. Определяется двусторонний мидриаз и полная арефлексия. На ЭЭГ признаки биоэлектрической активности отсутствуют. Жизнь больного поддерживается только специальными лечебный мероприятиями. При длительной искусственной вентиляции лёгких возможно появление признаков рефлекторной деятельности спинного мозга.
Приведённые степени Кома относятся к периодам её развития, соответствующим глубоким расстройствам сознания. Для ранней диагностики Кома как патологический состояния клинические, значение имеет выделение периодов прекомы. С этой целью целесообразно различать 4 стадии развития Кома, из которых первые две соответствуют прекоме: I стадия — психическое беспокойство, сонливость днём при возбуждении ночью; нарушение координации сознательных движений, начальные изменения на ЭЭГ. II стадия — сомноленция с резким торможением реакций на сильные раздражители, включая болевые; повышение, затем ослабление сухожильных рефлексов; изменения ЭЭГ соответствуют описанным для первой и второй степеней Кома. III стадия — глубокий сон; больные в контакт не вступают, однако болевая чувствительность у некоторых больных сохранена; наблюдаются мышечная дистония, спастические сокращения отдельных групп мышц; мочеиспускание и дефекация непроизвольны; выраженные изменения ЭЭГ. IV стадия — глубокая Кома с полной а рефлексией, тяжёлыми расстройствами вегетативных функций; резкое ослабление биоэлектрической активности на ЭЭГ.
При выходе из коматозного состояния под влиянием лечебный мероприятий наблюдается постепенное восстановление функций центральная нервная система обычно в порядке, обратном их угнетению. Вначале восстанавливаются корнеальные, затем зрачковые рефлексы, уменьшается степень вегетативных расстройств. Восстановление сознания проходит стадии спутанного сознания, оглушенности, иногда отмечаются бред и галлюцинации. Нередко в период выхода из Кома наблюдается резкое двигательное беспокойство с хаотичными дискоординированными движениями на фоне оглушённого состояния. У больных с гипогликемической Кома и при некоторых других её видах при выходе из Кома возможны судорожные припадки с последующим сумеречным состоянием сознания.
Диагноз
При развёрнутой клинические, картине Кома диагноз не труден. Более сложно своевременное распознавание прекоматозного состояния, что требует особого внимания к небольшим изменениям психики, поведения и расстройствам сна у больных с заболеваниями, течение которых может осложниться Кома,— при сахарном диабете, недостаточности надпочечников, остром и хронический гепатите, уремии, токсикозе второй половины беременности, дыхательной недостаточности, отравлениях и другие.
Дифференциальный диагноз между Кома разного происхождения, бывает очень труден из-за общности их клинические, проявлений и в связи с частой невозможностью получения анамнестических данных. Правильному распознаванию этиологического варианта Кома способствуют опрос родственников и лиц, окружавших больного, учёт особенностей течения Кома, а также выявление объективных симптомов основного заболевания.
Опрос может дать сведения о ранее установленном диагнозе болезни или её признаках (изменения аппетита, жажда, наличие рвоты или поноса, судорожных припадков и другие), о первых проявлениях Кома, быстроте её развития.
При осмотре обращают внимание на внешний вид больного, состояние кожи и подкожной клетчатки, характер дыхания, а также на позу, которая может иметь особенности у больных с менингитом (опистотонус, согнутое положение ног), с отёком мозга, в частности при уремии (положение на боку с согнутыми и приведёнными ногами), с поражением одного из полушарий мозга при инсульте (асимметрия лица, положения тела и активности конечностей). Резкое похудание, кахексия позволяют заподозрить хронический истощающее заболевание внутренних органов, поражение гипофиза, тиреотоксикоз. Ожирение может быть у больных сахарным диабетом, алкоголизмом, а также нередко у больных с апоплектической Кома Отеки, их распределение и характер позволяют заподозрить эклампсию, болезни почек и сердца. Изменения цвета кожи помогают распознаванию печёночной Кома (интенсивная желтуха), анемической и гемолитической Кома (резкая бледность или бледно-жёлтая окраска), отравления угарным газом (розовая окраска). Выраженная сухость кожи и слизистых оболочек характерна для диабетической и уремической Кома Для гипогликемической Кома характерна избыточная потливость, которая бывает также при гиперкапнии, тиреотоксикозе.
Стерторозное дыхание чаще наблюдается при апоплектической и экламптической Кома, куссмаулевское дыхание при сахарном диабете. Такие же изменения дыхания возможны при уремической и печёночной Кома Диагностическое значение имеет установление необычного запаха в выдыхаемом воздухе: ацетона или прелых яблок — при диабетической Кома, алкоголя — при алкогольной Кома, мочи — при уремической Кома, «сырого мяса» — при печёночной Кома.
Высокая температура тела отмечается при инфекционно-токсической, тиреотоксической, апоплектической Кома и исключает гипотиреоидную Кома, протекающую с гипотермией. Снижение температуры тела свойственно многим видам Кома, часто наблюдается при гипокортикоидной, диабетической, угарной Кома.
Повышение артериальное давление бывает при апоплектической, экламптической, уремической Кома и при отравлениях никотином, фосфорорганическими соединениями. Резкое снижение артериальное давление с коллапсом характерно для гипокортикоидной и гипотиреоидной Кома, наблюдается также при диабетической, хлоргидропенической, барбитуровой, многих токсических Кома Бессознательное состояние при коллапсе неясного генеза обязывает к электрокардиографическому исследованию для исключения апоплектиформной Кома при инфаркте миокарда.
Полиурия свойственна диабетической Кома и требует обязательного исследования мочи на сахар и ацетон. Олигурия и анурия при отсутствии коллапса указывают на поражение почек в связи с отравлением или заболеванием (экламптическая Кома, уремическая Кома).
Неврологический обследование облегчает постановку диагноза при Кома, обусловленных первичным поражением центральная нервная система, если выявляются характерные симптомы очаговых нарушений или симптомы поражения оболочек мозга.
Уточнению диагноза Кома способствует целенаправленное лабораторный, рентгенологическое и инструментальное обследование больного с применением электроэнцефалографии, эхоэнцефалографии, биохимический исследований крови, мочи, цереброспинальной жидкости и другие
Лечение и прогноз
Лечение Кома в каждом случае определяется её этиологией и патогенезом. Некоторая общность патогенетических механизмов при разных видах Кома обусловливает для части из них и общность лечебный мероприятий. При любом виде Кома необходима госпитализация. При Кома экзо и эндотоксического генеза проводится дезинтоксикационная терапия (смотри полный свод знаний), включающая осмотический диурез, при необходимости замещение крови, гемосорбционную детоксикацию, перитонеальный диализ (смотри полный свод знаний) или гемодиализ (смотри полный свод знаний) с помощью аппарата искусственная почка (смотри полный свод знаний). С целью уменьшения набухания мозга, отёка оболочек и снижения ликворной гипертензии проводится дегидратационная терапия (смотри полный свод знаний Отёк и набухание головного мозга), в ряде случаев производится спинномозговая пункция (смотри полный свод знаний). При большинстве Кома показана кислородная терапия (смотри полный свод знаний), а при некоторых из них, например, при печёночной Кома, оксигенобаротерапия (смотри полный свод знаний Гипербарическая оксигенация).
При многих Кома проводятся мероприятия по коррекции нарушений баланса электролитов и кислотнощелочного равновесия, осуществляется симптоматическая терапия расстройств вегетативных функций (назначение дыхательных аналептиков, сердечных гликозидов, кортикостероидных гормонов и так далее).
Прогноз определяется степенью, характером и течением основного заболевания, а также сроками правильного распознавания Кома и начала патогенетической терапии. Кома при обширных первичных поражениях мозга, при уремии, прогрессирующей печёночной недостаточности, а также при отравлениях некоторыми ядами отличаются плохим прогнозом. Он более благоприятен при алкогольной, диабетической, гипогликемической и ряде других видов Кома, если проводится адекватное лечение, особенно на ранних стадиях развития Кома При некоторых Кома, например, при эпилептической и Кома при некоторых отравлениях, сознание и другие функции центральная нервная система могут восстанавливаться без лечения, когда действие патогенного фактора прекращается. Прогноз при глубокой Кома всегда тяжелее, чем при Кома лёгкой степени. После выхода из Кома, продолжавшейся несколько суток, возможны резидуальные изменения психики и неврологический статуса.
Отдельные виды комы
Основные клинические, признаки и неотложная терапия отдельных видов Кома кратко представлены в таблица 1, например Кома при отравлениях снотворными, наркотическими средствами, фосфорорганическими соединениями и другими ядами. Ряд Кома описан в отдельных статьях: гипертермическая Кома — сантиметров Тепловой удар; гипопитуитарная Кома— сантиметров Шихена синдром; малярийная Кома— сантиметров Малярия; пернициозно-анемическая Кома— сантиметров Пернициозная анемия; тиреотоксическая Кома— сантиметров Тиреотоксикоз; травматическая Кома— сантиметров Черепно-мозговая травма; угарная Кома— сантиметров Окись углерода; уремическая Кома— сантиметров Уремия; экламптическая Кома— сантиметров Эклампсия. Ниже излагаются отдельные виды Кома, часто встречающиеся в клинические, практике и представляющие диагностические и терапевтические трудности.
Алкогольная кома
Алкогольная кома (отравление этиловым алкоголем) наблюдается при значительной интоксикации алкоголем (обычно после однократного приёма более 200 миллилитров в пересчёте на 96% этиловый спирт) и обусловлена преимущественно прямым действием алкоголя на центральную нервную систему, а также токсическим повреждением других систем и развитием ацидоза.
Возникновению Кома предшествуют возбуждение и другие признаки алкогольного опьянения (смотри полный свод знаний); иногда наблюдается эпилептиформный припадок. Лицо и конъюнктивы вначале гиперемированы, сосуды склер инъецированы, пульс напряжён, наблюдается повторная рвота; рвотные массы и выдыхаемый воздух с резким запахом алкоголя. В последующем кожа становится бледной с серовато-цианотичным оттенком, может преобладать цианоз лица и конечностей. Отмечается холодный липкий пот. Гипотермия. Дыхание поверхностное. Пульс учащается, становится малым; артериальное давление снижено. Непроизвольное отхождение мочи и кала. Зрачки сужены, но при нарастании дыхательных расстройств расширяются, выявляется горизонтальный нистагм. Иногда наблюдаются судороги. Возможна аспирация рвотных масс с признаками механической асфиксии.
Диагноз алкогольной Кома в типичных случаях не труден, но требует тщательного исключения других возможных причин Кома, которые могли сопутствовать опьянению, прежде всего черепно-мозговой травмы, острых расстройств мозгового кровообращения, инфаркта миокарда, а также отравления другими ядами. Поэтому при алкогольной Кома проводится расширенное обследование, включая применение рентгенологическое методов, эхоэнцефалографии, электрокардиографии, исследование содержания сахара и алкоголя в крови.
Лечение. Необходимо срочное промывание желудка через зонд с последующим введением в желудок 100—150 миллилитров 30% раствора сульфата натрия или сульфата магния; внутривенно капельно вводится 1000 миллилитров, 5% раствора глюкозы, от 300 до 800 миллилитров 4% раствора гидрокарбоната натрия под контролем pH (смотри полный свод знаний Водородный показатель). Одновременно вводят лазикс (40—80 миллиграмм) или осмотические диуретики (30% раствор мочевины или 10% раствор маннита из расчёта 1 грамм осмотически активного вещества на 1 килограмм веса больного). После введения осмотических диуретиков продолжается введение изотонических р-ров электролитов.
Проводится также симптоматическая терапия — введение дыхательных аналептиков и вазоактивных средств — кордиамина по 2 миллилитров каждые 3 часа, 10% раствора кофеина-бензоатанатрия по 2 миллилитров по показаниям, а также кокарбоксилазы (100 миллиграмм), витамина В6 (2 миллилитров 5% раствора), никотиновой кислоты (1 миллилитров 1% раствора). Полость рта часто промывается, её содержимое отсасывается для предупреждения аспирации.
Гемолитическая кома
Гемолитическая кома возникает при тяжёлом течении гемолитического криза у больных гемолитической анемией, чаще при аутоиммунных и токсических её формах (смотри полный свод знаний Гемолитическая анемия). В патогенезе Кома играют роль изменения состава крови, ведущие к гемической гипоксии мозга, и нарушения мозгового кровообращения в связи с дистонией и тромбозом в микроциркуляторном русле.
Развитию Кома предшествуют прогрессивно нарастающая желтуха, головная боль, часто высокая температура («гемоглобинурийная лихорадка»), выраженная одышка, боли в мышцах, коллапс. Кожа больных бледно-жёлтая с оливковым оттенком, иногда выражен акроцианоз. Дыхание частое. артериальное давление чаще снижено, но может быть и высоким, например, у больных гипертонической болезнью с гемолизом, обусловленным приёмом метилдофа. Тахикардия. Нередко отмечается повторная обильная рвота желчью. Диурез уменьшен; характерно отделение темной мочи, выражена уробилинурия; возможна анурия с последующей азотемией. Часто наблюдаются клонико-тонические судороги. В крови определяют гипохромную, реже нормохромную анемию со снижением эритроцитов до 1 000 000 и менее в 1 микролитров., частицы распавшихся эритроцитов (шизоциты), значительное повышение в плазме неконъюгированного («непрямого») билирубина и свободного гемоглобина; часто отмечается нейтрофильный гиперлейкоцитоз со сдвигом формулы влево. Картина крови и характер развития болезни помогают правильному распознаванию природы Кома и дифференцированию её с печёночной Кома
Лечение. Производят переливание эритромассы, отмытых эритроцитов (переливание свежей крови и плазмы может усилить гемолиз), при необходимости подобранных по пробе Кумбса. Доза трансфузионной среды (от 200 до 500 миллилитров) определяется степенью и скоростью снижения гемоглобина в крови. Внутривенно вводят реополиглюкин, гепарин. Другие мероприятия определяются уточнённым диагнозом формы гемолитической анемии, поэтому назначаются только совместно с гематологом или проводятся в гематологические отделении. Назначение глюкокортикоидов эффективно только при аутоиммунной гемолитической анемии. При анурии с выраженной гиперкалиемией показан гемодиализ (смотри полный свод знаний) с помощью аппарата искусственная почка (смотри полный свод знаний).
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
| ||
Гипогликемическая кома
Гипогликемическая кома может быть проявлением инсуломы (смотри полный свод знаний), диффузной гиперплазии β-клеток поджелудочной железы, заболеваний, характеризующихся относительным гиперинсулинизмом (смотри полный свод знаний), но чаще всего наблюдается у больных сахарным диабетом при избыточном введении им инсулина (инсулиновая Кома) или сахаропонижающих сульфаниламидных препаратов (особенно в сочетании с салицилатами, этионамидом) на фоне недостаточного потребления углеводов. Возникновению гипогликемической Кома у больных сахарным диабетом способствуют алкоголизм, наличие почечной или сердечной недостаточности, а также интенсивная мышечная нагрузка. В патогенезе гипогликемической Кома основное значение имеет снижение утилизации глюкозы клетками головного мозга, для деятельности которых глюкоза является основным энергетическим источником.
Гипогликемическая Кома может развиться почти внезапно. Чаще ей предшествуют другие проявления гипогликемии (смотри полный свод знаний) — значительная слабость, чувство голода, бледность кожи, холодный пот, тремор конечностей, а непосредственно перед развитием Кома — нарушения психики, напоминающие алкогольное опьянение. Начало Кома проявляется двигательным возбуждением, появлением клонических и тонических судорог, оглушённостью, быстро переходящей в сопор. Характерны вегетативные расстройства в виде резкой потливости, тахикардии, дрожания.
При оценке клинические, проявлений гипогликемической Кома у больных сахарным диабетом приходится проводить дифференциальный диагноз с диабетической Кома
В отличие от диабетической кетонемической Кома, при гипогликемической коме артериальное давление, тонус глазных яблок и скелетных мышц нормальны или повышены; запах ацетона отсутствует; сахар крови снижен, нет кетоза, за исключением редкой формы гипогликемии с кетозом, наблюдающейся у детей раннего возраста. Гипогликемическая Кома может осложниться нарушением мозгового кровообращения.
Лечение состоит в быстром внутривенном введении 40—80 миллилитров 40% раствора глюкозы (при необходимости повторном) и подкожном введении 0,5— 1 миллилитров 0,1% раствора адреналина.
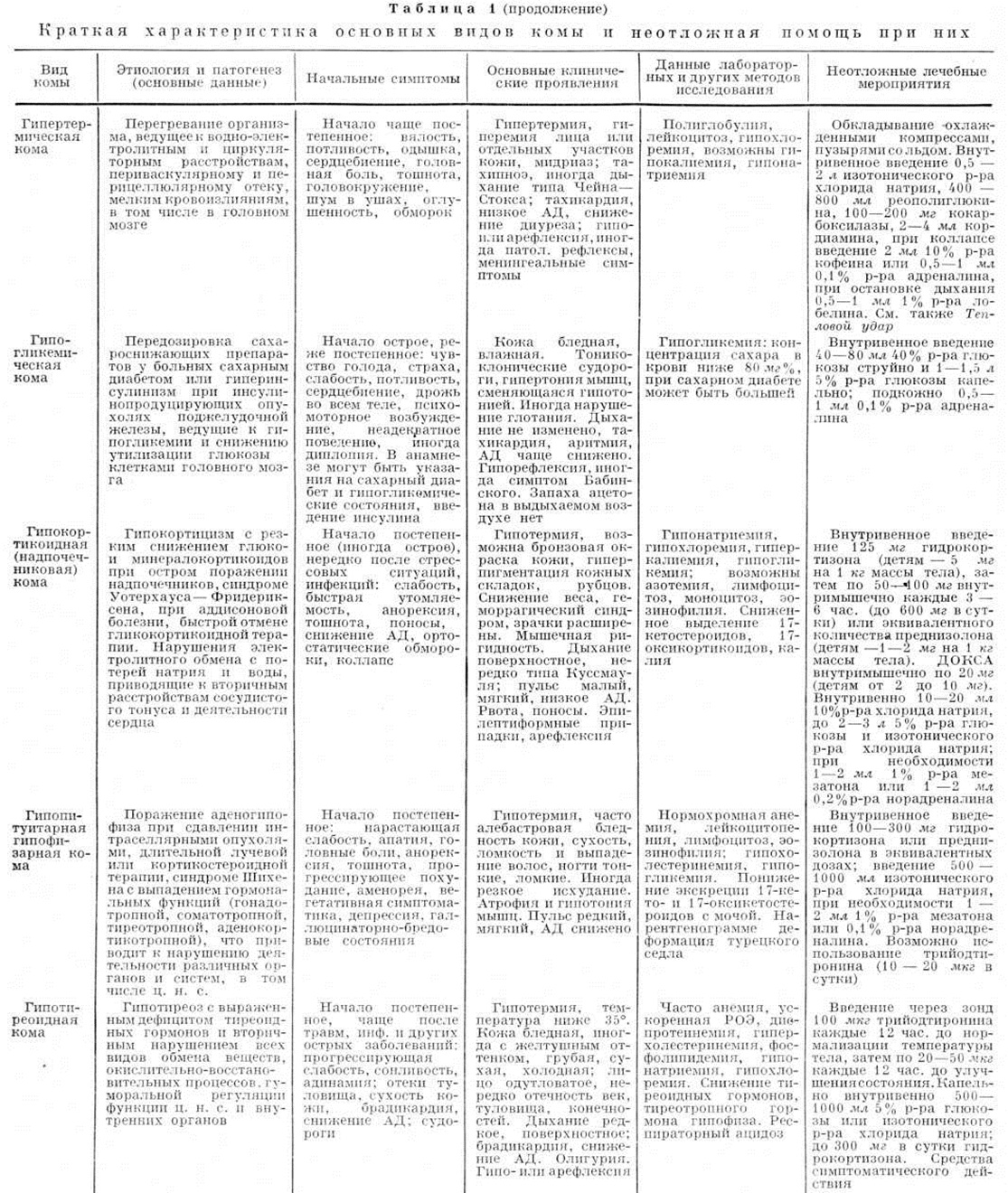
Гипокортикоидная кома
Гипокортикоидная кома (надпочечниковая Кома) возникает вследствие как острой, так и обострения хронический надпочечниковой недостаточности с резким снижением продукции глюко и минералокортикоидов. Наблюдается при двусторонней адреналэктомии (смотри полный свод знаний), кровоизлиянии в надпочечники, синдроме Уотерхауса — Фридериксена (смотри полный свод знаний Надпочечники), при аддисоновой болезни (смотри полный свод знаний) на фоне интеркуррентных инфекций, интоксикаций, стрессовых ситуаций, а также при внезапном прекращении длительной глюкокортикоидной терапии.
Развитию Кома предшествуют прострация, неукротимая рвота, нередко боли в животе, признаки нарастающей дегидратации, иногда клонические судороги. В период Кома, кроме судорог, может развиться менингеальный синдром, при наличии которого проводится дифференциальный диагноз с Кома при менингите (смотри полный свод знаний). Больные обезвожены. При Кома у больных аддисоновой болезнью признаки обезвоживания часто определяются на фоне значительного похудания, выражена пигментация кожи. Язык сухой. Иногда отмечается запах ацетона изо рта. Часто тахикардия (но возможна и брадикардия); слабый нитевидный пульс. Характерны резко выраженная гипотония мышц и артериальная гипотензия. При лабораторный исследованиях определяются гипонатриемия, гиперкалиемия, гипогликемия, повышение остаточного азота и мочевины крови, низкое содержание в крови кортизола и альдостерона при резком снижении секреции альдостерона и 17-оксикортикостероидов с мочой, гипернатрийурии и гипокалийурии. Часто наблюдаются умеренный лейкоцитоз с эозинофилией и ускоренная РОЭ.
Лечение. Производят разовое парентеральное введение 125 миллиграмм гидрокортизона (детям из расчёта 5 миллиграмм на 1 килограмм массы тела) или 60 миллиграмм преднизолона (детям из расчёта 1—2 миллиграмм на 1 килограмм массы тела) с последующим капельным введением в вену 5% раствора глюкозы и изотонического раствора хлорида натрия общим объёмом до 2000— 3000 миллилитров в сутки с добавлением гидрокортизона до 300—600 миллиграмм или преднизолона до 200 миллиграмм в сутки, а также норадреналина при наличии коллапса, не устраняемого глюкокортикоидами. После введения первых 800— 1000 миллилитров изотонических р-ров внутривенно могут быть дополнительно введены 10—20 миллилитров 10% раствора хлорида натрия. Внутримышечно вводят 4 миллилитров 0,5% масляного раствора дезоксикортикостерона (детям 0,5—2 миллилитров), инъекции которого по 1—2 миллилитров повторяют каждые 6—8 часов.
Гипотиреоидная кома
Гипотиреоидная кома является результатом резко выраженного дефицита в организме тиреоидных гормонов вследствие гипотиреоза (смотри полный свод знаний). Наблюдается крайне редко, обычно у пожилых больных микседемой. Возникновению Кома способствуют охлаждение, травма, интеркуррентные, особенно инфекционные заболевания, применение препаратов, угнетающих центральная нервная система
В патогенезе Кома основное значение имеют снижение обменных процессов в мозге и гипоксия мозга, обусловленная лёгочной гиповентиляцией с вторичной гипоксемией, часто наблюдающейся гипохромной анемией, замедлением мозгового кровотока.
Обычно Кома развивается медленно, температура тела постепенно снижается, спутанное сознание вначале периодически проясняется, затем сменяется оглушённостью; нередко наблюдаются судороги (за счёт гиперкаротинемии). Кожа бледная, грубая, сухая, холодная; иногда лёгкая желтушность. Лицо одутловато, часто выявляются отёчность век, подкожный отёк на кистях и голенях; на местах отёков пальцевых в давлений получить не удаётся.
Дыхание поверхностное, обычно редкое. Отмечаются резко выраженные брадикардия и артериальная гипотензия. Наиболее характерным симптомом является значительная гипотермия — температура тела может быть ниже 30° (при развитии Кома на фоне инфекционные процесса возможна гипертермия). Диагноз подтверждается определением тиреоидных гормонов в крови, уровень которых резко снижен. Характерна гиперхолестеринемия.
Лечение. Через зонд вводят 100 микрограмм трийодтиронина каждые 12 часов до повышения температуры тела и увеличения частоты пульса, затем по 20—50 микрограмм каждые 12 часов до стойкого улучшения состояния больного. Однократно вводят 100 миллиграмм гидрокортизона; в последующем капельно внутривенно на 5% растворе глюкозы или изотоническом растворе хлорида натрия (500—1000 миллилитров в сутки) дополнительно вводят преднизолон до 100 миллиграмм в сутки или гидрокортизон до 300 миллиграмм в сутки. Проводится симптоматическая терапия. Искусственное согревание тела не показано.
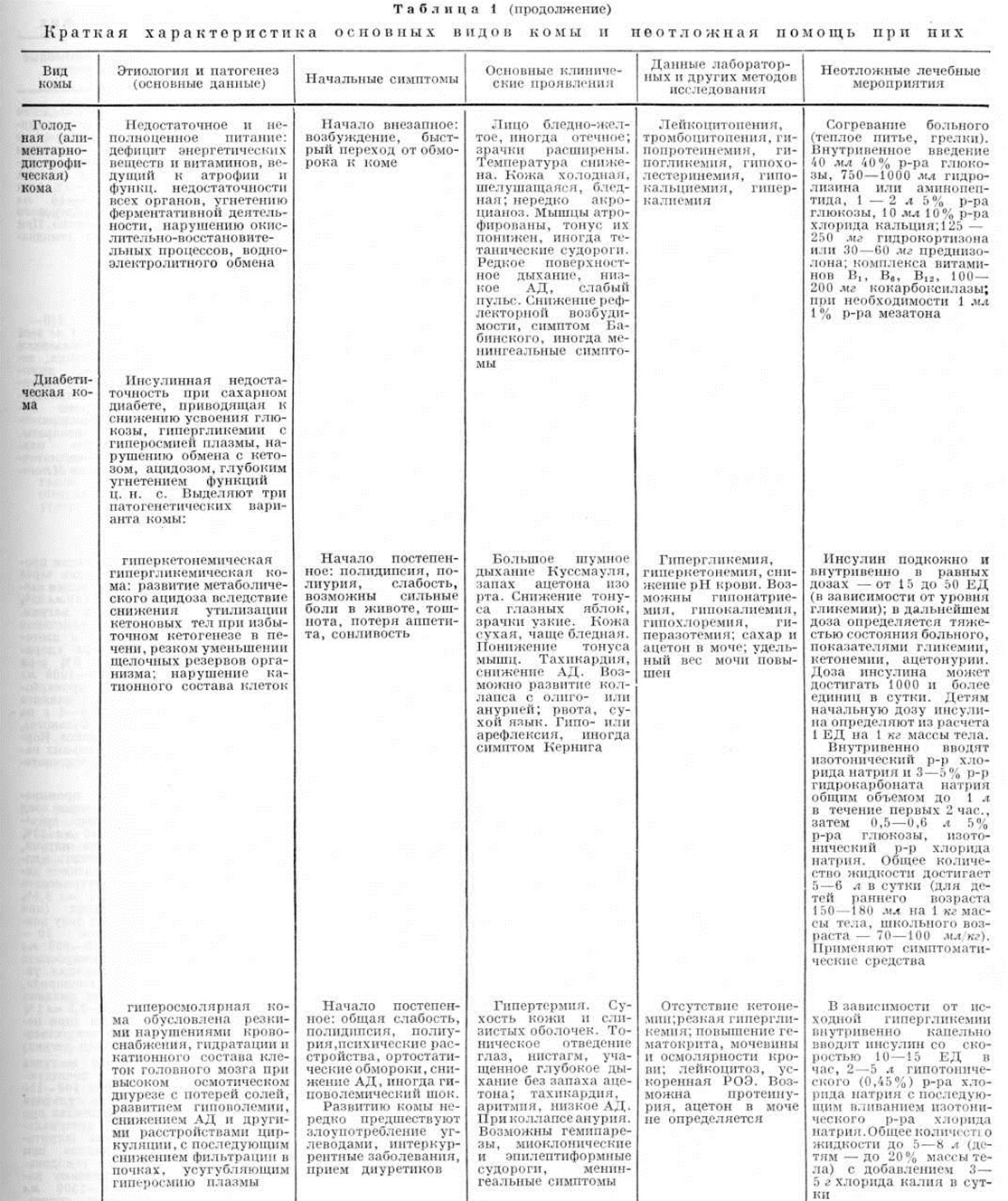
Голодная кома
Голодная кома (алиментарно-дистрофическая Кома) наблюдается у части больных с алиментарной дистрофией (смотри полный свод знаний) III степени, которая в мирное время встречается очень редко.
В патогенезе голодной Кома ведущую роль играет резкий дефицит в организме белков, энергетических веществ и витаминов, вследствие которого развивается атрофия и функциональный недостаточность практически всех органов, включая железы внутренней секреции; угнетается ферментативная деятельность, снижается теплопродукция. В головном мозге нарушаются окислительно-восстановительные процессы и водно-электролитный обмен, угнетается межнейронная медиаторная функция. Развитию Кома способствуют интоксикация, связанная с повышенным распадом тканей, и клеточная гипоксия вследствие снижения скорости кровотока и нередко наблюдающейся анемии.
Голодная Кома возникает при длительном белковом голодании, чаще у молодых лиц астенического телосложения в холодное время года. Обычно её развитию предшествуют обмороки, которые могут быть на фоне относительно удовлетворительного состояния; переход из состояния обморока в Кома совершается быстро. При обследовании больного наблюдаются бледность кожи, кахексия с атрофией подкожного жирового слоя и мышц. Периодически отмечаются судороги тетанического типа. Мочеиспускание и дефекация непроизвольны, дыхание неглубокое, часто брадипноэ. Температура тела снижена до 35° и ниже. В большинстве случаев отмечается артериальная гипотензия, число сердечных сокращений не изменено, но возможна как тахикардия с малым, иногда нитевидным пульсом, так и брадикардия. Тоны сердца чаще приглушены. На ЭКГ отмечается резкое снижение вольтажа зубца Р и снижение сегмента ST, часто с двухфазным или отрицательным растянутым зубцом Т. В крови определяют лейкоцитопению, тромбоцитопению, резко выраженную гипопротеинемию и гипохолестеринемию. Концентрация сахара в крови снижена, иногда значительно — до 40—50 миллиграмм%, но клинические, проявления гипогликемии не выражены.
Дифференциальный диагноз с гипопитуитарной Кома основан главным образом на сведениях о развитии заболевания.
Лечение включает согревание больного теплыми грелками, введение 125—250 миллиграмм гидрокортизона или 30—60 миллиграмм преднизолона, внутривенное струйное введение 30—40 миллилитров 40% раствора глюкозы через каждые 2—3 часа (при повторных вливаниях добавляют инсулин по 3—4 единиц) или капельное её введение вместе с белковыми гидролизатами (смотри полный свод знаний) — р-рами гидролизина или аминопептида (смотри полный свод знаний), которые первоначально вводят в количестве 750—1000 миллилитров со скоростью 20—30 капель в 1 минут, а в последующем суточную дозу увеличивают до 1500—2000 миллилитров. Показано парентеральное введение 100— 200 миллиграмм кокарбоксилазы, аскорбиновой кислоты и пиридоксина по 100— 200 миллиграмм. Для лечения голодной Кома в блокадном Ленинграде применяли также внутривенное введение алкоголя (33% — 10 миллилитров). При наличии судорог внутривенно вводят 10 миллилитров 10% раствора хлорида кальция; по показаниям проводится другая симптоматическая терапия.
Диабетическая кома
Диабетическая кома обусловлена абсолютным дефицитом в организме больных сахарным диабетом инсулина. Наблюдается при несвоевременной диагностике диабета и при его декомпенсации (смотри полный свод знаний Диабет сахарный).
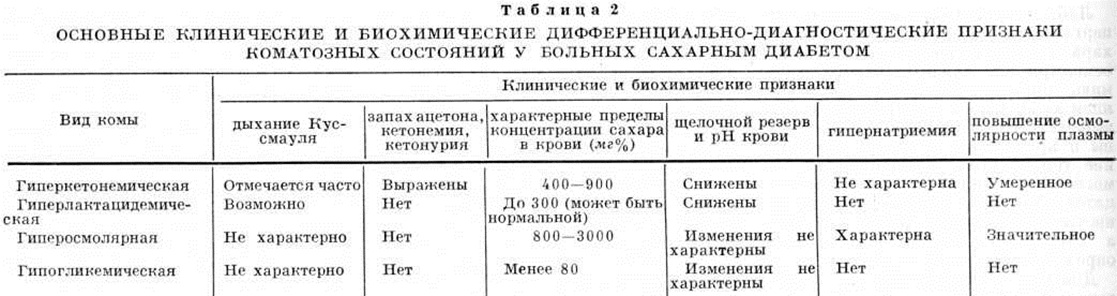
Патогенез диабетической Кома изучен лишь частично, но установлена важная роль в её развитии гипергликемии, нарушений кислотно-щелочного равновесия, баланса электролитов в организме и осмотических свойств внеклеточной жидкости. В соответствии с уже известными ведущими звеньями патогенеза Кома у больных сахарным диабетом можно выделить три основных её патогенетических варианта: 1) гиперкетонемический, 2) гиперосмолярный и 3) гиперлактацидемический. Некоторые авторы выделяют ещё и вариант так называемый мозговой Кома, который обусловлен отёком мозга у больных диабетом вследствие неравномерного изменения осмолярности клеток мозга и плазмы крови при снижении гликемии под влиянием инсулина.
Собственно диабетической Кома называют обычно гиперкетонемическую гипергликемическую кому, так как в генезе гиперлактацидемической Кома большое значение имеет гипоксия, обусловленная сопутствующими заболеваниями, а гиперосмолярная Кома наблюдается при особых патологический состояниях и у больных без диабета. В то же время подавляющая частота развития этих видов Кома у больных сахарным диабетом делает целесообразным рассмотрение их совместно с типичной для диабета гиперкетонемической Кома, так как дифференциальный диагноз между ними проводится главным образом при Кома у больных сахарным диабетом.
1. Гиперкетонемическая гипергликемическая кома развивается в связи с нарушением цикла трикарбоновых кислот при недостатке инсулина, следствием чего являются значительное снижение усвоения глюкозы клетками, гипергликемия и недоокисление кетоновых тел, ацетона, ацетоуксусной и β-оксимасляной кислот при избыточном кетогенезе в печени. Накопление ацетоуксусной и раствора оксимасляной кислот во внеклеточной жидкости способствует накоплению углекислоты и избытка водородных ионов. Патогенетическую роль в развитии кетоза может играть активация гипоталамо-гипофизарно-адреналовой системы с повышенным выделением в кровь глюкокортикоидов. Последние усиливают гликонеогенез и способствуют мобилизации из депо жирных кислот, неполное окисление которых ведёт к кетозу.
На нейтрализацию и выведение кетоновых тел расходуются щелочные резервы организма, что ведёт к метаболическому ацидозу и потере калия клетками. Вызванное ацидозом возбуждение дыхательного центра обусловливает гипервентиляцию, способствующую выделению ацетона с выдыхаемым воздухом. Связанная с гипергликемией гликозурия и избыточное выделение солей сопровождаются значительным нарастанием диуреза, что наряду с часто наблюдающейся рвотой обусловливает обезвоживание организма и нарушение электролитного состава клеток с гипокалигистией. Это приводит к снижению сократительной функции миокарда, сгущению крови, снижению её циркулирующего объёма и артериальное давление, уменьшению клубочковой фильтрации в почках. Напряжение ферментативных процессов, направленных на реабсорбцию в почках избыточно выделяемых в просвет канальцев глюкозы и солей, а также нарушение кровотока в почках и их токсическое повреждение могут привести к почечной недостаточности с олигурией, особенно при наличии диабетической нефропатии или сопутствующего пиелонефрита. В таких случаях выделение глюкозы и кетоновых тел с мочой резко уменьшается, нарастает гипергликемия и Гиперкетонемия, возможно развитие уремии.
В основе нарушений функций центральная нервная система, приводящих к Кома, лежат глубокие нарушения метаболизма клеток головного мозга как вследствие недостатка усвоения ими глюкозы и нарушений клеточного дыхания, усугублённых расстройствами кровообращения, так и вследствие выраженных нарушений обмена электролитов и воды, ацидоза и токсического воздействия на клетки продуктов патологический обмена, часть из которых, например, β-оксимасляная кислота, обладает наркотическим действием.
Клинические, признаки, указывающие на возможность развития Кома, формируют так называемый период предвестников, который продолжается несколько дней, реже несколько часов. В этот период наблюдается полиурия, полидипсия, снижение аппетита вплоть до анорексии, тошнота, рвота, похудание. Потеря жидкости при диабетической Кома достигает 10% массы тела, потеря натрия около 500 мили-эквивалент, калия — 350 мили-эквивалент, хлоридов — 390 мили-эквивалент. По мере нарастания кетоза появляется заторможенность, сонливость, затем спутанное сознание. Усиливается рвота, нередко появляются боли в животе. В ряде случаев в клинические, картине преобладают отдельные симптомы, что послужило основанием для выделения нетипичных клинические, форм — желудочно-кишечной (напоминающей картину перитонита, аппендицита, гастроэнтерита), сердечно-сосудистой, проявляющейся коллапсом, и почечной, характеризующейся олигурией, гиперазотемией, появлением в моче белка и цилиндров.
В период Кома наблюдаются гиперемия лица, запавшие глазные яблоки, сухость кожи, снижение её тургора, расслабленность мышц, холодные конечности. Зрачки обычно сужены. Характерны глубокое и шумное дыхание типа Куссмауля и запах ацетона в выдыхаемом воздухе. Язык сухой, часто обложен коричневым налётом. При неглубокой Кома может определяться реакция на боль при пальпации живота. Пульс учащённый, слабый; артериальное давление снижено; изменения тонов сердца неспецифичны, иногда отмечается маятникообразный ритм. В некоторых случаях при развитии почечной недостаточности с гиперкалиемией возможна выраженная брадикардия. При выслушивании лёгких иногда определяется шум трения плевры.
Лабораторный исследования выявляют гипергликемию с концентрацией сахара в крови более 400 миллиграмм%, гиперосмолярность плазмы, гиперкетонемию, снижение pH крови с уменьшением содержания бикарбонатов, повышение остаточного азота, мочевины и креатинина в крови, увеличение гематокрита, концентрации гемоглобина, нейтрофильный лейкоцитоз. Уровень иммунореактивного инсулина в крови резко снижен, а глюкагона — повышен. В моче определяются сахар и ацетон.
Диагноз основывается на выявлении гипер гликемии, гликозурии, признаков кетоацидоза и обезвоживания.
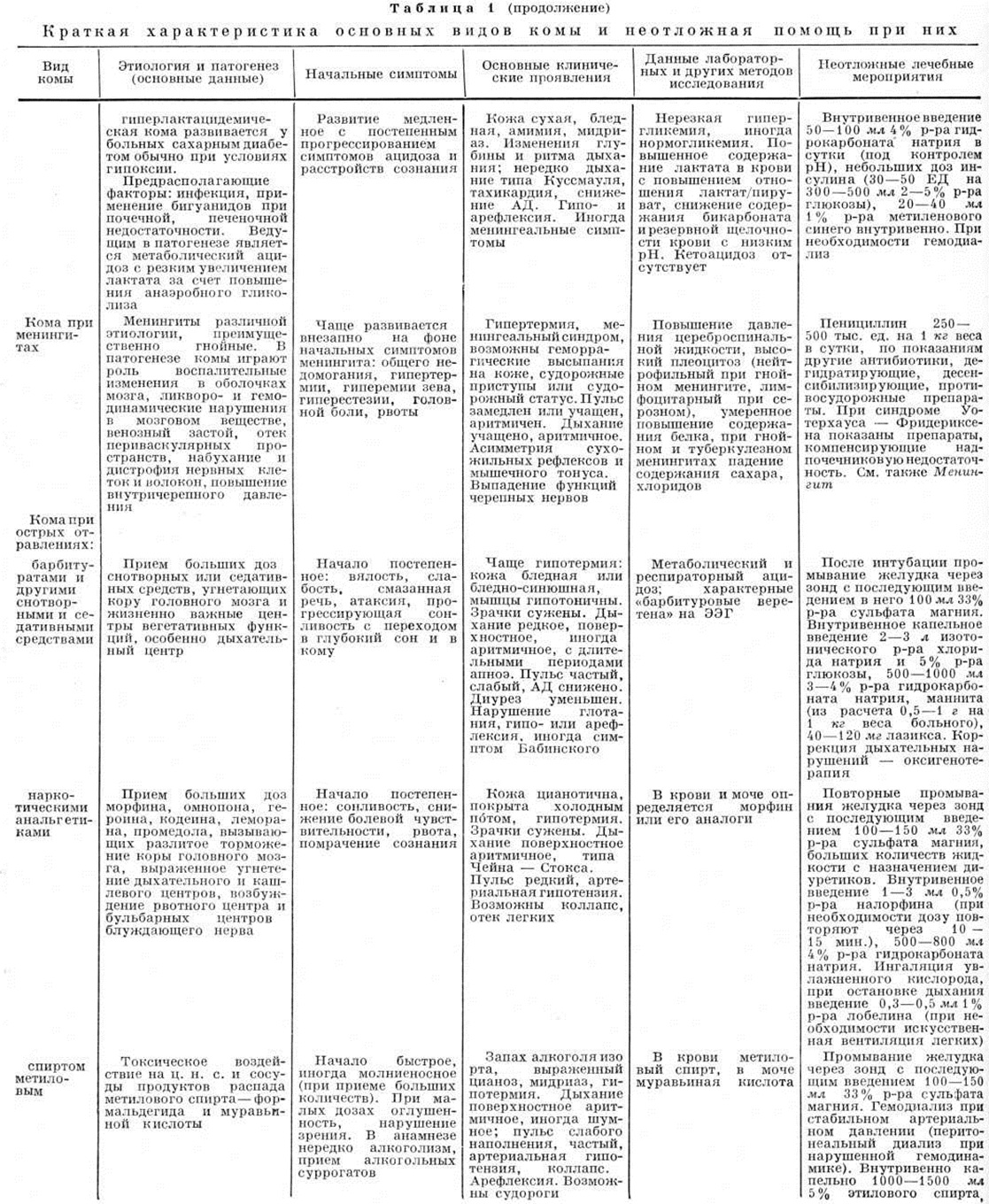
Гиперосмолярная кома — особый вид Кома при сахарном диабете, в патогенезе которой основную роль играет гиперосмолярность плазмы вследствие гипер гликемии и повышенной концентрации электролитов в крови. Гиперосмолярная некетогенная Кома описана также у больных несахарным диабетом, при поражениях центральная нервная система, введении большого количества глюкозы, дилантина, при длительной диарее, перитонеальном диализе и гемодиализе, гипотермии, остром панкреатите, тиреотоксикозе и после введения глюкокортикоидов. Но наиболее часто гиперосмолярная Кома развивается у больных сахарным диабетом.
Возникновение Кома связано с недостаточностью инсулина и повышением плазменного глюкагона, однако по неясным ещё причинам кетоацидоз при ней не развивается. Предполагают, что отсутствие кетоза связано с сохранением эндогенной секреции некоторого количества инсулина, достаточного для торможения липолиза, но недостаточного для предотвращения гипергликемии.
Гиперосмолярная Кома чаще развивается у лиц старше 40 лет, страдающих лёгкой формой сахарного диабета, причём у 2/3 больных до развития Кома диабет не был распознан. Описаны единичные случаи этого вида Кома у инсулин-зависимых больных детей и юношей. Возникновение Кома провоцируют избыточное употребление углеводов, интеркуррентные заболевания и травмы, особенно сопровождающиеся дегидратацией (ожоги, рвота, диарея), лечение иммуно депрессантами, глюкокортикоидами, диуретиками, а также гемодиализ, перитонеальный диализ, инфузия больших количеств солевых р-ров и глюкозы.
Гипернатриемия определяется не во всех случаях. Уровень бикарбоната и pH крови обычно в норме. Характерны гиперлейкоцитоз и обусловленное сгущением крови повышение гематокрита, увеличение концентрации гемоглобина, общего белка сыворотки, остаточного азота, мочевины. В моче определяется сахар при отрицательной реакции на ацетон.
В патогенезе гиперосмолярной Кома играют роль нарушения гидратации мозга, причиной которых может быть клеточная аккумуляция сорбитола с последующим отёком, а также гипоксическое повреждение центральная нервная система Большую роль играет обезвоживание. Высокий осмотический диурез, обусловленный примерно в равной степени гликозурией и выделением солей, приводит к быстрому развитию гиповолемии, дегидратации межклеточного и клеточного пространств, сосудистому коллапсу со снижением кровотока в органах, в том числе в головном мозге и почках. Понижение клубочковой фильтрации на фоне обезвоживания сопровождается задержкой в крови осмотически активных веществ, в том числе мочевины и сахара, концентрация которого в плазме резко повышена (может достигать 3000 миллиграмм% и более). Это усиливает дегидратацию клеток и усугубляет расстройства функций всех систем, прежде всего центральная нервная система и системы кровообращения. Если утраченная организмом вода не возмещается, то коллапс усугубляется и наступает смерть при тяжёлых расстройствах гемоциркуляции.
Клинические, картина гиперосмолярной Кома в большинстве случаев развивается постепенно с периода предвестников в виде полиурии, полидипсии, иногда полифагии. Затем появляются циркуляторные расстройства со снижением АД. При нарастании дегидратации отмечается одышка, сонливость, спутанность сознания, у 1/3 больных наблюдается лихорадка и гиповолемический шок. Начало Кома часто сопровождается неврологический нарушениями в виде эпилептиформных припадков, парезов конечностей. В дальнейшем тонус мышц снижается; глазные яблоки гипотоничны, выявляется нистагм, значительно выражены признаки обезвоживания: кожа и слизистые оболочки сухие, тургор тканей резко снижен. Иногда отмечается отёк нижних конечностей и мошонки. Постоянный признак — одышка (дыхание типа Куссмауля не характерно). Запах ацетона отсутствует. Отмечается тахикардия; артериальное давление значительно снижено при выраженном уменьшении пульсового давления, пульс малый, нередко определяется с трудом. Диурез резко уменьшен, вплоть до анурии.
При исследовании крови выявляется значительная гипергликемия — выше 600 мг% с резким повышением осмолярности плазмы — до 400 моем/литр (норма 290—310 моем/литр). Кроме криоскопического метода, осмолярность плазмы может быть оценена по эмпирической формуле: ![]()
Летальность при гиперосмолярной Кома превышает 50%. Причиной смерти бывают циркуляторные расстройства, гиповолемический шок, тромбозы и тромбоэмболии сосудов большого и малого круга кровообращения, инфаркт миокарда, а также почечная недостаточность, отёк мозга и другие осложнения.
Гиперлактацидемическая кома развивается при гипоксии и стимуляции анаэробного гликолиза, характеризующегося накоплением в организме молочной кислоты и увеличением отношения лактат/пируват, составляющего в норме 12/1. Возникающий метаболический ацидоз и нарушения энергетического обмена у больных сахарным диабетом способствуют развитию Кома Предрасполагающими факторами являются кровотечение, циркуляторный коллапс, инфекции, введение адреналина и норадреналина, применение бигуанидов на фоне почечной и печёночной недостаточности.
Развитию Кома обычно предшествуют мышечные боли, боль в груди, учащение дыхания, апатия, сонливость, помрачение сознания. По мере нарастания ацидоза прогрессирует одышка, отмечаются симптомы дегидратации, снижения артериальное давление, коллапс с олиго или анурией. При Кома определяется значительное повышение в крови концентрации молочной кислоты, снижение содержания бикарбонатов и резервной щелочности. Гипергликемия выражена нерезко; наблюдаются случаи Кома при нормогликемии.
Гиперлактацидемический ацидоз нужно дифференцировать с метаболическим ацидозом, обусловленным гиперхлоремией и другими метаболическими расстройствами или введением в организм кислот (кетоглютаровой, салициловой и другие).
Диагноз основывается на выявлении тяжёлого метаболического ацидоза с гиперлактацидемией и повышением отношения лактат/пируват при отсутствии кетоза и выраженной гипергликемии. Летальность высокая.
Дифференциальный диагноз коматозных состояний у больных сахарным диабетом включает не только описанные патогенетические варианты, но и гипогликемическую Кома Он основывается на оценке совокупности клинических и лабораторных признаков (таблица 2).
Лечение диабетической Кома включает введение инсулина, регидратацию, возмещение потери электролитов и при необходимости коррекцию ацидоза.
| ||
| ||
При гиперкетонемической гипергликемической Кома инсулин вводят внутривенно и подкожно в равных количествах с интервалом 2 часа до снижения гипергликемии, рассчитывая каждый раз общую дозу вводимого инсулина в единицах действия как равную одной десятой числа, характеризующего концентрацию сахара в крови в миллиграмм% например, при концентрации сахара 400 миллиграмм% доза инсулина равна 40 единиц. Если через 2 часа после введения начальной дозы инсулина уровень гликемии снижается на 25% и более, то инсулин не вводят до определения концентрации сахара в крови ещё через 2 часа. Детям начальную дозу инсулина определяют из расчёта 1 единиц на 1 килограмм массы тела. В начале лечения вводят гипотонический (0,45%), затем изотонический раствор хлорида натрия и 2,5% раствор гидрокарбоната натрия. Общий объем вводимой жидкости составляет 4—6 литров (для детей раннего возраста 150—180 миллилитров на 1 килограмм массы тела, школьного возраста — 70— 100 миллилитров/килограмм). Через 4—5 часов в растворы добавляют по 2—3 грамм хлорида калия на каждый литр вводимой жидкости для устранения развивающейся в эти сроки гипокалиемии. Вводят 200 миллиграмм кокарбоксилазы, 5 миллилитров 5% раствора аскорбиновой кислоты, 2 миллилитров 5% раствора пиридоксина. Назначают симптоматические средства; при стойком снижении артериальное давление вводят плазму, плазмозаменители, норадреналин, глюкокортикоиды.
Для лечения гиперосмолярной Кома рекомендуют введение 2—5 л гипотонического раствора хлорида натрия в течение первых 8—10 часов, затем физиологический раствора (общий объем жидкости 5—8 литров) с добавлением хлорида калия от 3 до 8 грамм в сутки. Детям общее количество вводимой жидкости определяют равным 10—20% массы тела. Инсулин вводят внутривенно капельно в количестве 10 —15 единиц в час (детям — 2 единиц на 1 килограмм массы тела) в зависимости от исходной гипергликемии. При угрозе гипогликемии вводят 2—3% раствор глюкозы.
Лечение гиперлактацидемической Кома состоит во внутривенном введении 2,5—4% раствора гидрокарбоната натрия под контролем pH (1—2 л в сутки и более), небольших доз инсулина и 2—5% раствора глюкозы. С целью стимуляции превращения лактата в пируват вводят метиленовый синий из расчёта 2—5 миллиграмм на 1 килограмм веса больного. Проводят оксигенотерапию. При низком артериальное давление вводят кортикостероиды, плазму и плазмозаменители. В тяжёлых случаях применяют гемодиализ.
Кома при заболеваниях нервной системы
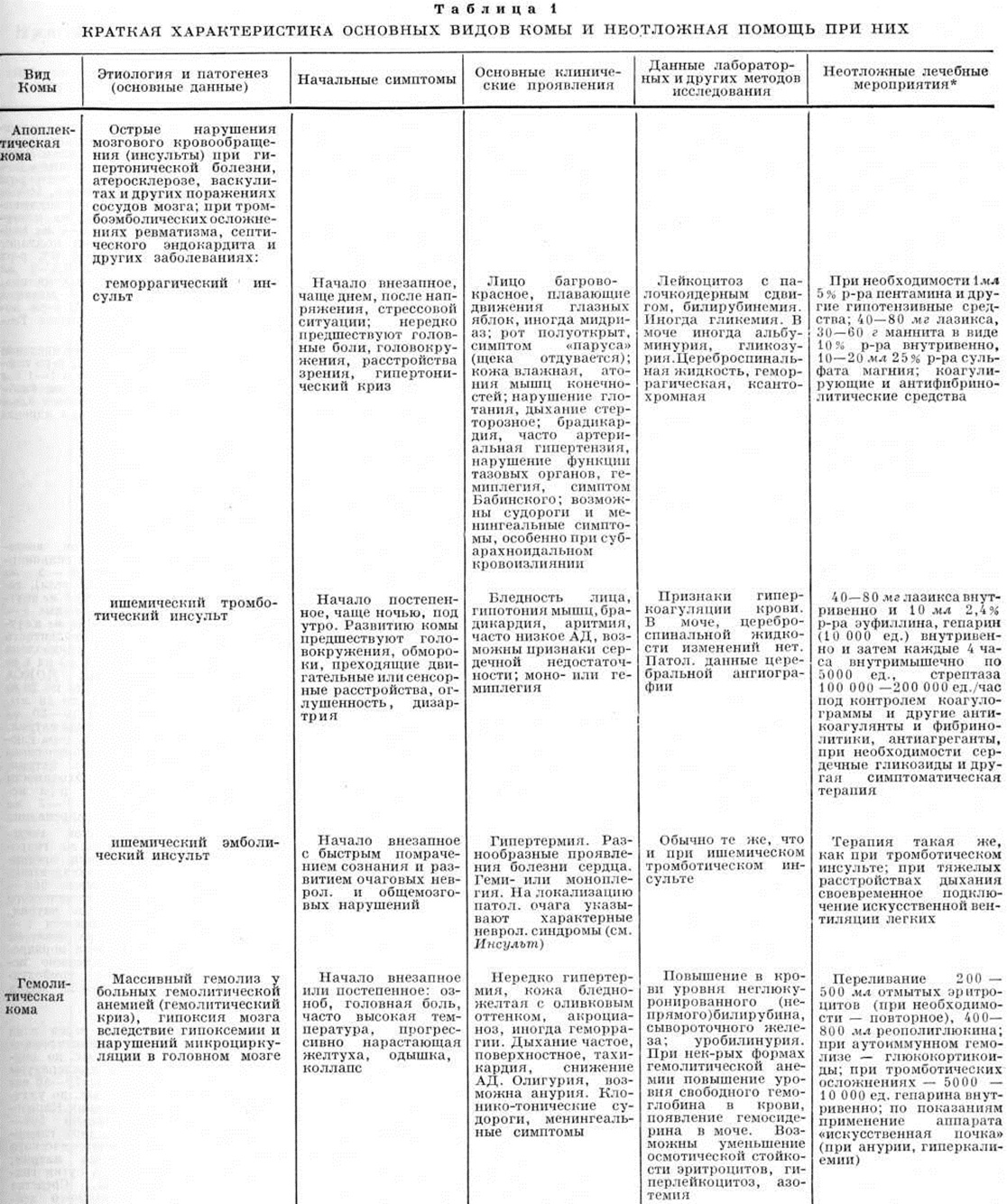
Апоплектическая кома возникает при геморрагическом или ишемическом церебральном инсульте (смотри полный свод знаний). При кровоизлиянии в мозг развитие Кома внезапное, чаще днём. Утрата сознания может сопровождаться психомоторным возбуждением; лицо багрово-красное, дыхание громкое, стерторозное, наблюдается нарушение глотания, рвота. Пульс напряжённый, замедленный, артериальное давление чаще повышено. При кровоизлиянии под оболочки мозга отмечаются менингеальные симптомы. Выявляются симптомы гемиплегии, гипотония век, симптом «паруса» щеки и ротированной стопы на стороне гемиплегии, симптом Бабинского; плавающие движения глазных яблок; задержка мочи или непроизвольное мочеиспускание. На стороне гемиплегии приподнятая, а затем отпущенная конечность падает, как плеть, а на другой стороне медленно возвращается в исходное положение. При кровоизлиянии в желудочки мозга наблюдаются горметонические спазмы (смотри полный свод знаний Горметония). При геморрагическом инсульте выявляются лейкоцитоз, примесь крови в цереброспинальной жидкости, субфебрильная температура (спустя несколько часов).
Кома при тромботическом ишемическом инсульте развивается постепенно, чаще в ночное время, обычно после предвестников (головокружение, обморок), повторных преходящих нарушений мозгового кровообращения. У больных отмечается бледность лица, артериальное давление понижено, иногда выявляется мерцательная аритмия, пульс слабого наполнения, тоны сердца глухие, пульсация сонной артерии иногда ослаблена; определяется моно или гемиплегия. При эмболическом инсульте развитие Кома может сопровождаться судорогами. При ишемическом инсульте часто повышена свёртываемость крови.
Диагностике апоплектической Кома помогают исследование цереброспинальной жидкости (наличие крови при геморрагическом инсульте), эхоэнцефалография (смещение срединного М-эха в противоположную поражённому полушарию мозга сторону), церебральная ангиография, аксиальная (компьютерная) томография мозга. При дифференциальной диагностике нужно помнить, что при некоторых заболеваниях внутренних органов развивается апоплектиформная Кома, напоминающая апоплектическую. Апоплектиформная Кома возникает при инфаркте миокарда, (смотри полный свод знаний). Развитие её обусловлено нарушением общей гемодинамики на фоне острой сердечной недостаточности, расстройством вазомоторной регуляции со стороны каротидных рецепторов и развитием артериальной гипотензии, изменением реактивности сосудов головного мозга со склонностью к тромбообразованию в них, рефлекторным парезом сосудов мозга со стазом крови в них.
Апоплектиформная Кома при инфаркте миокарда развивается остро, чаще в первые сутки, несколько раньше или одновременно с типичными клинические, проявлениями коронарной недостаточности, иногда после повторных приступов болей в сердце. В неврологический статусе выявляются общемозговые и очаговые симптомы, отмечается также снижение артериальное давление, учащённый, реже (при атриовентрикулярной блокаде) замедленный, слабый, аритмичный пульс, экстрасистолия, мерцательная аритмия, одышка, цианоз. Возможны психомоторное возбуждение, эйфория, галлюцинации, эпилептиформные припадки, акроартериоспастический рефлекс (исчезновение пульса на артериях конечностей), абдоминальные и ренальные симптомы; повышается температура, определяются лейкоцитоз, ускорение РОЭ. На ЭКГ отмечаются изменения, характерные для инфаркта миокарда. В крови — изменения концентрации ферментов лактатдегидрогеназы, аминотрансфераз).
Лечение при апоплектической Кома: внутривенно вводят эуфиллин (10 миллилитров 2,4% раствора); показаны средства, уменьшающие отёк мозга (раствор маннита, лазикс). При ишемическом инсульте рекомендуется антикоагулянтная и фибринолитическая терапия, Гемодилюция, антиагрегационные препараты (персантин или курантил). При геморрагическом инсульте назначают коагулирующие и антифибринолитические средства (трасилол, контрикал), а также препараты, уменьшающие проницаемость сосудистой стенки (аскорбиновая кислота, глюконат кальция, рутин); при повышенном артериальное давление проводят гипотензивную терапию (пентамин и другие). При апоплектиформной Кома лечение включает полный покой, внутривенное медленное введение поляризующей смеси, реополиглюкина и других физиологический жидкостей, срочные мероприятия по купированию болевого синдрома (1 миллилитров 2% раствора промедола или 1 миллилитров 2% раствора омнопона в сочетании с 0,5 миллилитров 0,1% раствора атропина, комбинация дроперидола с фентанилом), устранению острой сердечной недостаточности (строфантин или коргликон) и артериальной гипотензии (прессорные амины). При отсутствии противопоказаний вводят антикоагулянтные (гепарин) и фибринолитические препараты, противоаритмические и улучшающие проводимость, дегидратирующие, спазмолитические и седативные средства.
Кома при менингитах. Кома может наблюдаться при менингитах различной этиологии, преимущественно гнойных. Развитие Кома обусловлено воспалительными изменениями в оболочках мозга, ликворо и гемодинамическими нарушениями в веществе мозга, венозным застоем. Характерно острое развитие Кома на фоне начальных симптомов менингита (общее недомогание, гипертермия, общая гиперестезия, головная боль, рвота). При исследовании выявляется менингеальный синдром, возможны геморрагические высыпания на коже, замедление или учащение, а также аритмия пульса и дыхания, асимметрия сухожильных рефлексов и мышечного тонуса, выпадение функции черепных нервов. У детей нередко наблюдаются судорожные приступы или развитие судорожного статуса.
Диагностика Кома при менингите основывается на исследовании цереброспинальной жидкости. При этом выявляется повышение её давления, высокий плеоцитоз (нейтрофильный при гнойном менингите, лимфоцитарный при серозном), умеренное повышение содержания белка, при гнойных и туберкулёзном менингитах — падение содержания сахара и хлоридов. На глазном дне отмечается гиперемия дисков зрительных нервов.
Лечение Кома при менингите проводится в условиях специализированого стационара, показаниям антибиотики; при синдроме Уотерхауса—Фридериксена (инфекционно-токсический шок с диссеминированной внутрисосудистой коагулопатией) — препараты глюкокортикоидных гормонов, дегидратирующие, антигистаминные, симптоматические и общеукрепляющие средства.
Кома при энцефалитах. Развитие Кома при энцефалитах различной этиологии (смотри полный свод знаний Энцефалит) обусловлено воспалительными изменениями в веществе головного мозга. Она обычно начинается внезапно в первые-вторые сутки заболевания. Ей предшествует общее недомогание, гипертермия, гиперемия зева, сонливость, вялость или психомоторное возбуждение, головная боль, головокружение, рвота. Кома сопровождается тахикардией, тахипноэ, иногда повторными судорожными припадками, у детей развитием судорожного статуса. При неврологический исследовании выявляются общемозговые симптомы, связанные с отёком мозга, а также очаговые, обусловленные преимущественной локализацией поражения: косоглазие, птоз, паралич взора, гиперкинезы, пластическая гипертония, реже гипотония мышц, параличи, парезы.
Для диагностики имеет значение исследование цереброспинальной жидкости. При энцефалитической Кома отмечается повышение давления цереброспинальной жидкости, Ксантохромная или геморрагическая (при геморрагическом энцефалите) её окраска, повышение содержания белка и сахара. При эхоэнцефалографии обнаруживаются признаки повышения внутричерепного давления, расширения третьего желудочка.
Лечение энцефалитической Кома направлено на борьбу с отёком мозга (внутривенное введение 150—300 миллилитров 10% раствора маннита, 40—60 миллиграмм лазикса), метаболическим ацидозом (150— 300 миллилитров 4% раствора гидрокарбоната натрия внутривенно). Внутривенно вводят кортикостероиды. Проводят десенсибилизирующую и противосудорожную терапию, применяют препараты, укрепляющие сосудистую стенку (рутин, аскорбиновая кислота, препараты кальция), по показаниям — реанимационные мероприятия.
Эпилептическая кома возникает при эпилептическом статусе (смотри полный свод знаний Эпилепсия). В её развитии играют роль гемо и ликвородинамические, а также метаболические нарушения в мозге. Начало Кома, как правило, внезапное; сознание больного в бессудорожном межприступном периоде не нормализуется. Наблюдаются гипертермия, снижение артериальное давление, аритмия пульса и дыхания, угнетение корнеальных и сухожильных рефлексов, рвота «кофейной гущей». В период возобновления судорог — резкий цианоз лица, пена изо рта, напряжение вен шеи, хриплое, стерторозное дыхание, слабый учащённый пульс, непроизвольны мочеиспускание и дефекация. Сознание нарушено и в периоде постэпилептической прострации; больной неподвижен, с бледно-цианотичным цветом лица, отмечается гипертермия, мидриаз, глазные яблоки отведены в сторону, реже могут наблюдаться плавающие движения глазных яблок, характерна общая мышечная гипотония, арефлексия, тахипноэ, тахикардия. Некупирующийся эпилептический статус приводит к углублению Кома, снижению и затем отсутствию сухожильных рефлексов и мышечного тонуса, уменьшению длительности судорожных припадков, носящих преимущественно тонический характер. Нарастают расстройства дыхания и сердечно-сосудистой деятельности; дыхание становится поверхностным, постепенно переходящим в периодическое дыхание Чейна—Стокса, усугубляется артериальная гипотензия, тахикардия. В терминальной фазе судорог нет, зрачки расширены, отсутствует реакция на свет, увеличивается длительность апноэ, выявляются признаки гипоксии и отёка мозга, нарастает ацидоз.
При установлении диагноза важно уточнить, является ли эпилептический статус первичным или проявлением другого заболевания (нейроинфекции, опухоли мозга и другие). Наряду с изучением анамнеза, клинические, данных большое значение придаётся лабораторный методам исследования, электроэнцефалографии, эхоэнцефалографии, люмбальной пункции, аксиальной (компьютерной) томографии мозга.
Лечение должно быть комплексным. Оно начинается с момента обнаружения больного в эпилептическом статусе, продолжается в машине скорой помощи и реанимационном отделении или палате интенсивной терапии. Верхние дыхательные пути освобождают от слизи, рвотных масс. Внутривенно медленно вводят 2 миллилитров 0,5% раствора седуксена в 20 миллилитров 40% раствора глюкозы. При продолжении судорог введение препарата повторяют. Внутримышечно вводят литические смеси, включающие 1,0 миллилитров 2,5% раствора аминазина, 1,0 миллилитров пипольфена, 1,0 миллилитров 50% раствора анальгина в 2 миллилитров 2% раствора новокаина. При отсутствии эффекта применяют гексеналовый или тиопенталовый наркоз — 8—10 миллиграмм/килограмм 1% раствора гексенала или тиопентала внутривенно. Используют дегидратирующие препараты: маннитол, глицерол, лазикс, урегит. Терапевтический эффект может дать люмбальная пункция. Для устранения ацидоза внутривенно вводят 100—300 миллилитров 4% раствора гидрокарбоната натрия. По показаниям назначают сердечные гликозиды, прессорные амины, метаболически активные средства (АТФ, кокарбоксилаза), проводят мероприятия по снижению температуры.
Контроль за лечением осуществляют с помощью электроэнцефалографии — при наличии эффекта исчезают пароксизмальные разряды и появляется десинхронизация ритмов.
Печёночная кома
Печёночная кома развивается при наиболее тяжёлой степени печёночной недостаточности (смотри полный свод знаний Гепатаргия) у больных с различными болезнями печени, особенно часто при гепатитах (смотри полный свод знаний Гепатит, Гепатит вирусный).
По основным клинико-патогенетическим синдромам выделяют эндогенную печёночную Кома, обусловленную резким уменьшением числа гепатоцитов, экзогенную Кома, связанную с интоксикацией за счёт «шунтирования» портальной крови в общий кровоток, электролитно-печёночную Кома, иногда смешанную Кома
Эндогенная печёночная Кома (печёночно-клеточная, истинная Кома, «Кома распада или замещения печени») развивается обычно при распаде органа (смотри полный свод знаний Токсическая дистрофия печени), а также при замещении его паренхимы опухолью либо рубцовой тканью (смотри полный свод знаний Циррозы печени). Этиологического факторами являются вирусный гепатит В, алкогольная, а также лекарственные интоксикации (галотаном, левомицетином, изониазидом и другие), острые расстройства кровообращения («шоковая печень»), тяжёлые бактериальные повреждения печени и другие
Экзогенная печёночная Кома (портально-печёночная, аммиачная, или «Кома отключённой печени») встречается чаще эндогенной, обычно у больных с синдромом портальной гипертензии. Провоцируют её развитие кишечные кровотечения, возникновение так. называемый асцит-перитонита, грубые нарушения диеты, в том числе приём алкоголя.
Электролитно-печёночная, или «фальшивая», Кома связана с нарушением водно-электролитного обмена (особенно с гипокалиемией). У больных с печёночной недостаточностью эти нарушения протекают особенно тяжело и часто осложняются энцефалопатией. Расстройства электролитного обмена провоцируются применением салуретиков, лапарацентезом, интеркуррентными заболеваниями, сопровождающимися гипоксией и нарушением кислотно-щелочного равновесия.
Разделение печёночной Кома на отдельные варианты в известной мере условно и отражает лишь ведущее значение отдельных нарушений в происхождении Кома; обычно эти нарушения сочетаются. При выраженном участии в развитии Кома каждого из описанных нарушений говорят о смешанной Кома.
Патогенез любого из вариантов печёночной Кома связан с функциональный недостаточностью печени, прежде всего со снижением её антитоксической функции.
Известно, что продукты бактериального декарбоксилирования аминокислот и других превращений белков и жиров в кишечнике обычно поступают по портальной системе в печень, где преобразуются в нетоксичные вещества. При поражении печени или значительном развитии коллатералей между портальной системой и внепеченочными сосудами в крови накапливаются токсические продукты. Основную роль в патогенезе Кома отводят накоплению в организме аммиака, фенолов и других токсических продуктов обмена. Этот механизм печёночной Кома был экспериментально воспроизведён И. П. Павловым в конце прошлого века (мясное, или карбаминовое, отравление).
Фишер (Y. F. Fischer) с соавторами (1976) придают самостоятельное патогенетическое значение одному из продуктов бактериального декарбоксилирования аминокислот в кишечнике — тирамину, избыток которого обусловливает повышение концентрации в крови октопамина. Октопамин вытесняет из синапсов центральная нервная система основные медиаторы возбуждения — норадреналин и допамин, что приводит к развитию Кома
В патогенезе остро развивающейся печёночной Кома установлена роль нарушений выделения печенью токсических полипептидов с молекулярный весом (массой) более 1500 и молекул средних размеров, связанных с белком.
Одним из основных патогенетических механизмов развития печёночной Кома является нарушение продукции поражённой печенью ряда ферментов, обеспечивающих лимонно-кислотный цикл (прежде всего коэнзима А). Извращение одной из боковых реакций лимонно-кислотного цикла ведёт к накоплению таких церебротоксических продуктов, как ацетоин, бутиленгликоль и другие
В патогенезе эндогенного варианта печёночной Кома играют роль все перечисленные патогенетические факторы. В развитии экзогенной Кома главная роль отводится избыточному попаданию в кровь из кишечника продуктов декарбоксилирования аминокислот и накоплению в синапсах центральная нервная система октопамина. Нарушения электролитного обмена обусловлены ограничением участия печени в регуляции содержания гормонов, контролирующих водно-солевой обмен. В частности, возникновению гипокалиемии способствует вторичный гиперальдостеронизм, наблюдающийся у больных с тяжёлыми поражениями печени.
Клиническая картина печёночной Кома в большинстве случаев развивается постепенно, но в ряде случаев Кома бывает как бы внезапной, иногда она развивается на фоне кажущегося выздоровления.
Эндогенная Кома протекает наиболее тяжело с относительно быстрым (за несколько часов) развитием глубоких стадий и высокой летальностью. Развитию Кома предшествуют нарастание слабости, сонливость, нередко периоды психомоторного возбуждения. Обычно нарастает желтуха, диспептические и геморрагические расстройства. Начало Кома характеризуется возрастанием частоты и глубины дыхания, нарушается его ритм. Появляются мышечные подёргивания, клонус стоп, нарастает гипертония мышц, отмечаются патологический рефлексы, нистагм, расширение зрачков. В последующем тонус мышц снижается. При обследовании больного выявляются желтушность склер и кожи, часто расчёсы на коже, петехии, гематомы в местах инъекций. Возможно повышение температуры тела с последующим её снижением. Определяется дыхание типа Куссмауля, реже дыхание типа Чейна—Стокса или сложные нарушения его ритма. Часто определяется «печёночный запах» (запах сырого мяса) изо рта. Обычно (но не всегда) выявляется брадикардия. артериальное давление снижено. Как правило, пальпируется увеличенная и болезненная печень, размеры которой могут прогрессивно уменьшаться в прекоматозном и коматозном периодах вплоть до почти полного исчезновения печёночной тупости при перкуссии. При исследовании крови определяют лейкоцитоз, ускорение РОЭ, повышение концентрации свободного и глюкуронированного билирубина. Бромсульфалеиновая и вофавердиновая пробы, исследование активности псевдохолинэстеразы указывают на резкое снижение функций печени. Цвет мочи тёмный за счёт присутствия желчных пигментов; отмечается уробилинурия, появление в моче лейцина, тирозина. Иногда выявляются признаки токсического поражения печени с развитием картины гепаторенального синдрома (смотри полный свод знаний). Кал нередко обесцвечен.
Экзогенная Кома развивается постепенно и редко достигает глубоких стадий. Периоды выраженного возбуждения не характерны, часто в прекоматозном состоянии больные малоконтактны, озлоблены, замкнуты. Нарушения дыхания и «печёночный запах» обычно отсутствуют. Нарастание желтухи и геморрагические проявления выражены меньше, чем при эндогенной Кома. При осмотре больных определяются признаки портальной гипертензии, асцит. Пальпаторно (перкуторно) определяются увеличенными и печень, и селезёнка. В крови, кроме изменений, свойственных эндогенной Кома, но менее выраженных, часто обнаруживают анемию и значительное повышение концентрации аммиака и фенолов; функциональный пробы печени изменены нерезко.
Электролитно-печёночная Кома по клинические, проявлениям мало отличается от экзогенной печёночной Кома. Более выражена мышечная слабость, нередко отмечается парез кишечника, в большей степени снижается артериальное давление, могут быть выраженная тахикардия и изменения ЭКГ, характерные для гипокалиемии (смотри полный свод знаний). Диагноз основывается на данных исследований электролитов в крови.
Клиническая картина смешанной печёночной Кома формируется из симптомов каждого из описанных видов. На практике смешанными Кома обозначают, по-видимому, и Кома со сложным патогенезом. Особенности течения имеют, например, Кома у больных, страдающих медленно прогрессирующими формами цирроза печени и сахарным диабетом. У них наблюдались повторные коматозные состояния продолжительностью 7—10 дней, а в отдельных случаях — до 40 дней. При этом желтуха и гипергликемия существенно не усиливались, кетоацидоз отсутствовал, не было нарушений дыхания, «печёночного запаха». Грубые нарушения функциональный проб печени отмечались и вне коматозного состояния. В момент Кома определялись Гипераммониемия, гипокалиемия, гипомагниемия, снижение концентрации фосфора в сыворотке крови.
Лечение печёночной Кома целесообразно проводить в палате интенсивного круглосуточного наблюдения за больным. Сразу внутривенно капельно вводится 500 миллилитров 5% раствора глюкозы с добавлением 1,5 грамм хлорида калия и 10—12 единиц инсулина; за сутки внутривенно вводят до 1 литров 5% раствора глюкозы с аскорбиновой кислотой (10 миллилитров 5% раствора), а также неокомпенсан, гемодез. Внутримышечно вводят пиридоксин (3 миллилитров 5% раствора), кокарбоксилазу (200 миллиграмм), викасол (2 миллилитров 1% раствора), витамин В12 (500 микрограмм). В зависимости от степени ацидоза под контролем pH вливают от 200 до 600 миллилитров 2,5—4% раствора бикарбоната натрия; при гипонатриемии применяют хлорид натрия (10—20 миллилитров 10% раствора), инфузии раствора Рингера. С целью дезинтоксикации и для частичного восстановления аминокислотного и ферментативного состава вводят 25— 100 миллилитров 1 % раствора глутаминовой кислоты, назначают орнитин и аргинин по 5— 15 грамм в сутки, аминокислотные коктейли; внутривенно капельно на изотоническом растворе глюкозы вводят 240 миллиграмм коэнзима А, 208 миллиграмм НАДФ, 65 миллиграмм α-липоевой кислоты. С учётом патогенетической роли дефицита медиаторов в центральная нервная система применяют леводопа от 1 до 3 грамм в сутки. Внутрь вводят активированный уголь (по 20— 30 грамм 2 раза в сутки), лактулезу (50— 100 грамм в сутки); для «стерилизации» кишечного содержимого назначают антибиотики.
Для уменьшения некротических процессов в печени рекомендуют большие дозы глюкокортикоидов (до 200—1000 миллиграмм преднизолона в сутки), однако эффект гормонов оценивается различно и применение их требует контроля за динамикой электролитов и билирубина в крови.
При лечении печёночной Кома у детей дозу глюкокортикоидов определяют из расчёта 4—5 миллиграмм преднизолона на 1 килограмм массы тела; неокомпенсан и гемодез детям раннего возраста вводят в количестве 10—15 миллилитров на 1 килограмм массы тела.
Хороший эффект даёт гипербарическая оксигенация (смотри полный свод знаний), которая при отсутствии противопоказаний должна применяться как можно раньше.
Иногда используют (пока без строгих доказательств эффективности) обменное переливание крови (смотри полный свод знаний), плазмаферез (смотри полный свод знаний), перекрёстное кровообращение, гомо и гетерологическую экстракорпоральную перфузию печени, или гемосорбцию (смотри полный свод знаний), введение специально обработанного активированного угля, суспензии гепатоцитов. В стадии разработки находится методика пересадки печени.
Респираторная кома (респираторно-ацидотическая Кома, респираторно-церебральная Кома) развивается при функциональный недостаточности системы внешнего дыхания. Применяемое иногда название «ацидотическая кома» неудачно, так как, во-первых, патогенетическая роль ацидоза известна в развитии многих видов Кома, во-вторых, патогенез Кома при дыхательной недостаточности не ограничивается нарушениями кислотно-щелочного равновесия.
Респираторная кома
Респираторная Кома наблюдается главным образом при заболеваниях и состояниях, сопровождающихся резким снижением альвеолярной вентиляции в лёгких как при острой, так и при хронический дыхательной недостаточности (смотри полный свод знаний). Причиной лёгочной гиповентиляции, кроме бронхолёгочных заболеваний, могут быть поражения дыхательного центра, периферических двигательных нервов, скелетных дыхательных мышц и диафрагмы; изменения формы грудной клетки и состояния плевральных полостей; боль при дыхании; неправильное проведение искусственной вентиляции лёгких (ИВЛ) или вспомогательной вентиляции. Респираторная Кома наблюдается иногда у больных во время или после хирургической операции, проводимой под общим наркозом с применением миорелаксантов.
У больных хронический бронхолёгочными заболеваниями (бронхиальная астма, хронический пневмония, пневмосклерозы, пневмофиброзы и другие) развитию Кома часто способствуют обострение пневмонии и интеркуррентные инфекции, недостаточность кровообращения в связи с декомпенсацией лёгочного сердца (смотри полный свод знаний), применение для её лечения диуретиков, блокирующих карбоангидразу, длительный астматический статус, передозировка адреномиметических бронхолитиков, увеличивающих потребность организма в кислороде, применение миорелаксантов и лекарств, угнетающих дыхательный центр, а также неправильное проведение кислородной терапии при снижении чувствительности дыхательного центра к углекислоте.
В патогенезе респираторной Кома основное значение имеют гипоксия, гиперкапния, метаболический ацидоз и связанные с ними нарушения электролитного баланса и микроциркуляции. Дыхательная недостаточность при хронический бронхолёгочных заболеваниях проявляется прежде всего гипоксемией и гипоксией (смотри полный свод знаний). Недостаток кислорода приводит к снижению в клетках мозга содержания креатинфосфата и дефициту АТФ в организме. При этом активируется гликолиз; в результате истощаются запасы гликогена, в том числе в головном мозге, и увеличивается содержание в организме лактата и пирувата, что наряду с накоплением других недоокисленных продуктов способствует развитию метаболического ацидоза. При длительной и резко выраженной гипоксии угнетается и гликолиз, происходит некробиоз клеток, особенно в напряжённо функционирующих органах. Гипоксия и ацидоз ведут к изменениям электролитного состава различных сред, что прежде всего проявляется гипокалигистией и повышением концентрации внеклеточного калия, а также набуханием клеток головного мозга. Описанные нарушения обусловливают функциональный недостаточность всех органов и систем, в том числе сердечно-сосудистой, с распространёнными расстройствами центральной гемодинамики и микроциркуляции, которые усугубляют степень гипоксии. При значительном снижении лёгочной вентиляции нарушения газообмена дополняются гиперкапнией (смотри полный свод знаний), ведущей к снижению тонуса сосудов головы и играющей роль в возникновении пареза сосудов микроциркуляторного церебрального русла. В условиях гиперкапнии сродство гемоглобина к кислороду уменьшается, что ухудшает транспортную функцию крови; снижается потребление кислорода тканями, увеличивается теплоотдача при уменьшении теплопродукции, уменьшается возбудимость дыхательного центра и возникают дополнительные нарушения глубины, темпа и ритма дыхания. Кома развивается в связи с гипоксическим торможением, а затем и повреждением клеток головного мозга, прямым угнетающим влиянием на центральная нервная система гиперкапнии и вследствие нарушений поляризации мембран нейроцитов при перераспределении электролитов в условиях метаболического ацидоза.
Клиническая картина Кома определяется ведущей причиной дыхательных нарушений и скоростью развития гипоксии. При острой дыхательной недостаточности, в том числе обусловленной закупоркой дыхательных путей, может наблюдаться бурное развитие клинические, проявлений — психомоторное возбуждение с последующей быстрой потерей сознания, прогрессирующая одышка, нарушения ритма дыхания, аритмии сердца, часто фибрилляция желудочков сердца. Смерть наступает от прекращения дыхания или от остановки сердца. При обострении хронический дыхательной недостаточности респираторная Кома развивается медленно, в течение нескольких дней; воздействие провоцирующих факторов, например, применение наркотиков, может значительно ускорить возникновение Кома, однако и в этих случаях её развитие занимает, как правило, не менее нескольких часов, что объясняется, по-видимому, некоторой адаптацией больных к гипоксии при её хронический течении.
Медленному развитию Кома предшествует прогрессирование признаков дыхательной недостаточности — усиление одышки, диффузного цианоза, тахикардия, нарастание венозной гипертензии и периферических отёков при декомпенсированном лёгочном сердце. Появляется раздражительность, головная боль, затем вялость, сонливость (иногда после периода эйфории), затемнение сознания с периодическими его прояснениями. В отдельных случаях наблюдаются преходящие делириозные состояния в ночные часы и другие психотические синдромы. Часто возникают судорожные подёргивания отдельных мышц, иногда более распространённые клонические и тонические судороги. Развитие сопорозного состояния имеет вначале волнообразный характер, затем нарушения сознания углубляются; ослабляются реакции на сильные раздражения. В этот период зрачки чаще сужены; если не применяются адреномиметики, нередко наблюдается анизокория. Сухожильные рефлексы повышены, тонус мышц снижен, иногда отмечаются пирамидные и менингеальные симптомы. По мере нарастания гиперкапнии минутный объем дыхания вначале увеличивается, затем уменьшается; цианоз приобретает багровый оттенок, появляются крупные капли пота на коже лица и верхней половины туловища; артериальное давление повышается, иногда значительно, в последующем оно снижается; усугубляются расстройства сердечного ритма; температура тела снижается.
Диагноз респираторной Кома при знании анамнеза, предварительном наблюдении астматического статуса или признаков прекоматозного состояния не представляет затруднений. При первом обследовании больного с Кома без данных анамнеза диагноз основывается на объективных данных. Осмотром выявляется диффузный цианоз кожи и слизистых оболочек; у больных с хронический гипоксией он может быть резко выраженным («чугунный» цианоз); при значительной гиперкапнии окраска лица чаще багровая или цианотично-розовая. Конечности холодные, температура тела снижена. Лицо одутловатое, шейные вены часто набухшие; могут определяться периферические отеки, асцит. Дыхание аритмичное, поверхностное. При перкуссии лёгких выявляют коробочный звук и опущение границ, обширные участки притупления при массивной пневмонии или плевральном выпоте либо «мозаичный» перкуторный звук — чередование участков коробочного звука с участками притупления у больных хронический пневмонией. Аускультативно определяют влажные и сухие хрипы, иногда дыхание не прослушивается по всем полям или в отдельных участках. При выраженной эмфиземе громкость сердечных тонов в стандартных точках выслушивания резко снижена, но они могут хорошо прослушиваться под мечевидным отростком и в подложечной области, где нередко определяется пульсация увеличенного правого желудочка сердца. Часто выявляется аритмия на фоне тахикардии. Величина артериальное давление зависит от стадии Кома и от степени гиперкапнии. Характерны хорееподобные гиперкинезы, фибрилляции мышц; возможны генерализованные судороги. При глубокой Кома ритм дыхания резко нарушен, артериальное давление снижено, пульс малый, аритмичный, мышцы гипотоничны, рефлексы угнетены, давление цереброспинальной жидкости повышено.
В крови часто определяется лейкоцитоз и полицитемия; при Кома в исходе астматического статуса возможна эозинофилия; рO2 резко снижено, рCO2 повышено, pH и щелочной резерв снижены. Гиперкапния может быть установлена экспресс-определением концентрации CO2 в выдыхаемом воздухе с помощью капнометрии. На ЭКГ в большинстве случаев выявляют гипертрофию и перенапряжение правых отделов сердца, признаки диффузных нарушений реполяризации миокарда, узловые и желудочковые экстрасистолы, в ряде случаев — узловую тахикардию, мерцание предсердий, нарушения проводимости, в том числе иногда преходящий, имитирующий экстрасистолию синдром WRW (смотри полный свод знаний Вольффа — Паркинсона — Уайта синдром).
Лечение заключается в коррекции нарушений газового состава крови и метаболического ацидоза, а также в устранении причин вентиляционной недостаточности и в восстановлении функций внешнего дыхания. Общим для лечения респираторной Кома любой этиологии являются: неотложная кислородная терапия (смотри полный свод знаний) с помощью искусственной вентиляции лёгких (смотри полный свод знаний Искусственное дыхание), так как ингаляции кислорода при естественном дыхании в условиях гиперкапнии создают угрозу остановки дыхания; внутривенное введение 125 миллиграмм гидрокортизона или 60 миллиграмм преднизолона с целью уменьшения некротических процессов в клетках; капельное внутривенное введение 400 миллилитров 4% раствора гидрокарбоната натрия с дальнейшим дополнительным его введением по показаниям под контролем динамики pH и щелочного резерва крови до их нормализации; капельное внутривенное введение 400 миллилитров 5% раствора глюкозы после коррекции метаболического ацидоза вместе с 6—8 единиц инсулина для уменьшения гипокалигистии; при гипокалиемии в раствор добавляют хлорид калия до 1 —1,5% его концентрации и общее количество раствора, вводимого за сутки, увеличивают в зависимости от степени дефицита калия; внутривенное, внутримышечное или ректальное (при желудочковой экстрасистолии) введение 0,24 грамм эуфиллина с целью улучшения зональной вентиляции и кровотока в лёгких и увеличения почечного кровотока; внутривенное или внутримышечное введение 200— 300 миллиграмм кокарбоксилазы, 40—60 миллиграмм пиридоксина, 200—400 миллиграмм аскорбиновой кислоты в сутки. Восстановление функций внешнего дыхания, этиологического и симптоматическая терапия индивидуальны — в соответствии с природой дыхательной недостаточности в каждом случае и характером сопутствующих функциональный расстройств.
Назначение дыхательных аналептиков в начале лечения при применении искусственной вентиляции лёгких не показано: даже в больших дозах они не увеличивают существенно вентиляцию, а умеренные дозы кордиамина, коразола при выраженной гипоксии могут обусловить появление судорог. При необходимости препараты этой группы назначают перед окончанием ИВЛ после уменьшения гипоксии и ацидоза. Если Кома развивалась на фоне применения наркотических средств, вводят налорфин по 2 миллилитров 0,5% раствора с интервалами 10—20 минут до эффекта, но не более 4 инъекций.
При Кома в исходе астматического статуса одномоментно внутривенно струйно вводят 125 миллиграмм гидрокортизона или 60 миллиграмм преднизолона и продолжают капельное вливание (или комбинируют пути введения) глюкокортикоидов до 200—300 миллиграмм преднизолона в сутки. Парентеральное применение адреномиметиков не показано из-за резкого снижения их бронходилатирующего эффекта при ацидозе, в то время как вызываемое ими повышение потребности в кислороде и прямое влияние на адренорецепторы миокарда и центральная нервная система могут ухудшить течение Кома Внутритрахеальное введение изопротеренола бывает целесообразным. Для предупреждения сгущения мокроты увеличивают объем вводимых щелочных р-ров при соответствующем уменьшении концентрации бикарбоната. Производят длительные капельные вливания изотонических растворов хлорида натрия и глюкозы, а также реополиглюкина, улучшающего микроциркуляцию. Осуществляют промывание бронхов 1,3% раствором гидрокарбоната натрия с добавлением 50—70 миллиграмм химопсина или ацетилцистеина до 1 грамм на 1 литров раствора. Наиболее эффективно посегментарное промывание бронхов с использованием бронхоскопии. Применяется чрескожная катетеризация трахеи (микротрахеостомия) с инфузией растворов, содержащих бронхолитики, муколитики, антибактериальные средства.
При воспалительном процессе в лёгких вводят парентерально антибиотики широкого спектра действия. Для начальной антибактериальной терапии предпочтительны полусинтетические пенициллины (смотри полный свод знаний) или цефалоспорины, например, оксациллин, метициллин или цепорин.
Несмотря на часто имеющиеся признаки декомпенсации кровообращения, применение сердечных гликозидов в начале лечения Кома противопоказано. Их пробное осторожное применение возможно лишь после значительного уменьшения степени гипоксии и гипоксемии — при рO2 60 миллиметров ртутного столба в артериальной крови. До этого производится кровопускание 400—500 миллилитров. Диуретики целесообразно применять при уменьшении гипоксии на фоне ИВЛ. При остановке сердца производится дефибрилляция (смотри полный свод знаний), электростимуляция сердца и другие методы реанимации (смотри полный свод знаний).
Хлоргидропеническая кома
Хлоргидропеническая кома (хлоропривная Кома, гипохлоремическая Кома) обусловлена нарушением водноэлектролитного обмена и кислотнощелочного равновесия вследствие значительных потерь организмом воды и солей, прежде всего хлоридов. Основная причина этих нарушений — неукротимая рвота при токсикозе первой половины беременности, при заболеваниях почек, отравлениях, пищевой токсикоинфекции, при острых и хронический заболеваниях органов пищеварения (стенозе привратника, панкреатите, гастроэнтерите, кишечной непроходимости и другие). Развитию Кома могут способствовать бессолевая диета, приём или вливание щелочей, диарея, обильный диурез после применения салуретиков, эвакуация больших количеств асцитической жидкости, усиленное потоотделение, а также гипопаратиреоз, недостаточность почек, надпочечников, печени.
В патогенезе играет роль потеря организмом кислых ионов, ведущая к метаболическому алкалозу, а также его обезвоживание на фоне потерь основных осмотических катионов — натрия и калия. Начальное перераспределение воды характеризуется сгущением крови и клеточной гипергидратацией. Снижение сократительной функции сердца и внутрисосудистая гиповолемия обусловливают недостаточность гемодинамики и расстройства микроциркуляции в органах, в том числе в головном мозге. Содержание ионизированного кальция в плазме вследствие алкалоза снижается, что ведёт к повышению нервно-мышечной возбудимости и появлению судорог. Образование молочной кислоты при судорогах и накопление недоокисленных продуктов в результате расстройств микроциркуляции уменьшает степень метаболического алкалоза, но нарушение гидратации клеток, их электролитного состава, угнетение клеточных ферментов при этом прогрессирует.
Клиническая картина развивается постепенно. Возникновению Кома предшествует многократная рвота, прогрессирующая слабость, утомляемость, жажда, иногда головная боль, преимущественно лобной локализации. Нарастает похудание за счёт обезвоживания. артериальное давление понижается. В ортостатике значительно снижается пульсовое давление, наблюдается тахикардия, головокружение; возможны обмороки. Диурез уменьшен. Нередко отмечаются судороги. Ритм сна нарушается, впоследствии преобладает сонливость, больные становятся безразличными к окружающему. Состояние прострации сменяется глубокой оглушённостью, сопором, затем комой.
При обследовании больного с хлоргидропенической Кома выявляется значительное похудание, резкое снижение тургора тканей. Кожа и слизистые оболочки сухие, черты лица заострены, глазные яблоки запавшие. Температура тела понижена. Дыхание частое, поверхностное. Пульс малый, нередко нитевидный, частый, может быть аритмичным. Иногда определяется эмбриокардия. артериальное давление значительно снижено при малом пульсовом давлении. Часто анурия. Нередко тетанические судороги. Сухожильные рефлексы угнетены; возможны менингеальные симптомы.
При исследовании крови выявляются признаки её сгущения с повышением гематокрита и азотемией, концентрация холестерина снижена; нередко высокий лейкоцитоз.
Дифференциальный диагноз проводится с уремической Кома, при которой имеются обычно множественные проявления уремии, чаще всего распространённые отеки и высокое АД.
Лечение начинают с внутривенного введения 30—40 миллилитров 10% раствора хлорида натрия (детям из расчёта 1 миллилитров на 1 год жизни) с последующим капельным введением солевых изотонических растворов, реополиглюкина, гемодеза, 5% раствора глюкозы общим объёмом до 3 литров в сутки. Подкожно вводят 1—2 миллилитров 10% раствора кофеина-бензоата натрия, 2 миллилитров кордиамина. При коллапсе применяют мезатон (1 миллилитров 1% раствора). Для купирования судорог вводят 5—10 миллилитров 10% раствора хлорида кальция внутривенно, при необходимости 5—10 миллиграмм седуксена. Проводится лечение основного заболевания.
Ацетонемическая кома у детей
Ацетонемическая кома у детей развивается при нарушениях жирового обмена чаще в возрасте от 1 года до 10 лет. Среди причин таких нарушений отмечают нерациональное питание (недокармливание, насильственное кормление, перекармливание жирами), хронический расстройства питания, различные инфекционные заболевания, гепатиты. Предрасположенность к развитию этого вида Кома имеется у детей с нервно-артритическим диатезом. Развитие Кома связано с накоплением в крови кетоновых тел и ацетона, интоксикацией, ацидозом, расстройством функций центральная нервная система, почек, печени.
До возникновения Кома больные отмечают слабость, головную боль, боли в животе, затем появляется рвота, которая возникает часто без видимых причин, от 2—3 до 20 раз в сутки. Рвотные массы содержат слизь, примесь желчи. Может быть гипертермия с развитием на её фоне судорог. По мере прогрессирования рвоты появляется жажда, потливость сменяется сухостью кожных покровов. У ребёнка появляется двигательное беспокойство, раздражительность, эмоциональная лабильность. Боли в животе часто усиливаются, становятся схваткообразными, при этом отмечается задержка стула. При нарастании интоксикации и кетоацидоза возможно появление бреда, менингеальных симптомов, возбуждение сменяется вялостью, сонливостью, «загруженностью», потерей сознания. При осмотре во время Кома отмечают заострённые черты лица, синеву под глазами. Кожные покровы бледно-серые, часто влажные, но при длительней рвоте с дегидратацией — сухие; тургор тканей снижен. Отмечается мышечная гипотония и гипорефлексия. Дыхание глубокое (типа Куссмауля); запах ацетона изо рта. Пульс частый, слабого наполнения, тоны сердца приглушены, артериальное давление низкое. В крови определяется гиперкетонемия при некотором снижении концентрации сахара в крови (иногда её повышение до 120—140 миллиграмм%), ацидоз. В моче находят следы белка, лейкоциты, цилиндры. Кал содержит большое количество капелек жира при незначительных изменениях со стороны других показателей.
Лечение. В прекоматозном состоянии при выявлении первых признаков кетонемии назначают обильное питье: 5% раствор глюкозы, сладкий чай, щелочные минеральные воды, раствор Рингера, изотонический раствор хлорида натрия. При повторной рвоте, выраженной интоксикации лечение начинают с промывания желудка 1—2% раствором гидрокарбоната натрия, охлаждённым до 16—18° для борьбы с гипертермией; затем в желудок вводят 100—200 миллилитров изотонического, раствора хлорида натрия для восполнения хлоридов при частой рвоте.
При коматозном состоянии внутривенно капельно вводят в равных объёмах 20% раствор глюкозы, раствор Рингера, изотонический раствор хлорида натрия в общем количестве, примерно равном 10% массы тела ребёнка. При гипокалиемии добавляют 1 % раствор хлорида калия (из расчёта 3 миллилитров на 1 килограмм массы тела ребёнка). Если концентрация сахара в крови повышена, то вводят 4—6 единиц инсулина и уровень гликемии постоянно контролируют. Ацидоз корригируют введением 2—4% раствора гидрокарбоната натрия под контролем pH. С целью дезинтоксикации применяют неокомпенсан, плазму, гемодез. Симптоматическая терапия включает спазмолитики, жаропонижающие, сердечно-сосудистые средства (но не адреналин). После выведения из Кома больным назначают рациональную диету и препараты пищеварительных ферментов (пепсин, абомин, панкреатин).
|
Боголепов H.К.; Гусев E.И.; Жмуркин В.П.; Зефирова Г.С.; Каменкер С.М.; Лебедев В.П.; Хазанов А.И. |

|
⇐ Перейти на главную страницу сайта |
⇑ Вернуться в начало страницы ⇑ |
Библиотека Ordo Deus ⇒ |
⇐ Кольпит |
⇓ Полный свод знаний. Том первый А. ⇓ |
Комбинированные поражения ⇒ |
|
Все статьи в полном изложении, Вы можете найти в большой медицинской энциклопедии — Главный редактор: академик АН СССР (РАН) и АМН СССР (РАМН) Б.В. Петровский. — Москва издательство «Советская энциклопедия» 1989г. |
|
Внимание! Вы находитесь в библиотеке «Ordo Deus». Все книги в электронном варианте, содержащиеся в библиотеке «Ordo Deus», принадлежат их законным владельцам (авторам, переводчикам, издательствам). Все книги и статьи взяты из открытых источников и размещаются здесь только для чтения. |
|
Библиотека «Ordo Deus» не преследует никакой коммерческой выгоды. |
|
Все авторские права сохраняются за правообладателями. Если Вы являетесь автором данного документа и хотите дополнить его или изменить, уточнить реквизиты автора, опубликовать другие документы или возможно вы не желаете, чтобы какой-то из ваших материалов находился в библиотеке, пожалуйста, свяжитесь с нами по e-mail: |
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке: «главная страница».
|
© Ordo Deus, 2010. При копировании ссылка на сайт http://www.ordodeus.ru обязательна. |